Гиперплазия околощитовидной железы что это
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., терапевта со стажем в 27 лет.
Определение болезни. Причины заболевания
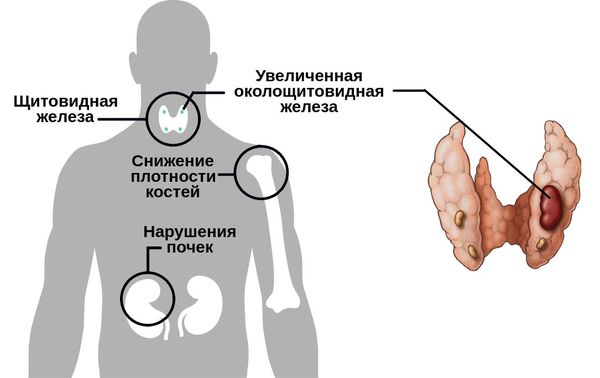
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую «аденому».
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
Патогенез гиперпаратиреоза
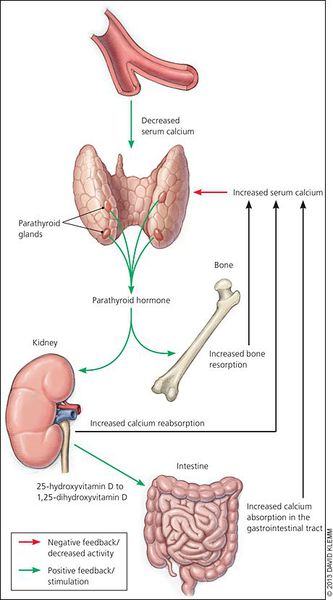
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
Согласно МКБ 10, выделяют четыре формы заболевания:
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
В зависимости от того, какие именно органы или системы поражены, выделяют:
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Характерные особенности и методы лечения гиперплазии паращитовидных желез
Гиперплазия паращитовидных желез бывает врожденной или появляется при воздействии внешних мутагенных факторов, заболеваний, снижающих кальций крови. Проявляется разрастанием железистой ткани, усиленным образованием паратгормона. В результате разрушается костная ткань, появляются язвы в желудке, кишечнике, нарушается работа почек и сердца, нервной системы.
Для выявления необходимо провести УЗИ, сцинтиграфию и томографию, анализы крови и мочи. Лечение проводится путем тотальной резекции с аутотрансплантацией части железы.
Причины появления гиперплазии паращитовидных желез
Гиперплазией называется разрастание железистой ткани, этот процесс может быть первичным, возникать у пациентов с наследственной предрасположенностью к патологиям паращитовидных желез. Нередко сочетается с синдромом множественного поражения эндокринных органов.
Помимо врожденной патологии, гиперплазия возникает и при приобретенных мутациях в двух группах генов, которые отвечают за усиленное размножение клеток и их повышенную гормональную активность.
Ряд заболеваний может привести к вторичному разрастанию паратиреоидной ткани:

А здесь подробнее о лечении паращитовидных желез.
Механизм нарушений обмена
Паращитовидные железы образуют паратирин. Он тормозит выделение кальция с мочой, повышает его всасывание в кишечнике и стимулирует деструкцию (распад) старой костной ткани с вымыванием из нее солей. Таким образом все биологические эффекты гормона направлены на повышение кальциевых ионов в крови.
Регуляция скорости образования гормона зависит от уровня кальция. При его снижении усиленно образуется паратирин. Если дефицит микроэлемента длительный, то железы увеличивают свою массу и объем функционирующей ткани для преодоления нехватки минерала. Такой процесс происходит при всех вторичных формах болезни.
При первичной патологии ткани могут не реагировать на действие паратиреоидного гормона или он имеет дефектную структуру. Это также заставляет железы продуцировать как можно больше паратирина, способствует возрастанию числа клеток, способных к его синтезу.
Все формы гиперплазии сопровождаются избыточной функцией железистой ткани. Это приводит к таким нарушениям:
Симптомы гиперплазии паращитовидных желез
Так как нарушения кальциевого обмена при поражении паращитовидных желез затрагивают множество органов и систем, то у пациентов могут быть обнаружен ряд заболеваний, но при первичной гиперплазии бывает также малосимптомное, скрытое течение. Нередко пациенты длительный период безуспешно лечатся от последствий гиперпаратиреоза, если у врача не возникает подозрения на поражение органов.
Костная система
Потеря объема и плотности костей приводит к развитию:
Почки
Усиленное выведение солей приводит к:
Итогом повышенного синтеза паратгормона может быть тяжелая степень недостаточности почек, сопровождающаяся накоплением азотистых веществ в крови – уремия.
Мышцы
Больные отмечают постоянную мышечную слабость и быстрое утомление при небольшой физической активности, боли в мышцах, чаще всего в ногах. Характерна походка пациентов – они идут, переваливаясь с одной ноги на другую. Из-за слабой поддержки мышц стопы развивается плоскостопие.
Система пищеварения
Результатом избытка кальция в крови бывают нарушения кровообращения в стенках желудочно-кишечного тракта. У больных обнаруживают:
Сердце и сосуды
Отложения солей кальция на створках клапанов сердца вызывает сужение отверстия, а последующая деформация – клапанную недостаточность из-за неполного смыкания. Артериальная гипертензия вначале вызвана избыточным уровнем кальциевых солей в крови, а затем и нарушением работы почек.
Мышечная слабость, недостаточность сократительной способности миокарда, нарушения передвижения кальция внутри клеток сердца приводят к аритмии, сердечной недостойности.
Нервная система
При гиперплазии паращитовидных желез обнаруживают быструю психическую истощаемость, депрессивные состояния. У больных часто меняется эмоциональный фон, характерна повышенная возбудимость, бессонница ночью и сонливость на протяжении дня.
Кризовое течение заболевания
Даже на фоне минимальных клинических проявлений резкое повышение уровня кальция в крови может сопровождаться гиперпаратиреоидным кризом. Его провоцируют:
Проявляется криз острой болью в животе, позывами на рвоту, поносом, неутолимой жаждой. По мере прогрессирования возникает острая почечная недостаточность, прекращается выделение мочи, в крови нарастает уровень токсинов, появляется аммиачный запах изо рта. Нередко приступ сопровождается высокой температурой тела.
При отсутствии немедленной врачебной помощи начинает исчезать сознание, возникает ступор и заторможенность либо сильное психическое и двигательное возбуждение. Падает давление крови, развивается шоковое состояние. Смертность при гиперпаратиреоидном кризе составляет почти 50%.
Диагностика гиперплазии левых и правых паращитовидных желез
При нормально расположенных паращитовидных желез оценить размер и структуру правых и левых возможно при УЗИ, для гиперплазии характерно:
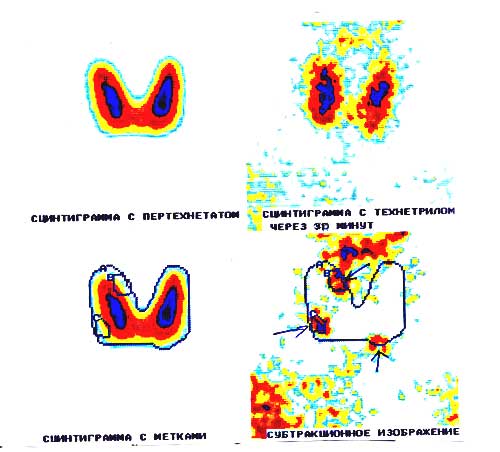
При атипичной локализации в исследовании паратиреоидной ткани может помочь сцинтиграфия. Поэтому ее назначают после проведения УЗИ. Для сканирования применяется двухэтапная методика с йодом и технетрилом. Уточнить диагноз и показания к операции помогает томография – применяется компьютерная, позитронно-эмиссионная и магнитно-резонансная.
Следующим этапом диагностики является биопсия ткани. Она достаточно информативна, но не всегда позволяет отличить гиперплазию от аденомы. Для последнего заболевания характерно поражение чаще всего одной железы и наличие неизмененной ткани рядом с опухолью.
В анализах крови обнаруживают:
Требуется одновременное исследование концентрации витамина Д, альбумина, рН. От них зависит достоверность тестов на ионы кальция и паратгормон. В моче повышен кальций и фосфаты, снижен удельный вес, при наличии нефрита появляется белок и эритроциты.
Для определения последствий гиперпаратиреоза назначают рентгенографию костей конечностей, позвоночника, свода черепа, УЗИ почек и сердца, денситометрию.
Лечение гиперплазии паращитовидных желез
При выраженных клинических проявлениях гиперпаратиреоидизма выполняется полная (тотальная) или почти полная (субтотальная) резекция паращитовидных желез. В последнем случае от одной из желез оставляют не более 3 г. При полном удалении проводится подшивание части тиреоидной ткани в карман между мышцами на руке.
В период операции показано экстренное определение паратирина в крови. Если хирургическое вмешательство прошло радикально, то он уменьшится наполовину.
Оперативный метод является основным вариантом терапии. Его также рекомендуют при бессимптомном течении болезни с высоким уровнем кальция, признаками остеопороза, для пациентов пожилого возраста, а у женщин при наступлении климакса.
В том случае, если врач выбирает консервативную тактику, то для лечения применяют:
При отсутствии показаний к операции, нормальных показателях анализов и бессимптомном течении болезни рекомендуется не реже одного раза в год проходить денситометрию костей в трех точках, исследовать содержание кальция и креатинина, паратгормона.

А здесь подробнее о кальции при гиперпаратиреозе.
Возникнуть гиперплазия паращитовидных желез может как воздействием внешних факторов, так и быть врожденной. Ввиду того, что редко на ранних стадиях есть явные симптомы, постановка диагноза затруднительна. Если возникает криз, то высок риск смерти пациента. Поэтому крайне важно своевременно пройти диагностику и выбрать наиболее оптимальный вариант лечения.
Полезное видео
Смотрите на видео об операции паращитовидной железы:
Гиперпаратиреоз. Заболевание (пара)щитовидных желез.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
Синдром других заболеваний – вторичный гиперпаратиреоз,
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
Медикаментозные тесты диагностики.
Показания к оперативному вмешательству:
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Гиперплазия околощитовидной железы что это
Паращитовидные железы – органы, расположенные около щитовидной железы в передней части шеи. Они участвуют в регуляции содержания кальция в крови, что необходимо для нормального функционирования организма. Этот минерал отвечает за прочность костей, зубов, сокращение мышц, передачу нервных импульсов, протекание многих биохимических реакций.
При снижении уровня кальция в крови паращитовидные железы выделяют паратгормон, который активизирует выход кальция в кровяное русло из костной ткани. Также они синтезируют кальцитонин – гормон, который действует противоположно паратгормону – способствует снижению концентрации кальция в крови и переходу его в костную ткань.
При заболеваниях паращитовидных желез происходит усиление (гиперпаратиреоз) или снижение (гипопаратиреоз) их функции. При гиперпаратиреозе выделяется повышенное количество паратгормона, что приводит к значительному увеличению уровня кальция в крови и вымыванию его из костной ткани. В результате развивается повышенная ломкость костей, нарушение функции почек и другие проявления заболевания.
При гипопаратиреозе уровень кальция в крови снижается, что в первую очередь приводит к мышечным спазмам, нарушению функционирования нервной системы.
В зависимости от причин изменения уровня кальция лечение может быть консервативным и хирургическим.
Disorders of the Parathyroid Gland, Hyperparathyroidism, Hypoparathyroidism.
Для гиперпаратиреоза характерны следующие симптомы:
Общая информация о заболевании
Паращитовидные железы выделяют гормоны, которые поддерживают необходимый уровень кальция в крови.
Кальций поступает в организм человека с пищей (для его нормального усвоения необходим витамин D). В кишечнике часть его всасывается, а часть выделяется с калом и выводится почками. Основное количество кальция (около 99 %) находится в костной ткани, чем обеспечивается ее прочность. Кроме того, кальций выполняет множество других важных функций в организме: участвует в сокращении мышц (в том числе сердечной мышцы, мышечных волокон внутренних органов), передаче нервных импульсов, необходим для свертывания крови, протекания различных биохимических реакций.
Выраженным действием на содержание кальция обладает гормон паращитовидных желез – паратгормон. В норме при снижении уровня кальция в крови паратгормон способствует выходу кальция из костной ткани, снижению выделения кальция почками и усилению его всасывания в кишечнике. По различным причинам может происходить избыточное выделение паратгормона, что приводит к выраженному увеличению уровня кальция в крови. При этом развиваются симптомы гиперпаратиреоза.
Гиперпаратиреоз может возникать в результате заболевания непосредственно паращитовидных желез (первичный гиперпаратиреоз) или в результате другого заболевания, которое нарушает их функционирование (вторичный гиперпаратиреоз).
Первичный гиперпаратиреоз возникает по следующим причинам:
Причины увеличения (гиперплазии) паращитовидных желез неизвестны. По мнению исследователей, в некоторых случаях большую роль играют определенные гены, которые передаются по наследству.
Вторичный гиперпаратиреоз может развиваться при:
Кальций выводится из организма почками. При его избытке в мочевыделительной системе образуются камни. Также снижается плотность костей, так как основным источником кальция для организма становится кальций костной ткани.
Другие симптомы гиперпаратиреоза (слабость, утомляемость, снижение аппетита) связаны с гиперкальциемией (повышением уровня кальция в крови). Она может вызывать повышенное выделение желудочного сока, что способствует развитию язвы желудка.
Могут возникать различные нарушения со стороны сердечно-сосудистой системы (например, повышение артериального давления).
При гипопаратиреозе синтез паратгормона сильно снижен, в результате чего уровень кальция в крови становится значительно ниже нормальных значений. Гипопаратиреоз может возникать по следующим причинам:
Снижение уровня ионизированного кальция в крови приводит к нарушениям процессов, для осуществления которых необходим кальций: сокращения мышц, передачи нервных импульсов, различных биохимических реакций. При этом могут возникать различные осложнения, одним из которых является тетания – сильные спазмы мышц лица, конечностей. Особенно опасно данное состояние при спазмах мышц горла. Это грозит нарушениями дыхания, что требует неотложной медицинской помощи. Также возможны судорожные приступы, нарушения деятельности сердечно-сосудистой системы.
Кто в группе риска?
К группе риска развития гиперпаратиреоза относятся:
К группе риска развития гипопаратиреоза относятся:
Ключевую роль в диагностике заболеваний паращитовидных желез ииграет лабораторная диагностика. Определяется уровень кальция в крови и моче, гормонов паращитовидных желез и других показателей.
Лечение при гиперпаратиреозе может быть консервативным и хирургическим. Хирургическое заключается в удалении увеличенных паращитовидных желез, которые повышают уровень паратгормона. Если все паращитовидные железы увеличены и изменены, то сохраняется одна железы или ее отдельная часть для профилактики гипопаратиреоза после операции.
Консервативное лечение гиперпаратиреоза состоит в приеме препаратов, которые способствуют снижению уровня паратиреоидного гормона в крови. Также применяются препараты, задерживающие высвобождение кальция из костной ткани. У женщин в период менопаузы может проводиться заместительная гормональная терапия.
При гипопаратиреозе лечение направлено на восстановление сниженного уровня кальция в крови. Для этого применяются препараты кальция и витамина D. Дозировки и способы введения лекарств зависят от конкретной клинической ситуации.
Специфической профилактики заболеваний паращитовидной железы не существует. Чтобы предотвратить развитие осложнений при гиперпаратиреозе, необходимо:
Рекомендуемые анализы