Гидроперикард что это такое у плода. Гидроперикард что это такое. Кровь в полости сердца.
Гидроперикард что это такое у плода
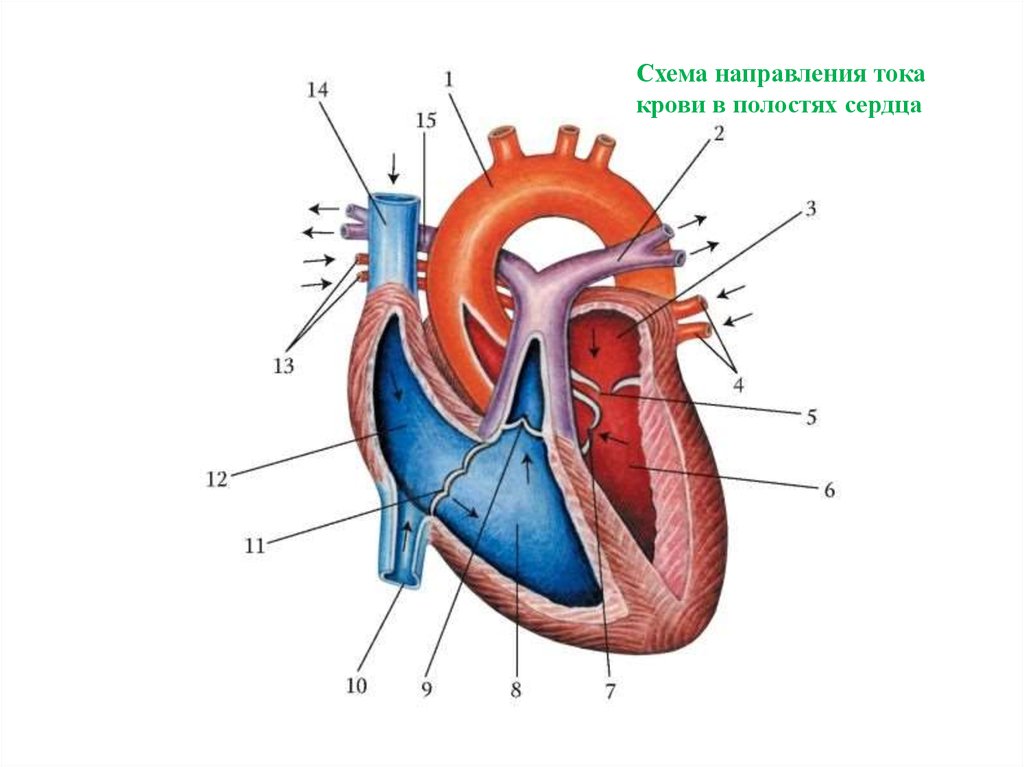


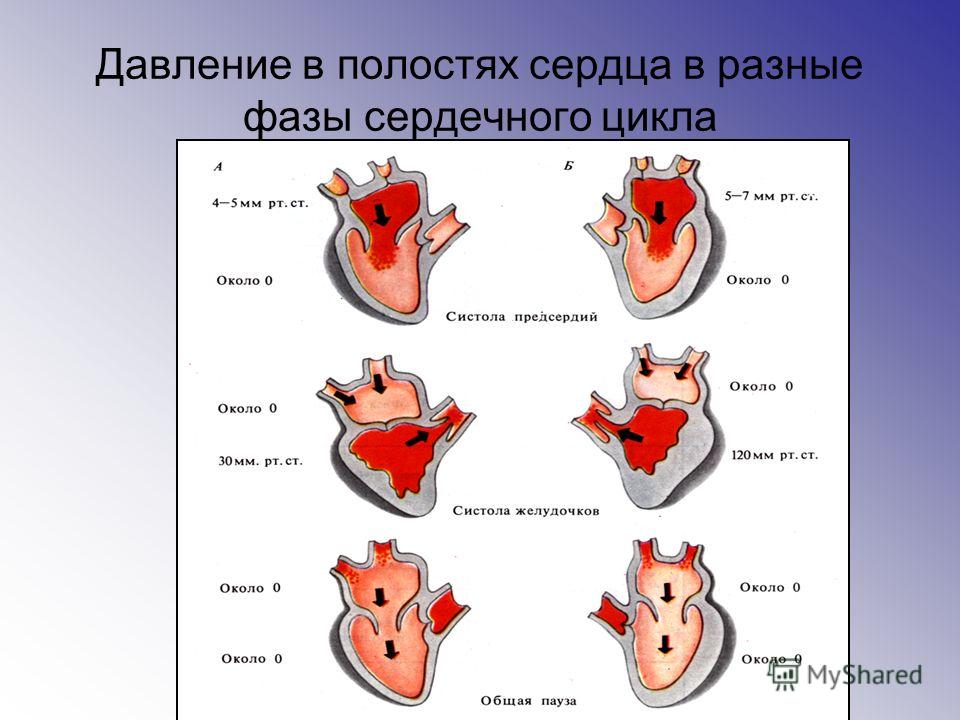
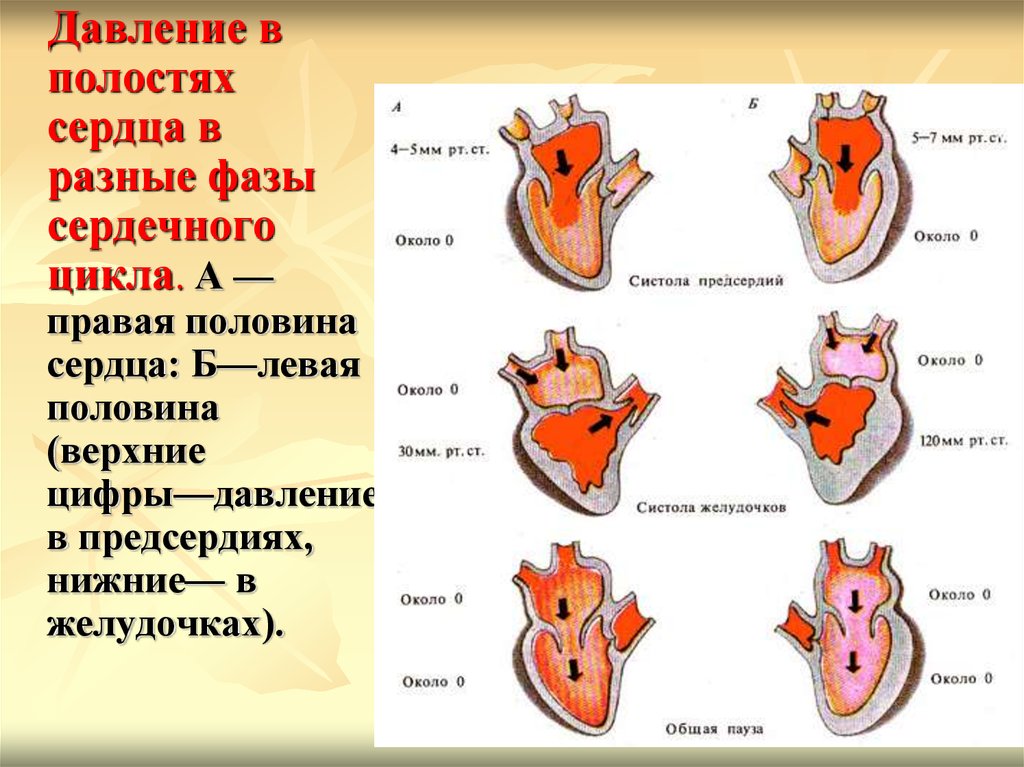
а) Сокращения:
• Перикардиальный выпот (ПВ)
б) Лучевая диагностика:
в) Дифференциальная диагностика выпота в перикарде у плода:
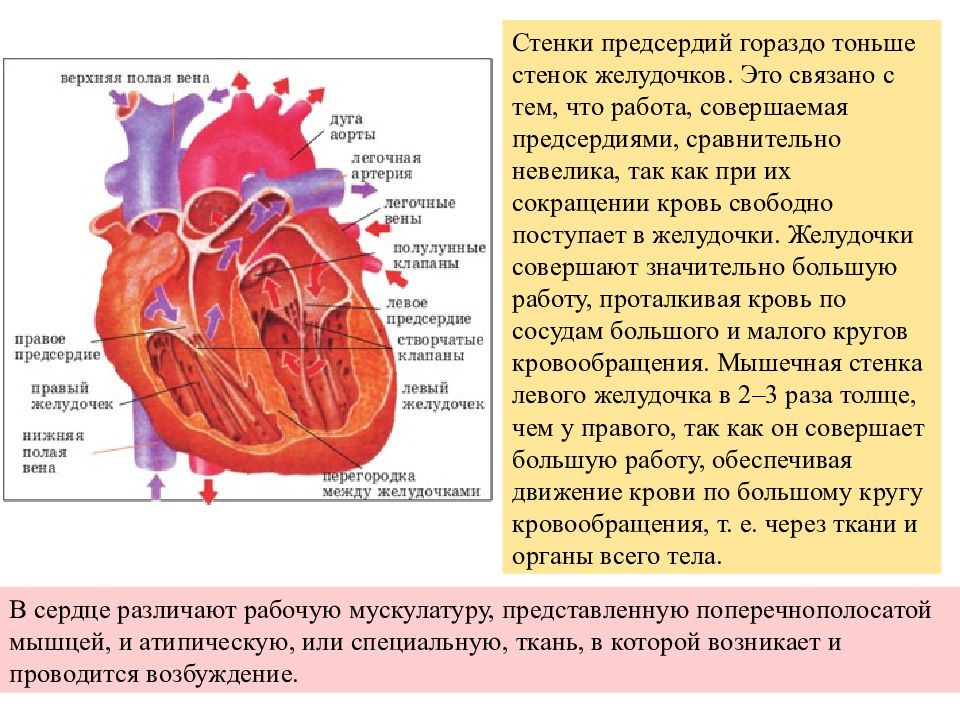
1. Периферический слой миокарда в норме:
• Наружный слой миокарда толщиной 1-6 мм может быть гипоэхогенным и напоминать скопление жидкости:
о Циркулярный слой мышечных волокон
• Гипоэхогенный ободок окружает только желудочки и не распространяется на предсердия:
о Наблюдают за сокращениями сердца
о ПВ представлен неподвижным кольцом
2. Плевральный выпот:
• Скопление жидкости вокруг легких, а не сердца
• Массивный плевральный выпот → циркулярное сдавление легких → легкие сдавлены в направлении центральной части → картина «крыльев ангела»
г) Патологоанатомические особенности. Общие сведения:
• Этиология:
о Патология сердца:
— Аритмия, структурный дефект, кардиомиопатия
о Врожденная инфекция:
— ЦМВ, краснуха, токсоплазмоз, парвовирус В19, сифилис
о Нарушения, сопровождающиеся высоким сердечным выбросом:
— СФФТ, артериовенозная мальформация, опухоли, анемия
о Эндокринные нарушения у плода
— Причиной водянки могут быть гипо- или гипертиреоз у плода
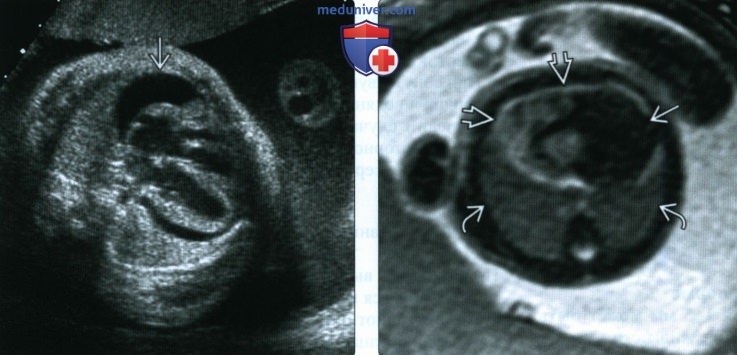
(Справа) МРТ в поперечной плоскости, выполненная в рамках обследования по поводу образования грудной клетки, осложненного «плевральным выпотом», последовательность TRUFI. Видно, что образование произрастает из сердца, а плевральный выпот на самом деле является перикардиальным. Он окружает сердце и смещает легкие кзади Диагностирована крупная рабдомиома, осложненная перикардиальным выпотом.
д) Клинические особенности:
3. Лечение перикардиального выпота у плода:
• При изолированном и небольшом выпоте лечение не требуется
• При толщине выпота >2 мм и высоком индивидуальном риске требуется повторное исследование
• Показано кариотипирование, в особенности при выявлении патологии сердца
• Скрининг на инфекции
• Лечение нарушения, являющегося причиной ПВ:
о Медикаментозное лечение аритмий
о Лечение СФФТ:
— Лазерная аблация, серия амниоредукций
о Внутриутробная гемотрансфузия при анемии плода
• Описаны случаи перикардиоцентеза при массивном выпоте, сопровождавшемся риском тампонады сердца
е) Список использованной литературы:
1. Carrard С et al: Fetal right ventricular diverticulum with pericardial effusion: report of a new case treated by in utero pericardiocentesis. Pediatr Cardiol. 31(6):891-3, 2010
2. Slesnick TC et al: Characteristics and outcomes of fetuses with pericardial effusions. Am J Cardiol. 96(4):599-601, 2005
Видео ЭхоКГ жидкости (выпота) в полости перикарда у плода
Редактор: Искандер Милевски. Дата обновления публикации: 14.10.2021
Патологии сердца плода, которые можно определить на скрининговом УЗИ
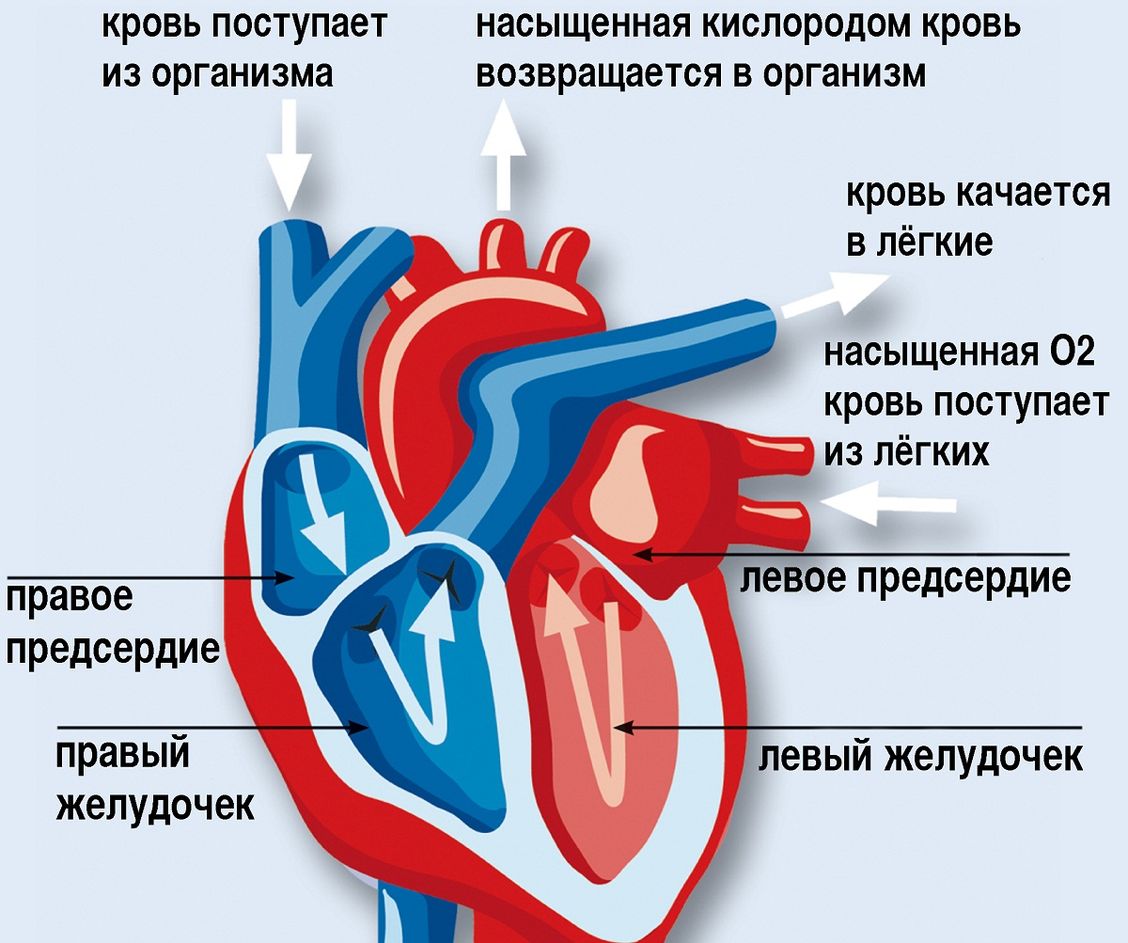
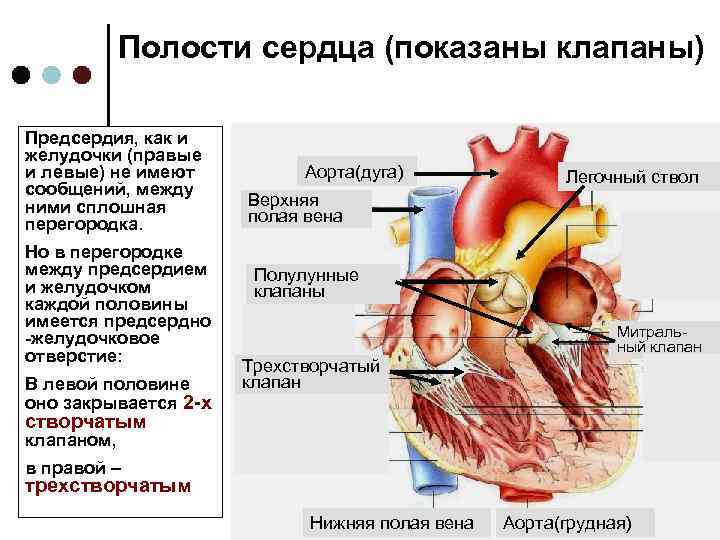
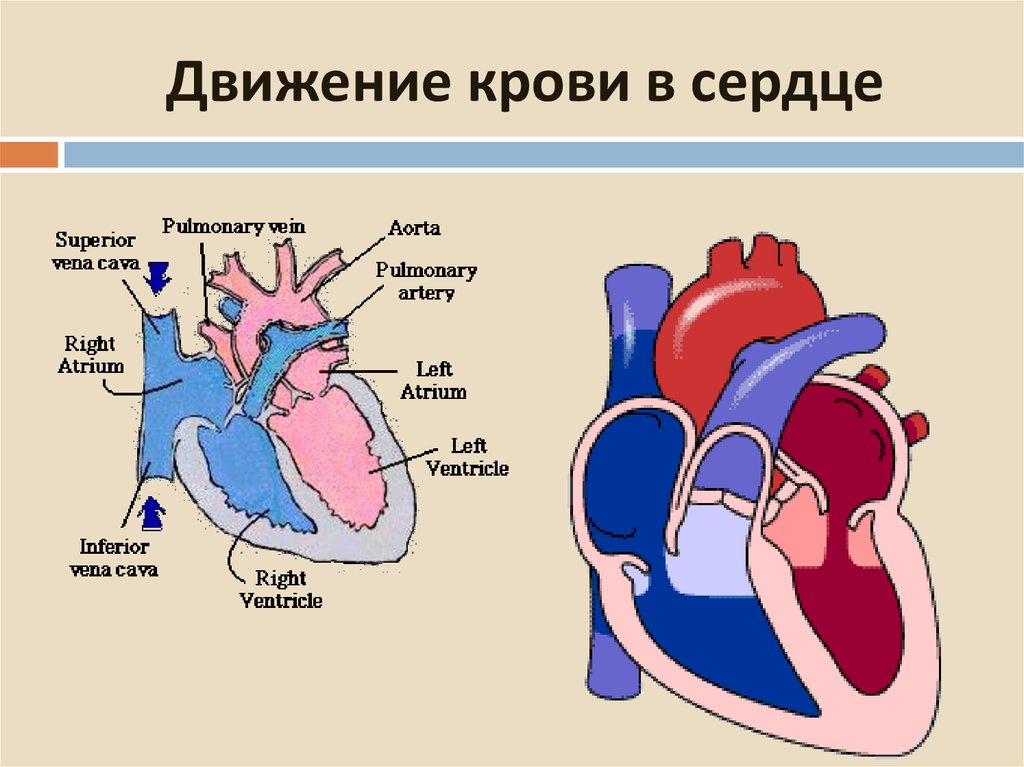
Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.
патологии сердца плода
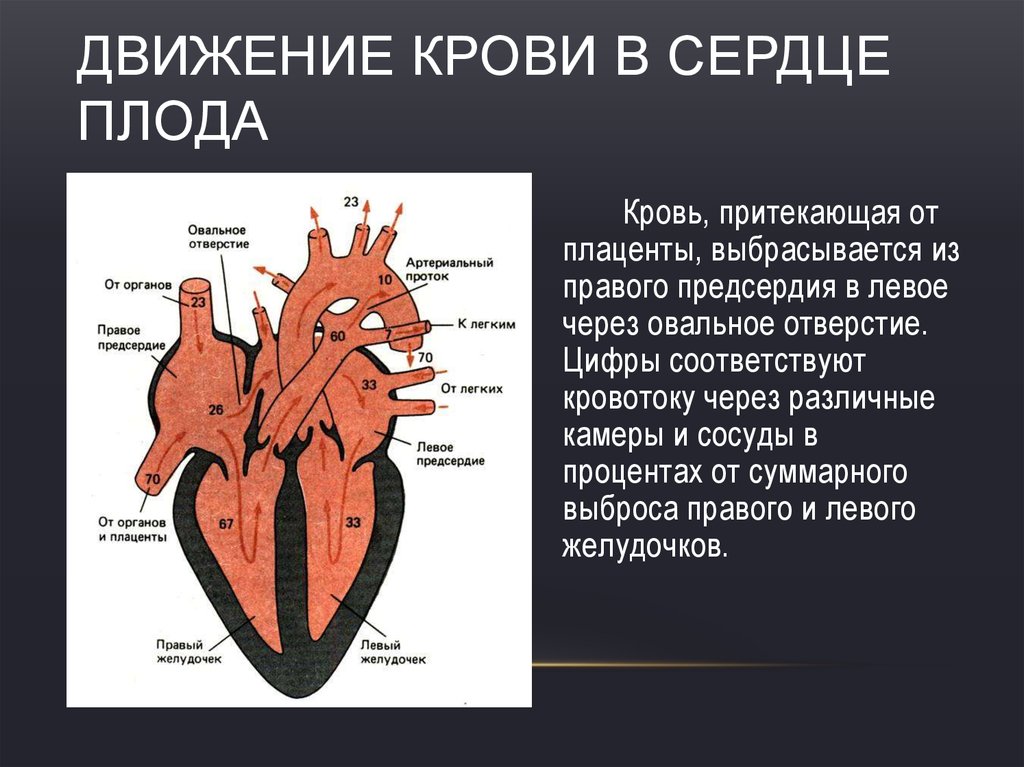

Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями — гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная — в 38%, шейная — почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Врождённые дефекты сердца
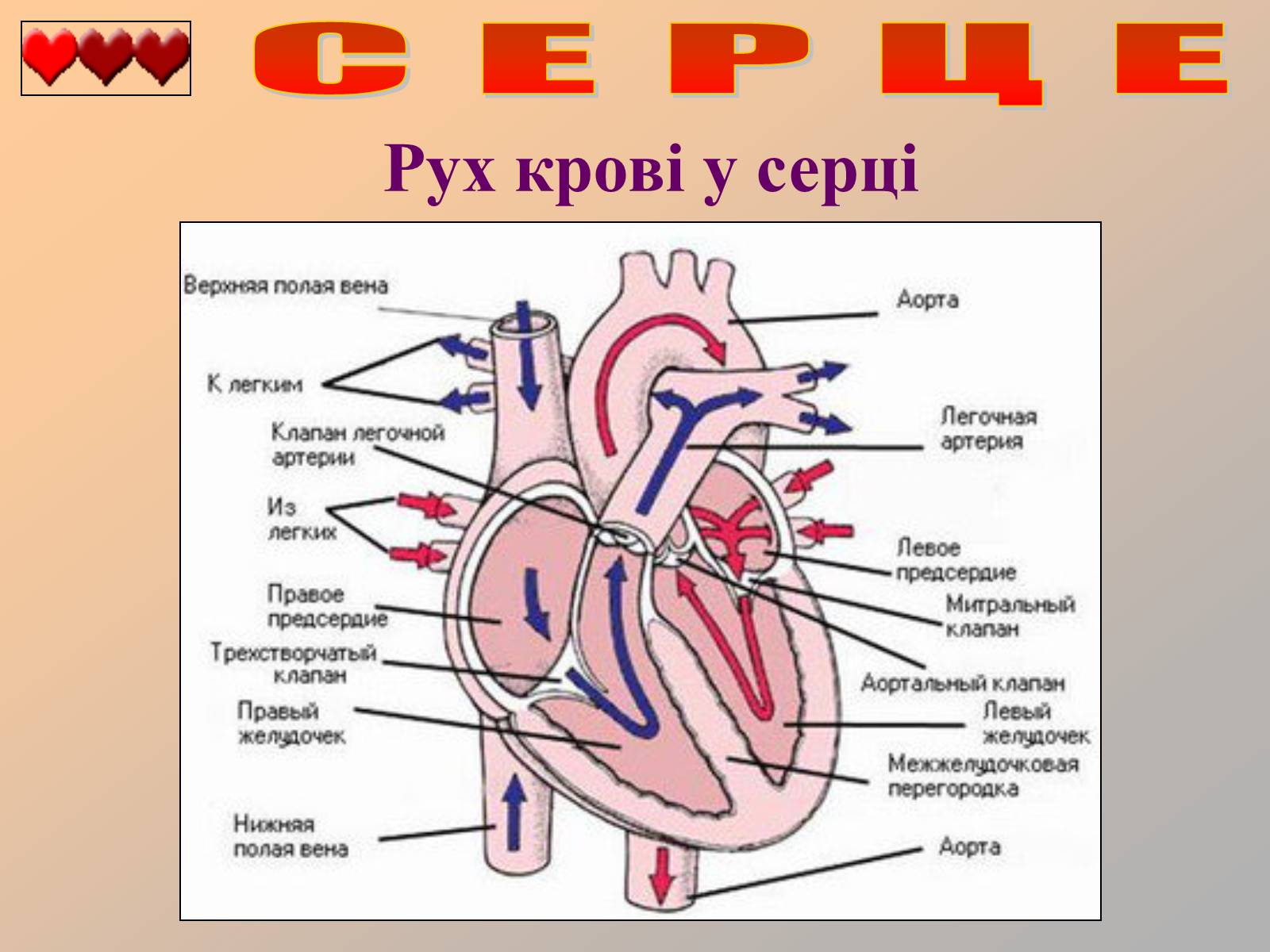

Пять наиболее встречаемых дефектов — это тетрада Фалло, дефект межжелудочковой перегородки, транспозиция магистральных сосудов, коарктация аорты, гипоплазия левых камер.
Оптимальным сроком для проведения ультразвуковой диагностики сердца плода считается период 24-26 недель беременности. Именно в это время анатомические структуры сердца максимально визуализируются, а на более ранних сроках можно увидеть только явные и глобальные пороки сердца.
Наиболее информативен ультразвуковой осмотр 4-камерного среза сердца. После которого при любом отклонении от нормы женщина отправляется на более детальное обследование плода с использованием допплеровской эхокардиографии. Также проводится кариотипирование, потому что в 30% случаев аномалии являются результатом хромосомных нарушений.
Что выявляет УЗИ
В нашей клинике используется современное 4D оборудование, имеющее допплеровский режим. С его помощью можно получить изображение 3-х главных сосудов — верхней полой вены, лёгочного ствола и восходящей аорты. Во время обследования выявляется не только расположение сосудов, но и их диаметр и другие параметры.
На экране монитора будут видны следующие патологии плода:
Какие патологии сердца у плода сложно выявить на скрининговом УЗИ
Трудности в диагностике заболеваний сердца на УЗИ вызывают следующие патологии органа:
При подозрении на их наличие, пациентка должна регулярно наблюдаться и соблюдать все рекомендации гинеколога.
Симптомы гидроперикарда, методы диагностики и лечения
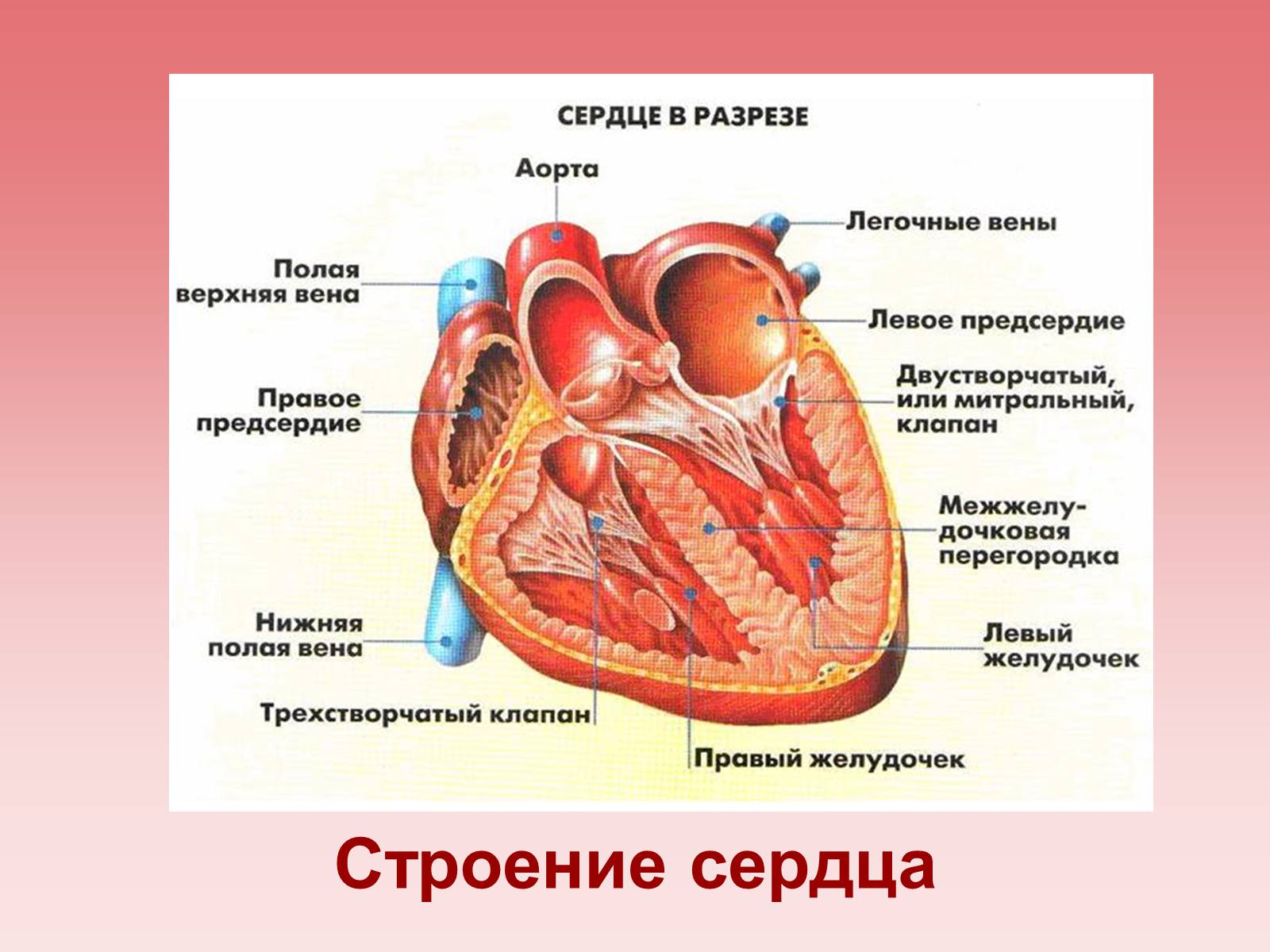

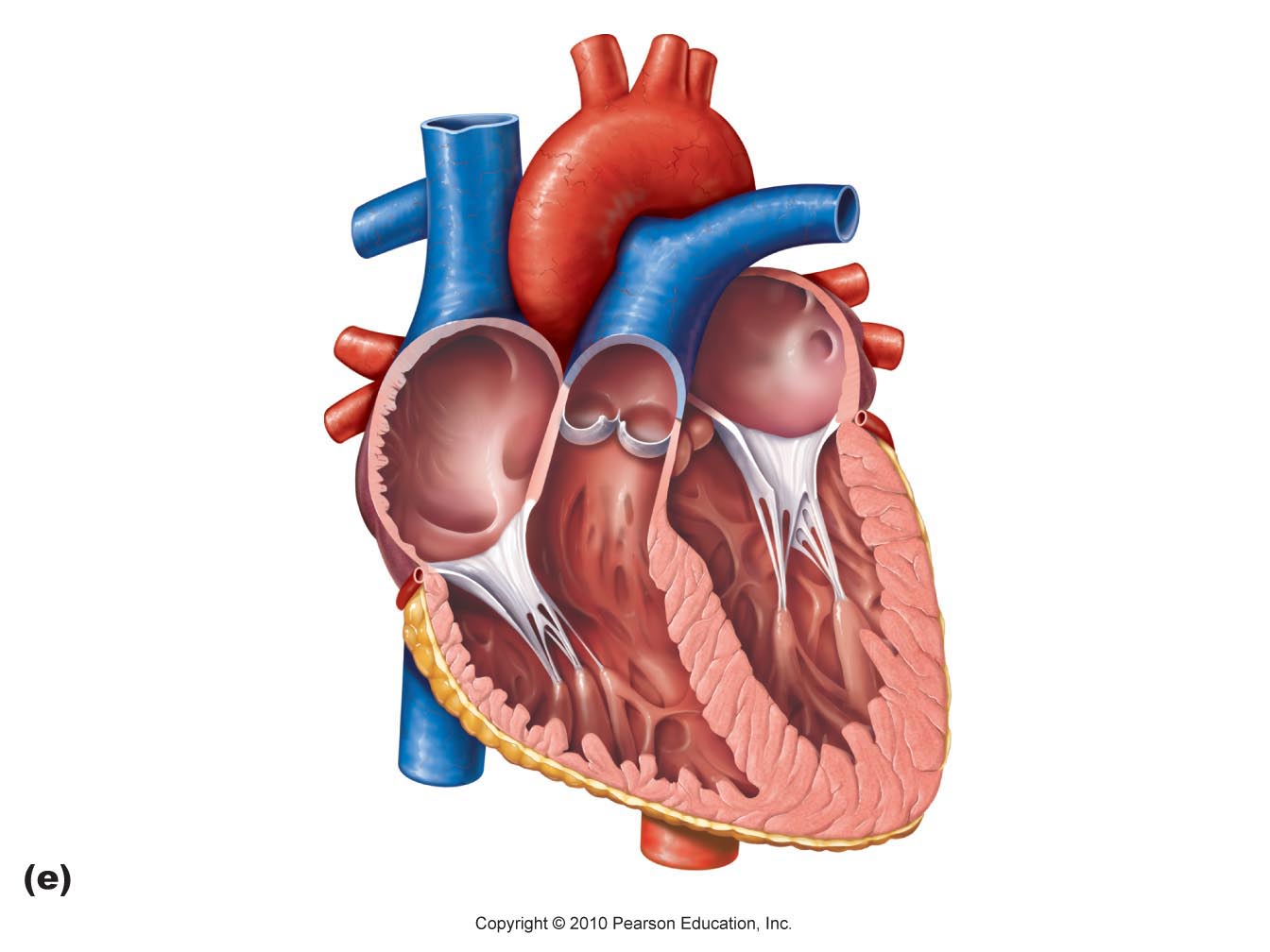
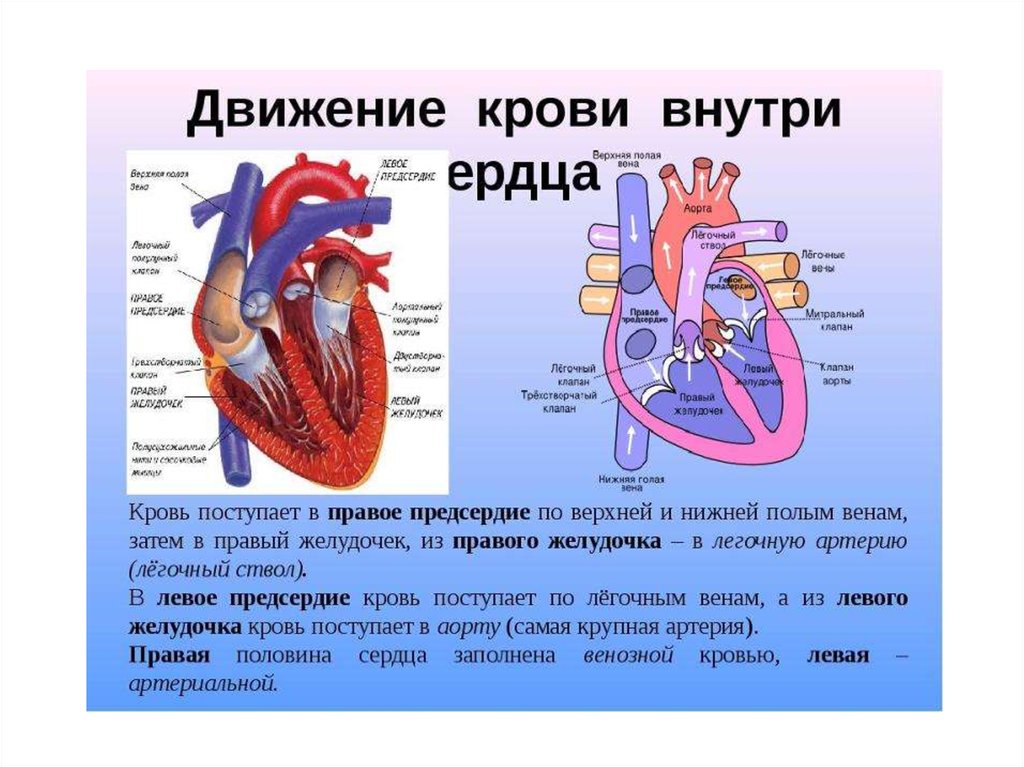
Автор:
Врач-терапевт, кардиолог, ревматолог
Рецензент:
Терапевт, ревматолог, кардиолог
Причины гидроперикарда, его признаки и лечение современными методами
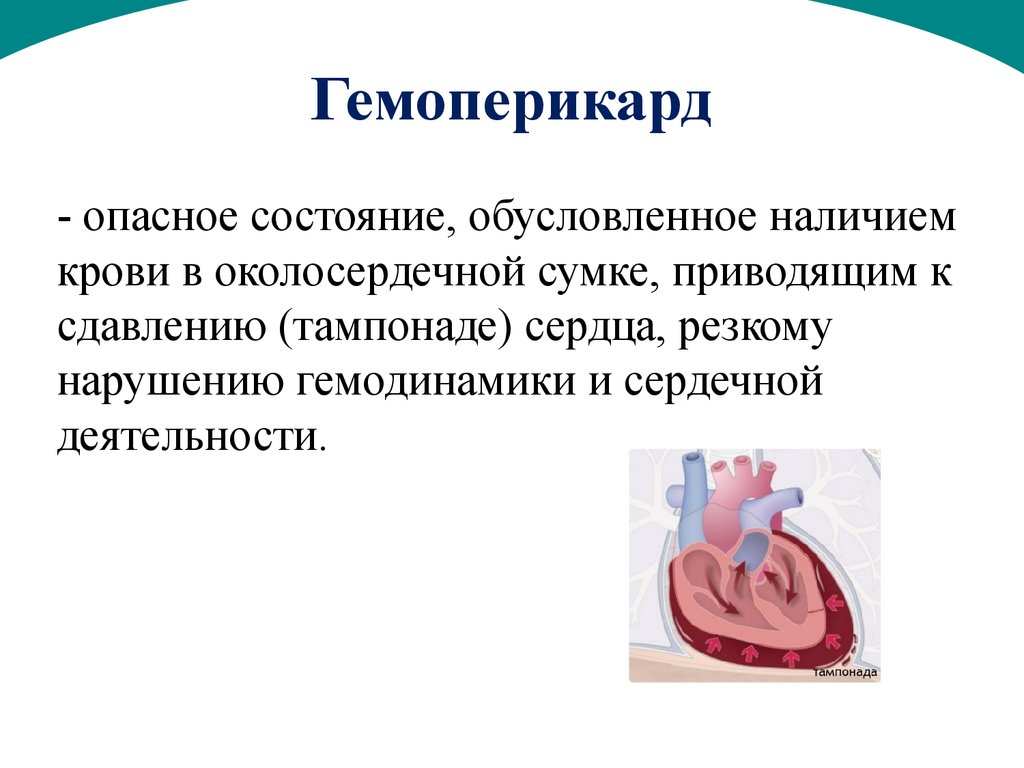
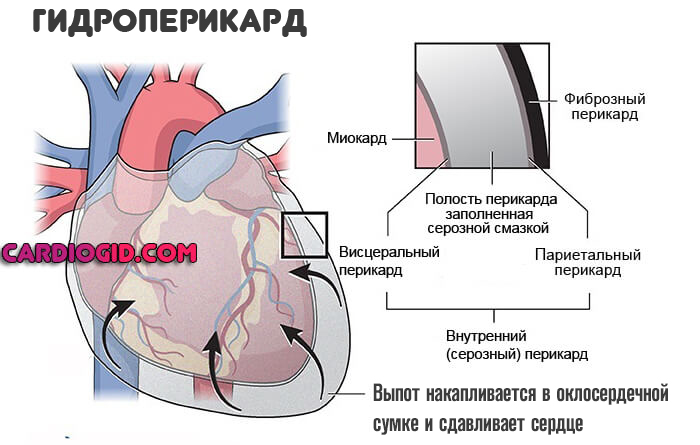
Перикард – это двухслойный своеобразный мешочек, в котором находится сердце. Гидроперикард – появление избыточной жидкости между этими слоями. В норме количество жидкости составляет от 15 до 50 мл, но в некоторых ситуациях может увеличиться в разы.
Причины гидроперикарда
В норме жидкость (транссудат) вырабатывается клетками, выстилающими перикард изнутри, и ими же обратно всасывается. Количество ее увеличивается в двух случаях – при усилении выработки или замедлении всасывания. К такому нарушению могут привести множество заболеваний:
Существуют особые формы гидроперикарда, при которых накапливается жидкость и:
Признаки гидроперикарда
При этом синдроме проявление симптомов начинается не сразу. Вначале заметны только признаки той болезни, которая вызвала гидроперикард. При малом накоплении жидкости он не проявляется никак, однако по мере роста ее количества происходит сдавление сердца и невозможность его сокращений. Основные проявления:
При массивном гемоперикарде происходит раздражение прилегающего к пищеводу блуждающего нерва и тогда может возникнуть мучительная икота. Это признак угрозы жизни, и в этом случае необходимо немедленно вызвать «Скорую помощь».
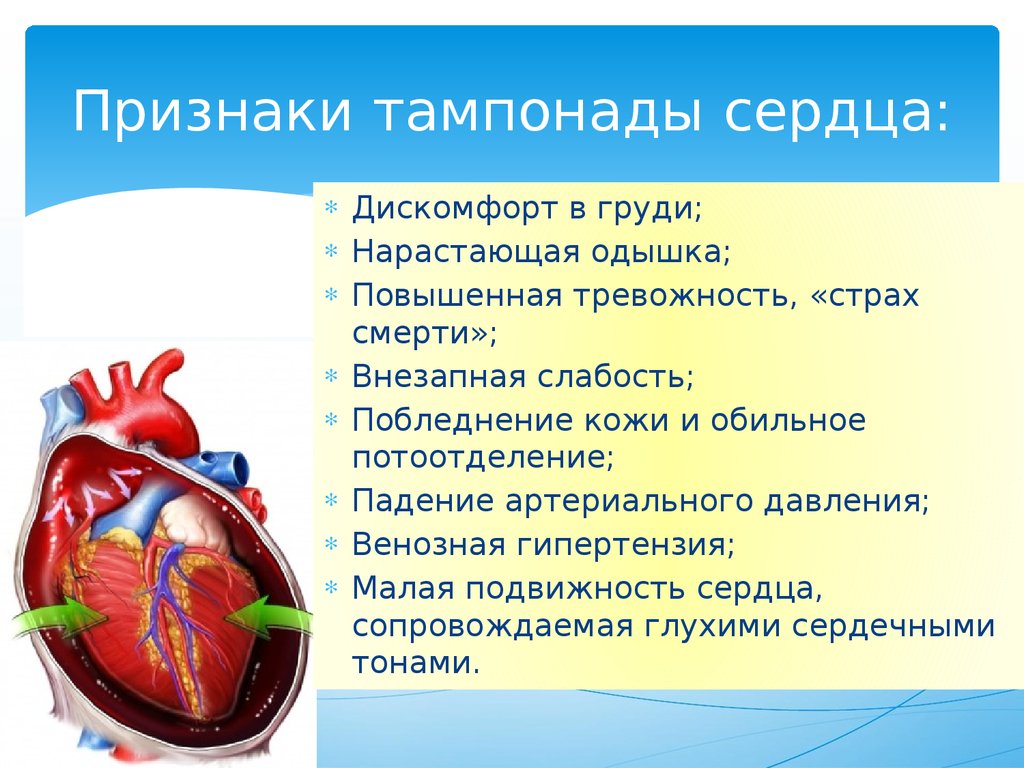
При гемоперикарде вследствие травмы может возникнуть критическое состояние – тампонада сердца. В этом случае сокращений сердца недостаточно для того, чтобы прогонять кровь по сосудам, и человек может умереть в течение нескольких минут. Специалисты клиники Dobrobut.com рекомендуют изучить меры сердечно-легочной реанимации и применять их в подобных случаях – это единственный шанс спасти человека до прибытия специалистов. При появлении симптомов тампонады следует сразу вызывать врачей. Симптомы:
Диагностика гидроперикарда
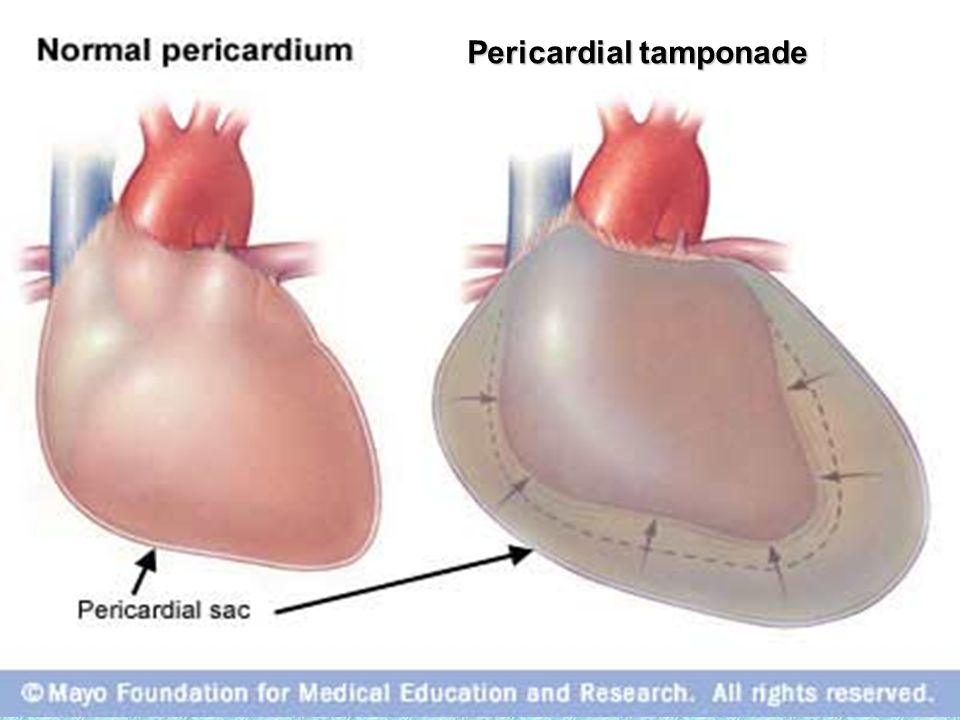

Основной метод диагностики этого состояния – ультразвуковое исследование. При эхокардиографии на участке в области задней стенки левого желудочка сердца может быть выявлено расхождение париетального и висцерального листков перикарда, в норме составляющее 5 мм. Увеличение этого расстояния однозначно свидетельствует о наличии жидкости между листками. Критерии эходиагностики гидроперикарда:
В последнем случае проводится дополнительно пункция перикарда с отсасыванием части жидкости и изучением ее характера (воспалительный экссудат, лимфа, кровь и т.д.)
Эхокардиография позволяет выявить и гидроперикард у плода при беременности. В этом случае врач-диагност должен заподозрить врожденный порок развития сердца у будущего новорожденного или гемолитическую болезнь. В этом случае женщина должна быть тщательно обследована и при необходимости пройти курс соответствующего лечения под контролем специалистов.
Помимо УЗИ для диагностики приведших к ухудшению состояния болезней придется пройти и другие исследования:
Лечение гидроперикарда
Основное заболевание — вот на что должен в первую очередь обратить внимание врач. Лечение сердечной недостаточности, прием препаратов, содержащих гормоны щитовидной железы, восстановление уровня белка – все это методы лечения той болезни, которая спровоцировала гидроперикард. Зачастую такого подхода достаточно, чтобы избавить пациента от этого симптома.
Возможны ситуации, когда времени на ожидание эффекта недостаточно, и тогда приходится дополнять лечение основного заболевания борьбой непосредственно с гидроперикардом. Вначале применяются мочегонные средства – калийсберегающие (спиронолактон, триамтерен, гидрохлортиазид) или тиазидные диуретики (фуросемид, торасемид) в сочетании с препаратами калия. При отсутствии результата и при критическом объеме жидкости возможно проведение пункции перикарда с откачиванием избытка экссудата.
Гидроперикард – это симптом или осложнение. Лечить нужно основное заболевание, приведшее к появлению этого симптома. А лучше всего предотвратить развитие подобных осложнений, для чего следует обращаться к врачу при любых признаках неблагополучия в организме.
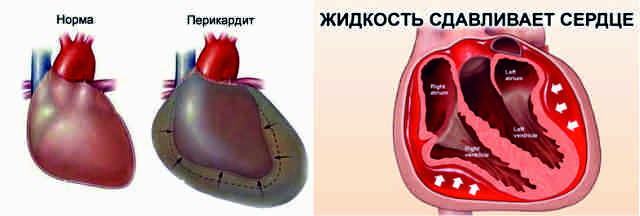
Перикардит у детей
Перикардит у детей — это воспаление наружной сердечной оболочки, которое имеет серозный, фибринозный, гнойный или геморрагический характер. Заболевание возникает под действием инфекционных, аллергических, аутоиммунных или ятрогенных факторов. Основные симптомы: боль в левой половине грудной клетки, одышка, интоксикационный синдром. Для диагностики назначают ЭКГ и ЭхоКГ, перикардиоцентез с исследованием пунктатов, определение уровня миокардиальных маркеров. Терапия перикардита включает щадящий режим и диету, медикаменты (НПВС и глюкокортикоиды, антибиотики, противовирусные препараты), хирургические вмешательства.
МКБ-10
Общие сведения
Достоверные данные о распространенности перикардитов в педиатрической практике отсутствуют, что объясняется трудностями в диагностике, особенно у пациентов младшего возраста. Признаки заболевания выявляются при аутопсии в 2-12% случаев, однако врачи полагают, что истинная частота патологии намного выше. В большинстве случаев перикардит рассматривается как осложнение других болезней. Как самостоятельная нозологическая единица он диагностируется редко.
Причины
В детстве основным этиологическим фактором являются вирусные возбудители (Коксаки А и В, аденовирусы, герпесвирусы). Они вызывают до 30% перикардитов у детей. Причиной также могут стать бактериальные патогены (стафилококки, гемофильная палочка, стрептококки) и грибковая инфекция. К менее распространенным этиологическим факторам относят следующие:
Патогенез
Механизм развития воспалительного процесса зависит от этиологии перикардита. При инфекционных причинах возбудители попадают в полость перикарда лимфогенным или гематогенным путем, после чего оказывают прямой цитотоксический эффект на ткани либо повреждают перикард за счет иммуноопосредованных механизмов. Сначала появляются фибринозные изменения, которые затем могут переходить в экссудативную стадию.
Если перикардит обусловлен опухолевым поражением, симптомы развиваются при непосредственном контактном прорастании из соседнего патологического очага, а также при гематогенном метастазировании. В формировании заболевания в ответ на действие лекарственных факторов большую роль играет асептическое воспаление вследствие цитотоксического влияния агентов.
Классификация
С учетом причин перикардиты подразделяются на инфекционные (вирусные, бактериальные, грибковые), асептические, аллергические и аутоиммунные. По характеру патологических изменений они бывают сухими (фибринозными), выпотными (экссудативными), констриктивными и адгезивными. В детской кардиологии важна классификация болезни по клиническому течению, согласно которой выделяют:
Симптомы перикардита у детей
Типичное проявление — боли в прекардиальной области. Их интенсивность варьирует от тупых несильных ощущений до резких сжимающих и жгучих болей, которые напоминают признаки инфаркта миокарда. Болезненность усиливается при глубоких вдохах, разговоре и смехе, смене положения тела. Старшие дети могут сообщать, что боли отдают в ключицу или лопатку. У младенцев эквивалентом болевого синдрома является беспокойство, рвота, постоянный плач.
Боли при перикардите сопровождаются чувством тяжести или дискомфорта в грудной клетке, чувством нехватки воздуха. У маленьких детей болевые ощущения иррадиируют в верхние отделы живота, и симптомы напоминают острую хирургическую патологию. Реже пациентов беспокоят головокружения, потемнение в глазах, кратковременные потери сознания. Среди типичных признаков выделяют кашель, икоту.
Для облегчения состояния ребенок занимает вынужденное положение: садится, сильно наклоняет туловище вперед, иногда прислонившись лбом к подушке. При ухудшении состояния родители замечают бледность и синюшность кожи, набухание шейных вен. На фоне недостаточности кровообращения отекаю ноги, вследствие асцита увеличивается живот.
При перикардитах кардиальные симптомы сочетаются с общими, которые характерны для основной патологии, вызвавшей повреждение сердца. При инфекциях у детей повышается температура тела, возникают озноб, резкая слабость. Астенический синдром проявляется отсутствием аппетита, упадком сил, признаками нервного истощения. У страдающих аллергическими перикардитами сердечные симптомы дополняются кожной сыпью, респираторными признаками.
Осложнения


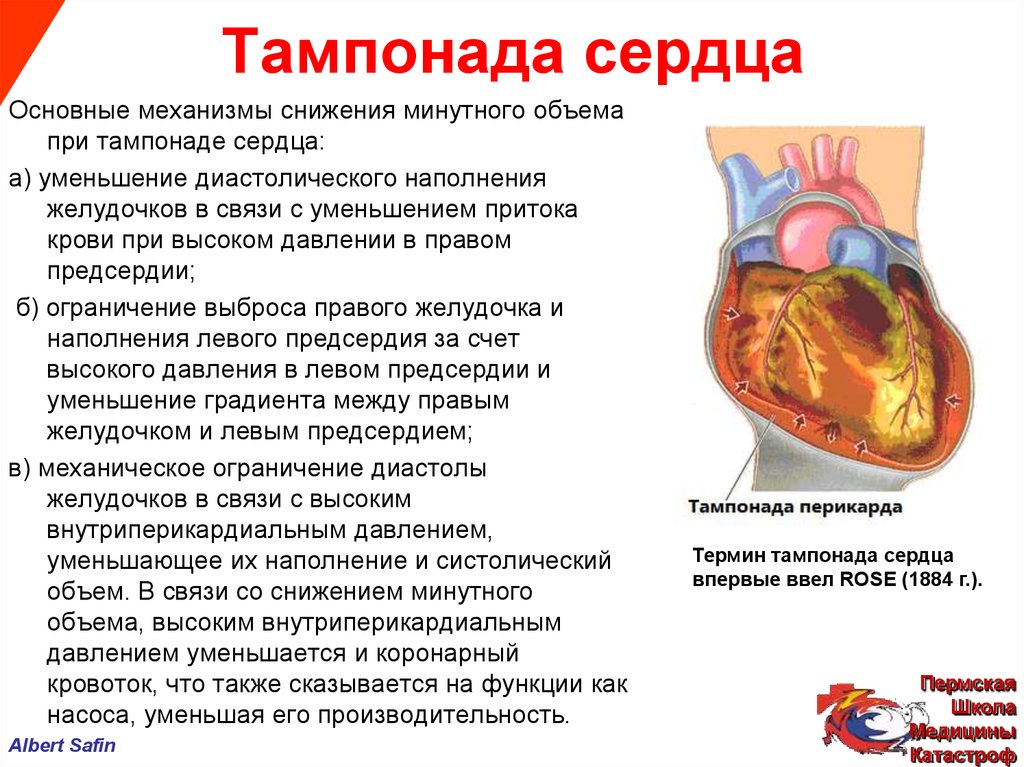
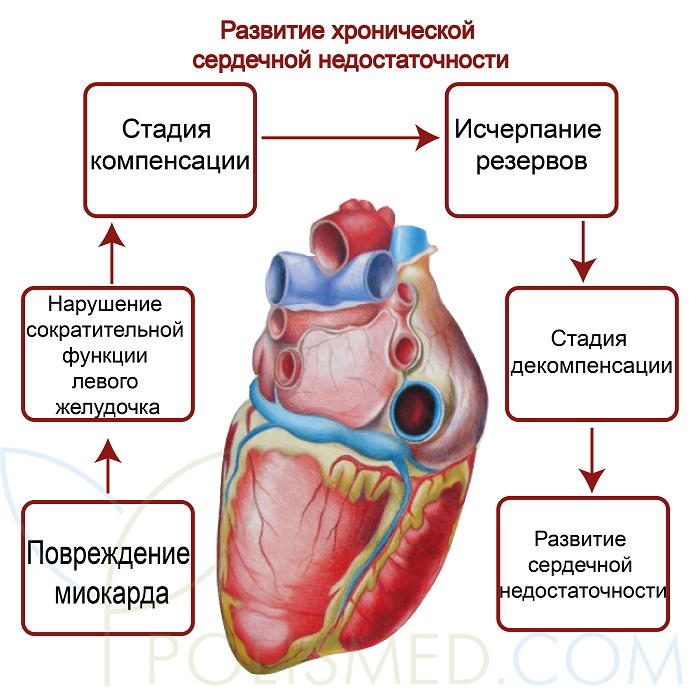
При гнойных перикардитах большую опасность представляет распространение воспаления на соседние ткани с развитием гнойного медиастинита, эмпиемы плевры. Болезнь имеет высокий уровень летальности (до 40%) даже при назначении массивной антибиотикотерапии. При быстром накоплении выпота у ребенка формируется тампонада сердца, которая проявляется острой сердечной недостаточностью.
Осложнением острых воспалительных процессов является констриктивный перикардит, для которого характерно образование грануляционной ткани и впоследствии замещение ее грубыми рубцами. При этом происходит сдавление сердца, нарушается кровенаполнение желудочков, наблюдается малый сердечный выброс. У детей разворачивается типичная клиническая картина хронической сердечной недостаточности.
Диагностика
Обследование у детского кардиолога начинается с физикального осмотра. Врач пальпирует предсердечную область, оценивает расположение верхушечного толчка. При перкуссии обнаруживают расширение сердечных границ во все стороны. Аускультативно прослушиваются глухость сердечных тонов, шум трения перикарда при фибринозной форме заболевания. Для достоверной диагностики болезни назначаются:
Лечение перикардита у детей
Консервативная терапия
При остром течении или обострении хронической формы назначают ограничение двигательной активности, постельный или полупостельный режим, пока тяжелые симптомы не исчезнут. В рационе увеличивают содержание витаминов и микроэлементов. Чтобы предупредить отеки, старшим детям уменьшают потребление соли. Консервативное лечение перикардитов включает медикаменты следующих групп:
Хирургическое лечение
При массивном выпоте, подозрении на гнойный перикардит, сердечной тампонаде показан лечебно-диагностический перикардиоцентез. При хроническом течении заболевания, рефрактерности к консервативному лечению и частых рецидивах назначают перикардэктомию, однако к операции прибегают нечасто из-за высокого риска обострения болезни при неполном удалении перикарда.
Прогноз и профилактика
При начале лечения на острой стадии и отсутствии морфологических изменений в перикарде дети успешно излечиваются без отдаленных последствий. При хронической рецидивирующей форме прогноз менее благоприятен — полная нормализация гемодинамики происходит только у 60% больных, а летальность во время операции при тяжелых формах достигает 6%.
Профилактика включает обязательную вакцинацию ребенка по календарю, неспецифические противоэпидемические меры для предупреждения сезонных ОРВИ. Необходимо закаливание и иммунореабилитация часто болеющих детей. Вторичная профилактика заключается в динамическом наблюдении за ребенком, перенесшим перикардит, особенно если у пациента есть факторы риска.
Перикардиты у детей
Общая информация
Краткое описание
Перикардит – воспаление серозной оболочки сердца, которое чаще проявляется как симптом инфекционных, аутоиммунных, опухолевых и других процессов и реже приобретает форму самостоятельного заболевания [1].
Соотношение кодов МКБ-10 и МКБ-9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| I30.0 | Острый неспецифический идиопатический перикардит | 37.2 | Другие операции на сердце и перикарде |
| I30.1 | Инфекционный перикардит | 37.24 | Биопсия перикарда |
| I30.8 | Другие формы острого перикардита | 37.31 | Перикардэктомия |
| I30.9 | Острый перикардит неуточненный | ||
| I31 | Другие болезни перикарда | ||
| I31.0 | Хронический адгезивный перикардит | ||
| I31.1 | Хронический констриктивный перикардит | ||
| I31.2 | Гемоперикард, не классифицированный в других рубриках | ||
| I31.3 | Перикардиальный выпот (невоспалительный) | ||
| I31.8 | Другие уточненные болезни перикарда | ||
| I31.9 | Болезнь перикарда неуточненная | ||
| I32 | Перикардит при болезнях, классифицированных в других рубриках | ||
| I32.0 | Перикардит при бактериальных болезнях, классифицированных в других рубриках | ||
Дата разработки протокола: 2016 год.
Пользователи протокола: детские кардиологи, детские кардиохирурги, детские анестезиологи-реаниматологи, педиатры, врачи общей практики.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандоминизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
[2]:
· острый перикардит, разрешающийся в сроках менее 4-6 недель;
· затяжной (> 4-6 недель, но ОстрыеХронические1. Сухой (фибринозный);
2. Выпотной (экссудативный):
· серозно-фибринозный;
· геморрагический;
· с тампонадой сердца;
· без тампонады сердца.
3. Гнойный, гнилостный.1. Выпотной (экссудативный);
2. Констриктивный:
· бессимптомный
· с функциональными нарушениями
· с отложением солей кальция («панцирное» сердце)
· с экстракардиальными сращениями
· констриктивный с диссеминацией воспалительных гранулём (например, при туберкулёзном перикардитеИсходы перикардита:
· сухожильные бляшки;
· интраперикардиальные спайки;
· сращение перикардиальных листков;
· панцирное сердце;
· экстраперикардиальные спайки.
У детей наиболее часто возникают следующие виды перикардитов:
Острые инфекционные перикардиты:
Вирусные:
· Коксаки А;
· Коксаки В;
· эховирусные;
· аденовирусные;
· вызываемые вирусом паротита, гриппа, ветрянки (в т.ч. поствакцинальные), мононуклеоза, цитомегаловирусной инфекции, краснухи, вирус простого герпеса, ВИЧ;
· вирус гепатита В;
· парвовирус В 19.
Бактериальные:
· стафилококковые;
· пневмококковые;
· Haemophilusinfluenza;
· менингококковые;
· стрептококковые;
· сальмонеллезные;
· вызываемые микобактериями на фоне ВИЧ.
Микоплазменные;
Протозойные:
· амебиазные;
· токсоплазмозные.
Риккетсиозные (Coxiella burnetii);
Перикардиты, вызываемые физическими причинами:
· гемоперикард, а также перикардиты вследствие травм грудной клетки при операциях на сердце;
· серозные перикардиты после травмы сердца, операции на сердце, инфаркта миокарда;
· перфорация правого предсердия при катетеризации;
· при радиоактивном облучении грудной клетки.
Хронические инфекционные перикардиты:
· туберкулезные;
· актинолмикозные;
· фунгигистоплазмозные;
· кокцидиомикозные;
· кандидозные;
· аспергиллезные;
· бластомикозные.
Перикардиты при анасарке вследствие застойной сердечной недостаточности, нефрита или цирроза печени;
Перикардиты при васкулитах, особенно часто при системной красной волчанке (СКВ), ревматоидном артрите, ревматической лихорадке, а также при склеродермии, полиартрите, гранулематозе Вегенера, синдроме Рейтера, синдроме Бехчета;
Перикардиты при метаболических расстройствах (уремии, микседеме, гемодиализе);
Перикардиты при врожденных пороках сердца и кардиомиопатиях;
Перикардиты при доброкачественных или злокачественных опухолях;
Перикардиты при инородных телах в миокарде;
Перикардиты, вызванные ЛС (при употреблении гидралазина, прокаинамида, фенитоина, изониазида, фенилбутазона, доксирубицина, бензилпенициллина, триптофана, антикоагулянтов, миноксидила и др);
Перикардиты при анемиях (серповидно-клеточной, талассемии, врожденных апластических анемиях);
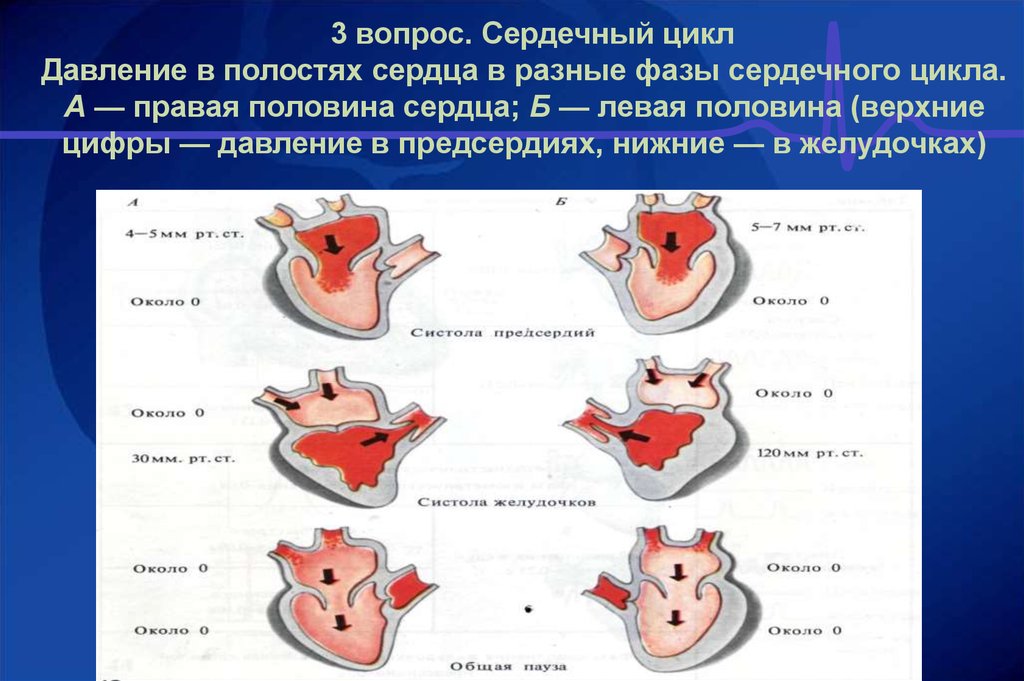
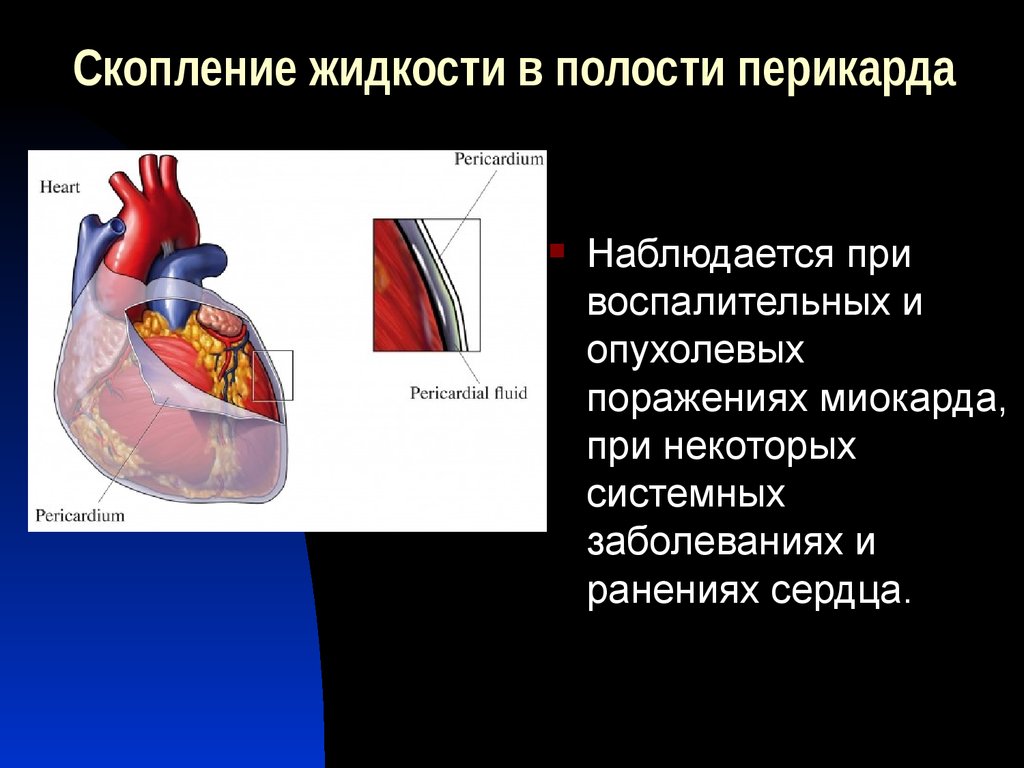
Перикардиты при других заболеваниях – при разрыве аневризм, остром панкреатите, саркоидозе, множественных миеломах, амилоидозе, болезни Кавасаки, язвенном колите.
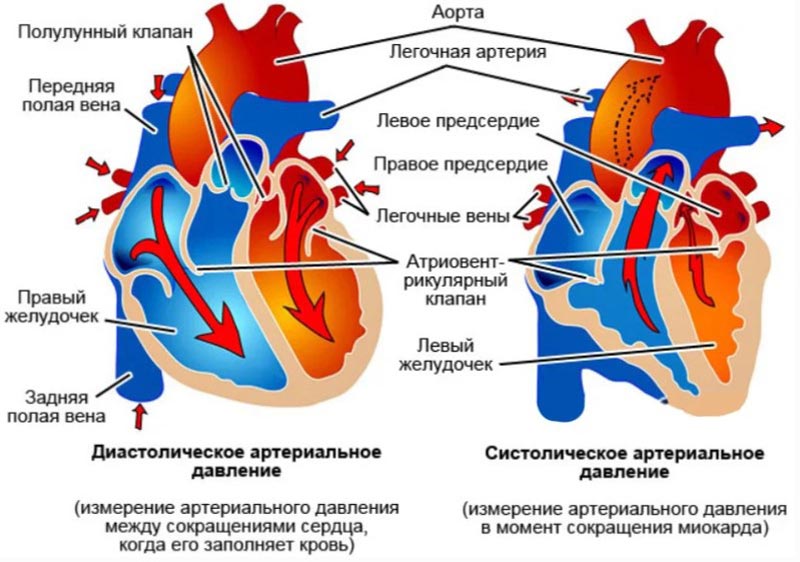
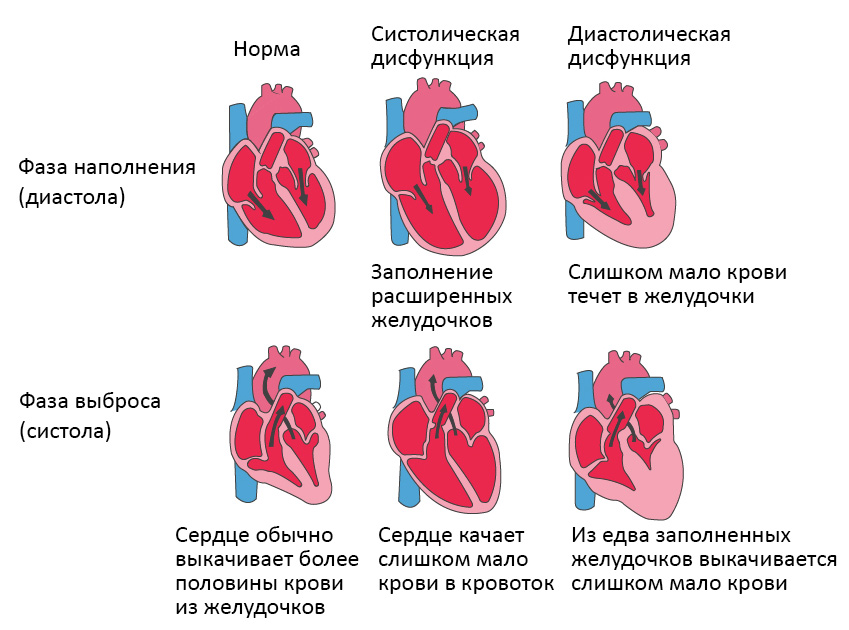
Экссудативный перикардит [1]: представляет собой накопление выпота в перикардиальной полости. Обычно у детей экссудативный перикардит возникает, минуя стадию сухого перикардита, или она остается нераспознанной. Ребенок предъявляет жалобы на боли в грудной клетке, дискомфорт, чувство давления в груди, сердцебиение. Могут наблюдаться головокружение, обмороки, кашель, одышка, хрипы в легких, икота. При большом выпоте возникает триада Бека- набухание шейных вен, глухие сердечные тоны и артериальная гипотензия. Происходит снижение АД более чем на 10-12 мм рт. ст. во время вдоха. Могут выслушиваться перикардиальные хлопки, которые лучше слышны в положении сидя при умеренном надавливании фонендоскопом. Происходит увеличение печени, ослабление периферического пульса.
Констриктивный перикардит [1] его развитие наиболее характерно при гнойных перикардитах или перикардитах, обусловленных туберкулезом и аутоиммунными заболеваниями. При данном варианте течения перикардитов наблюдаются гепато- и спленомегалия, асцит, отеки, набухание яремных вен, снижение АД и низкое PsАД, снижение толерантности к физической нагрузке (ФН). На ЭКГ могут быть выявлены снижение вольтажа, внутрижелудочковые и AВ-блокады, фибрилляция предсердий. При проведении ЭхоКГ констриктивный перикардит характеризуется утолщением и кальцификацией перикарда, увеличением полости левого и правого предсердия при неизмененных или уменьшенных размерах желудочков, парадоксальным движением межжелудочковой перегородки, ограничением наполнения желудочков сердца. По данным КТ и МРТ выявляются утолщение и кальцификация перикарда. Катетеризация сердца позволяет установить повышение центрального венозного давления. Основным методом лечения констриктивного перикардита является проведение перикардэктомии. При специфическом перикардите для предотвращения прогрессирования констрикции рекомендуется медикаментозная терапия с использованием адекватной дозы комбинированной противотуберкулезной терапии.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ**
Диагностические критерии
Диагноз устанавливают на основании следующих критериев:
• повышенное число лимфоцитов и мононуклеаров >5000/мм3 (аутоиммунный лимфоцитарный перикардит) или наличие антител к сердечной мышечной ткани (сарколемме) в жидкости из перикарда (аутоиммунный перикардит, опосредованный антителами);
• признаки миокардита при биопсиях эпикарда/эндомиокарда (≥14 клеток/мм3);
• исключение активной вирусной инфекции при анализе жидкости из перикарда или в биопсийном материале эндомиокарда/эпимиокарда (отсутствие титра иммуноглобулина М к кардиотропным вирусам, негативная полимеразная цепная реакция на основные кардиотропные вирусы);
• исключение бактериальной инфекции (бактериологические методы, ПЦР);
• исключение наличия опухолевой инфильтрации в перикардиальной жидкости и биопсийном материале;
• исключение системных и метаболических заболеваний, уремии.
Жалобы:
· боль в грудной клетке;
· дискомфорт;
· чувство давления в груди;
· сердцебиение;
· головокружение;
· обмороки;
· кашель, одышка, икота;
Анамнез:
· при воспалительных перикардитах заболеванию обычно предшествуют лихорадка, миалгии, артралгии;
· при опухолевом поражении имеются жалобы, связанные с данным заболеванием;
· при подозрении на туберкулезную этиологию перикардита выяснить связь с ТВС;
Физикальное обследование:
· шум трения перикарда;
· набухание шейных вен;
· триада Бека – набухание шейных вен, глухие сердечные тоны и
артериальная гипотензия;
· перикардиальные «хлопки», которые лучше слышны в положении сидя
при умеренном надавливании фонендоскопом;
· увеличение печени;
· ослабление периферического пульса;
· появляются периферические отеки;
· асцит;
· развивается цианоз.
Лабораторные исследования:
Анализ крови (в остром периоде неспецифичен, отражает наличие воспалительного процесса, изменения определяются этиологией процесса (вирусной, бактериальной, аутоиммунной, аллергической), его остротой и активностью;
Биохимический анализ крови:
· C-реактивный белок (СРБ) – степень повышения определяется остротой и этиологией процесса (вирусной, бактериальной, аутоиммунной, аллергической);
· уровень креатинина и сывороточного калия повышен при уремии;
· тропонин, креатинфосфокиназа МВ (КФК-МВ), лактатдегидрогеназа (ЛДГ) повышены (49%). Диапазон возможного повышения уровня тропонина I указывается в пределах от 1,5 и более 50 нг/мл [уровень доказательности В], преимущественно у пациентов с выраженной элевацией ST по ЭКГ, чаще при сопутствующем миокардите.
Инструментальные исследования:
· ЭКГ (наличие новой распространенной элевации сегмента ST и депрессия PR);
· ЭхоКГ (появление или увеличение перикардиального выпота).
Диагностический алгоритм
Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ**
Диагностические мероприятия:
Физикальный осмотр:
· боль в груди и одышка;
· шум трения перикарда;
· площадь сердечной тупости увеличивается во все стороны;
· ослабление сердечных тонов;
· набухание венозных стволов на шее;
· увеличение печени;
· асцита и отеки на ногах;
· ЭКГ при сухом перикардите одновременное повышение сегмента ST во всех отведениях. Дискордантность изменений ЭКГ, характерна для нарушений коронарного кровообращения, отсутствует. Позднее может появиться отрицательный зубец Т, однако, как и повышение сегмента ST, эти изменения зубца Т обнаруживаются во всех отведениях. При перикардитах не изменяется комплекс QRS, за исключением общего снижения вольтажа зубцов при появлении выпота в полости перикарда.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ**
Диагностические критерии на стационарном уровне**:
Диагноз устанавливают на основании следующих критериев:
• повышенное число лимфоцитов и мононуклеаров >5000/мм3 (аутоиммунный лимфоцитарный перикардит) или наличие антител к сердечной мышечной ткани (сарколемме) в жидкости из перикарда (аутоиммунный перикардит, опосредованный антителами);
• признаки миокардита при биопсиях эпикарда/эндомиокарда (≥14 клеток/мм3);
• исключение активной вирусной инфекции при анализе жидкости из перикарда или в биопсийном материале эндомиокарда/эпимиокарда (отсутствие титра иммуноглобулина М к кардиотропным вирусам, негативная полимеразная цепная реакция на основные кардиотропные вирусы);
• исключение бактериальной инфекции (бактериологические методы, ПЦР);
• исключение наличия опухолевой инфильтрации в перикардиальной жидкости и биопсийном материале;
• исключение системных и метаболических заболеваний, уремии.

Жалобы:
· боль в грудной клетке;
· дискомфорт;
· чувство давления в груди;
· сердцебиение;
· головокружение;
· обмороки;
· кашель, одышка, икота.
Анамнез:
· при воспалительных перикардитах заболеванию обычно предшествуют лихорадка, миалгии, артралгии;
· при опухолевом поражении имеются жалобы, связанные с данным заболеванием;
· при подозрении на туберкулезную этиологию перикардита выяснить связь с ТВС;
Физикальное обследование:
· шум трения перикарда;
· набухание шейных вен;
· триада Бека – набухание шейных вен, глухие сердечные тоны и артериальная гипотензия;
· перикардиальные «хлопки», которые лучше слышны в положении сидя при умеренном надавливании фонендоскопом;
· увеличение печени;
· ослабление периферического пульса;
· появляются периферические отеки;
· асцит;
· развивается цианоз.
Лабораторные исследования:
· клинический анализ крови отражает наличие воспалительного процесса, изменения определяются этиологией процесса (вирусной, бактериальной, аутоиммунной, аллергической), его остротой и активностью;
· биохимический анализ крови:
C-реактивный белок – степень повышения определяется остротой и этиологией процесса (вирусной, бактериальной, аутоиммунной, аллергической);
уровень креатинина и сывороточного калия повышен при уремии;
тропонин, креатинфосфокиназа МВ (КФК-МВ), лактатдегидрогеназа (ЛДГ) повышены (49%);
· определение антинуклеарного фактора, ревматоидного фактора, антител к кардиолипинам (при СКВ, ревматоидном артрите и др.);
· определение титра антистрептолизина-O (при ревматизме);
· внутрикожная туберкулиновая проба (проба Манту);
· квантифероновый тест (выявление латентного туберкулеза);
· посев крови при подозрении на инфекционный эндокардит;
· исключение ВИЧ-инфекции;
· исключение гемофильной инфекции;
· исключение внутриклеточных инфекций (хламидийной и микоплазменной) методами ИФА и ПЦР, определения кардиотропных вирусов;
· определение уровня тиреоидных гормонов (при гипотиреозе).
Инструментальные исследования:
ЭКГ: изменяется у 90% больных. При наличии значительного выпота в полости перикарда наблюдается тотальное снижение амплитуды и альтернация комплексов QRS.
К ранним изменениям на ЭКГ относятся:
• корытообразный подъем сегмента ST без реципрокной депрессии в других отведениях и без патологических зубцов Q.
• формирование высокого положительного зубца Т (конкордантный подъем) в стандартных отведениях, максимально во II отведении, с последующими изоэлектричностью и инверсией.
• Через 1–2 дня интервал SТ опускается ниже изоэлектрической линии с последующим возвратом к изоэлектрической линии в течение нескольких дней, Изменения ST и T носят динамический характер, причем ST возвращается к изолинии раньше, чем зубец T становится отрицательным.
• При медленно прогрессирующих перикардитах изменений ЭКГ не возникает (Табл.1).
ЭхоКГ: рекомендуется всем пациентам с подтвержденным или предполагаемым поражением перикарда.
У плода жидкость в перикарде может быть определена при Эхо-КГ с 20-й недели гестации; в норме толщина слоя жидкости не более 2 мм. Увеличение количества выпота может быть признаком водянки плода, резус-конфликта, гипоальбуминемии, иммунной патологии, внутриутробной инфекции или опухолевого процесса.
У старших детей и взрослых используют следующие градации выпота:
· маленький (расхождение листков перикарда в диастолу 30-40Ед/л;
• выявление микобактерий туберкулеза в перикардиальной жидкости или ткани и/или наличии казеозных гранулем в перикарде.
При аутоиммунном перикардите:
• характер выпота серозный;
• содержание белка среднее;
• содержание лейкоцитов в перикардиальной жидкости менее 5000/мл (редкие активированные лимфоциты и макрофаги в умеренном количестве);
• уровень АДА не повышен.
Таблица № 6. Диагностика констриктивного перикардита.


Примечания:
а Утолщение перикарда не всегда означает констрикцию. С дугой стороны, если клинические, эхокардиографические признаки и данные инвазивной оценки гемодинамики указывают на констрикцию, не следует отказываться от перикардиоэктомии на основании нормальной толщины перикарда.
б При мерцательной аритмии диагностика затруднительна. Реверсия диастолического кровотока в печеночной вене при вдохе наблюдается даже когда другие особенности кровотока не позволяют прийти к определенному заключению.
в Больным с повышенным давлением в предсердиях или сочетанием констрикции и рестрикции свойственны дыхательные изменения г На ранних стадиях или при латентных случаях эти признаки могут отсутствовать. Тогда для постановки диагноза может потребоваться инфузия 1-2 л физиологического раствора. Гемодинамические изменения, свойственные констриктивному перикардиту, могут маскироваться или осложняться при клапанной или коронарной болезни сердца.
При хронической обструктивной болезни легких скорость митрального кровотока унижается примерно на 100% во время вдоха и увеличивается на выдохе. При этом значение Е выше всего в конце выдоха, а при констриктивном перикардите сразу после начала выдоха. Кроме того, кровоток по верхней полой вене при хронической обструктивной болезни легких увеличивается на вдохе, в то время как при констриктивном перикардите при дыхании не меняется.
Таблица № 7. Диагностика тампонады сердца.
Примечания:
а Набухание яремных вен менее заметно у больных с гиповолемией или при “хирургической тампонаде”. Увеличение давление в шейных венах при вдохе или отсутствие его снижения (симптом Куссмауля), выявленные при тампонаде или после дренирования перикарда, указывает на сочетание перикардиального выпота и сдавления.
б Парадоксальный пульс отсутствует, если тампонада возникла при дефекте межпредсердной перегородки и у больных с существенной аортальной регургитацией.
г Иногда АД повышено, особенно у больных с предшествующей артериальной гипертензией.
д Тампонада с фебрильной температурой может быть ошибочно принята за септический шок.
е Если после дренирования давление в перикарде не снижается ниже давления в предсердии, следует предположить сочетание перикардиального выпота и сдавления.
Таблица № 8. Критерии диагностики перикардита по данным ЭхоКГ:
| Одномерная Эхо-КГ | Двухмерная Эхо-КГ |
| Утолщение перикарда. | Визуализация перикарда в виде единой или двойной утолщенной линии, окружающей сердце. |
| Резкое увеличение скорости движения задней стенки левого желудочка в диастолу. | При выпотном перикардите визуализация слоя жидкости спереди и кзади от контура сердца в виде анэхогенного пространства, нередко уплотнение листков перикарда и наличие неоднородных теней фибринозных отложений. При больших выпотах – характерные колебания сердца внутри растянутого перикардиального мешка. |
| Парадоксальное движение межжелудочковой перегородки: быстрое переднее перемещение перегородки во время фазы наполнения предсердий до начала комплекса QRS. | Дилатация нижней полой вены и печеночной вены. |
| Преждевременное открытие клапана легочной артерии. | Перемещение межпредсердной и межжелудочковой перегородки влево при вдохе. |
Признаки повышения конечно-диастолического давления в правом и левом желудочке: В-волна на атриовентрикулярных клапанах.Уменьшение полости левого желудочка.Дилатация левого и правого предсердия.Конкордантное движение листков перикарда, без существенного изменения расстояния между ними в систолу и диастолу.
Диагностический алгоритм: смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий:
· суточный баланс жидкости;
· ОАК;
· ОАМ;
· биохимия крови: АЛТ, АСТ, билирубин, мочевина, креатинин, общий белок, СРБ, тропонины, креатинфосфокиназа (КФК), антитела к двуспиральной ДНК и ревматоидный фактор;
· коагулограмма;
· ЭКГ;
· рентгенография органов грудной клетки;
· ЭхоКГ;
· чрезпищеводная эхокардиография до и после операции (при наличии датчика в клинике).
Перечень дополнительных диагностических мероприятий:
· микробиологическое исследование (мазок из зева, носа, перикардиальной жидкости т.д.);
· кал на патологическую флору;
· кровь на стерильность;
· определение КЩС крови;
· ИФА на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением IgG, IgM;
· ПЦР на ВУИ (вирус простого герпеса, цитомегаловирус, токсоплазмоз, хламидии, микоплазмы) с определением IgG, IgM;
· маркеры системных заболеваний;
· реакция Манту;
· УЗИ органов брюшной полости;
· УЗИ плевральной полости;
· КТ сердца и МРТ сердца.
Дифференциальный диагноз
Таблица № 2. [2,4]
| Диагноз | Обследования | Критерии исключения диагноза |
| Миокардит | Жалобы: | Боль не связана с положением тела, умеренная. |
| Физикально: | Отсутствует шум трения перикарда так как воспаление не затрагивает перикард. | |
| ЭКГ: | Часто наблюдаются нарушения сердечного ритма, вольтаж нормальный. | |
| Рентгенологически: | Умеренное расширение границ сердца. | |
| Плеврит | Жалобы: | Боль может ослабевать в положении лежа на боку (на стороне пораженного легкого), но резко усиливается при глубоком вдохе. При задержке дыхания почти исчезает. |
| Физикально: | Шум появляется из-за трения листков плевры. Может выслушиваться в стороне от области сердца. Полностью исчезает при задержке дыхания. | |
| ЭКГ: | Изменения отсутствуют. | |
| Рентгенологически: | Затемнение неравномерное по всему легкому, а не только в области сердца. При выпоте в плевральную полость – четкая горизонтальная граница между жидкостью и воздухом. |
Таблица № 3. Диагностические критерии различных форм перикардита [1,4]
Таблица № 4. Дифференциальная диагностика констриктивного перикардита и рестриктивной кардиомиопатии (KushwaHaetal., 1997)
| Критерии | Констриктивный перикардит | Рестриктивная кардиомиопатия |
| Данные физикального обследования | Всегда присутствует признак Куссмауля; Верхушечный толчок обычно не определяется; Определяются перикардиальные щелчки; Регургитационные шумы не характерны. | Признак Куссмауля может присутствовать; Верхушечный импульс может быть усиленным; Определяются третий и даже четвертый тон; Характерны регургитационные шумы. |
| ЭКГ | Низкий вольтаж комплексов QRS у 50% | Низкий вольтаж комплексов; QRS(особенно при амилоидозе); ЭКГ картина псевдоинфаркта; Характерно отклонение электрической оси сердца, мерцательная аритмия, нарушения проводимости. |
| ЭхоКГ | Нормальная толщина миокардиальных стенок; Утолщение перикарда; Увеличенное раннее диастолическое наполнение с быстрым перемещением межжелудочковой перегородки; Увеличение систолического потока ПЖ и уменьшение систолического потока левого желудочка при вдохе; Реверсия диастолического потока в портальной вене при вдохе. | Увеличение толщины миокарда (особенно толщины межпредсердной перегородки при амилоидозе); Утолщение створок клапана (особенно при амилоидозе); Гранулярная текстура миокарда; Уменьшение трансмитрального и транстрикуспидального кровотока при вдохе; Реверсия диастолического кровотока в портальной вене при вдохе; Характерна митральная и трикуспидальная регургитации. |
| Катетеризация сердца | RVEDP1 = LVEDP2 Систолическое давление ПЖ | LVEDP чаще на >5 мм рт.ст., чем RVEDP или эквивалентны. |
| Эндомио-кардиальная биопсия | Не изменена или выявляется неспецифическая гипертрофия и фиброз миокардиальных волокон. | Может выявить специфическую причины кардиомиопатии. |
| Компьютерная томография | Перикард утолщен. | Перикард не изменен. |
Таблица № 5. Дифференциальная диагностика констриктивного перикардита и рестриктивной кардиомиопатии по данным катетеризации полостей сердца (поJ.F.Alpertи J.M.Rippe, 1995)
| Параметр | Констриктивный перикардит | Рестриктивная кардиомиопатия |
| Давление в правом предсердии | Всегда более 15 мм рт. ст. | Обычно меньше 15 мм рт.ст., если легочной капиллярное давление заклинивания нормальное |
| Давление в ПЖ | Всегда присутствует симптом квадратного корня Конечно-диастолическое давление >1/3 систолического давления | Симптом квадратного корня может исчезать при проведении терапии |
| Легочное АД | Систолическое давление обычно меньше 40 мм рт.ст. | Систолическое давление обычно больше 40 мм рт.ст. |
| Давление в левом предсердии | Приблизительно эквивалентно давлению в правом предсердии | На 10-20 мм рт.ст. выше, чем давление в правом предсердии |
| Сердечный выброс | Обычно нормальный | Обычно снижен |
| Насыщение кислородом крови в легочной артерии | Обычно нормальное | Обычно сниженное |
| Дыхательные вариации показателей при проведении процедуры | Обычно отсутствуют | Обычно имеются |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Ампициллин (Ampicillin) |
| Ацикловир (Acyclovir) |
| Ванкомицин (Vancomycin) |
| Гидрохлоротиазид (Hydrochlorothiazide) |
| Дигоксин (Digoxin) |
| Диклофенак (Diclofenac) |
| Добутамин (Dobutamine) |
| Доксициклин (Doxycycline) |
| Ибупрофен (Ibuprofen) |
| Иммуноглобулин человека против цитомегаловируса (Immunoglobulin against human cytomegalovirus) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Индометацин (Indomethacin) |
| Интерферон альфа (Interferon alfa) |
| Кетопрофен (Ketoprofen) |
| Клиндамицин (Clindamycin) |
| Метамизол натрия (Metamizole) |
| Морфин (Morphine) |
| Напроксен (Naproxen) |
| Оксациллин (Oxacillin) |
| Омепразол (Omeprazole) |
| Пантопразол (Pantoprazole) |
| Преднизолон (Prednisolone) |
| Рабепразол (Rabeprazole) |
| Спиронолактон (Spironolactone) |
| Тримеперидин (Trimeperidine) |
| Фуросемид (Furosemide) |
| Хлорамфеникол (Chloramphenicol) |
| Цефтриаксон (Ceftriaxone) |
| Циклофосфамид (Cyclophosphamide) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения**:
Способы лечения перикардита и его длительность определяются причинами, вызвавшими воспаление и развитие тех или иных осложнений.
Немедикаментозное лечение:
· режим дня в зависимости от состояния больного;
· ограничение физической активности;
· диета с ограничением потребления поваренной соли.
Медикаментозное лечение: не проводится.


Показания для консультации специалистов:
· консультация фтизиатра – наличие данных туберкулез;
· консультация онколога – наличие признаков онкопатологии.
Профилактические мероприятия:
· длительный прием НПВС со своевременной отменой после исчезновения выпота в перикарде;
· при назначении ГКС постепенное снижение дозы (не менее 3 мес.) с переходом на НПВС;
· профилактика гастропатий, обусловленных длительным приемом НПВС и ГКС (назначение ИПП);
· своевременное направление на хирургическое лечение при диагностике симптомного констриктивного перикардита;
· своевременное направление к специалистам при наличии симптомов специфических форм перикардита (туберкулез, онкология, ревматология др.) и обеспечение контроля течения основного заболевания;
· после выздоровления или купирования симптомов острого перикардита в течение 1 года наблюдение для своевременного выявления рецидива, обострения, осложнений перикардита с контролем ОАК, ЭКГ, эхокардиографии 1 раз в 3-6 мес.
Мониторинг состояния пациента [1,3]:
· наблюдение кардиологом по месту жительства в течение 1 года;
· контроль ОАК, СРБ ан крови каждые 3 месяца;
· контроль ЭКГ, ЭхоКГ каждые 3 месяца;
· санация очагов инфекции.
Индикаторы эффективности лечения:
· улучшение общего состояния больного (понижение температуры, появление аппетита);
· рассасывание перикардиального выпота;
· уменьшение показателей воспаления в анализе крови (снижение СОЭ и нормализация уровня лейкоцитов);
· уменьшение или исчезновение шума трения перикарда;
· отсутствие осложнений после хирургических вмешательств;
· отсутствие осложнений после перикардиоцентеза.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ**
Медикаментозное лечение:
· для купирования боли вводят метамизол натрий в/м 5-10 мг/кг однократно кетопрофен;
· если тампонада возникает у больных с большим перикардиальным выпотом и сопровождается сердечной недостаточностью, при оказании скорой помощи может потребоваться пункция перикарда и медленное удаление 150-200 мл жидкости.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ**



Тактика лечения**:
Способы лечения перикардита и его длительность определяются причинами, вызвавшими воспаление и развитие тех или иных осложнений.
Немедикаментозное лечение:
· режим дня в зависимости от состояния больного;
· ограничение физической активности;
· диета с ограничением потребления поваренной соли.
Медикаментозное лечение:
Терапия острых и рецидивирующих перикардитов у детей:
CАнти-IL-1 препараты могут быть использованы у детей с рецидивирующим перикардитом и
особенно, когда они кортикостероид зависимые.IIbCАспирин не рекомендуется детям в связи с высоким риском развития синдрома Рея и гепатотоксичности.IIICКортикостероиды не рекомендуются из-за тяжести их побочных эффектов у растущих детей, если нет конкретных признаков аутоиммунной болезни.IIIC
Перечень основных лекарственных средств, применяемых у детей, при лечении перикардитов:
| № | Название препарата | дозировка | длительность применения | уровень доказательности |
| Нестероидные противовоспалительные средства: | ||||
| 1 | Диклофенак или | 1-3 мг/кг однократно | До клинического эффекта. | В |
| 2 | Ибупрофен или | 10 мг/кг/сутки в 3-4 приема | До клинического эффекта | В |
| 3 | Индометацин или | 10 мг/кг/сутки в 3-4 приема | До исчезновения выпота в перикарде | В |
| 4 | Напроксен | Детям старше 2 лет 10 мг/кг/сутки в 2 приема | До исчезновения выпота в перикарде | В |
| Диуретические средства: | ||||
| 5 | Гидрохлортиазид или | внутрь 1-2 мг/кг/сутки или | До исчезновения выпота в перикарде | В |
| 6 | Фуросемид или | внутрь 2-4 мг/кг/сутки или в/в или в/м 1-2 мг/кг/сут 1 раз | До клинического эффекта | В |
| 7 | Спиронолактон | 1мг/кг/сутки (максимально 3 мг/кг/сутки) в 2 приема | До клинического эффекта | В |
| Ингибитор протонной помпы (гастропротекция) | ||||
| 8 | омепразол, или пантопразол или рабепрозол | 20 мг х 1 раз/день | 10-14 дней | В |
Перечень дополнительных лекарственных средств, применяемых у детей при лечении перикардитов:
| № | название препарата | дозировка | длительность применения | уровень доказательности |
| Глюкокортикостероиды: | ||||
| 1 | преднизолон | внутрь, в/м 1-2 мг/кг/сут х 1 раз | Соответственно протоколу лечения системных заболеваний | В |
| Анальгезирующие средства: | ||||
| 2 | морфин | в/м 0,1-0,2 мг/кг однократно | до купирования боли | А |
| 3 | тримеперидин | внутрь 3-10 мг однократно | До купирования боли | А |
| Кардиотонические средства: | ||||
| 4 | Добутамин | 2-20 мкг/кг/мин | До клинического эффекта | А |
| Сердечные гликозиды: | ||||
| 5 | Дигоксин | внутрь 5 мкг/кг/сутки в 2 приема, или в/в 3,75 мкг/кг 1 раз в сутки | длительно | А |
| Цитостатическое, иммунодепрессивное средство: | ||||
| 6 | циклофосфамид | внутрь 1-3 мг/кг 1 раз в сутки | По схеме (протокол лечения системных заболеваний) | |
| Иммуноглобулины: | ||||
| 7 | ||||
иммуноглобулин против ЦМВ –
Вирус Коксаки В: интерферон – альфав/в 2 мл/кг х 1 раз в сутки
В течение 6-7 недель
При аденовирусном или парвовирусном В 19 перикардите:
Иммуноглобулин человеческий нормальныйв/в кап 0,6-2 г/кг х 1 раз в суткив течение 2-4 сутокСПротивовирусные средства:9Ацикловирдо 2-х лет — в дозе 100 мг 5 раз в сутки
старше 2 лет — 200 мг 5 раз в сутв течение 5 дней,ВАнтибактериальные средства:10
Ампициллин
30-50 мг/кг/сут внутрь, 50-100 мг/кг/сутки в/в или в/м;7-10 днейА11Оксациллин40-60 мг/кг/сут внутрь или 200-300 мг/кг/сут в/в, в/м;7-10 днейА12Ванкомицин10 мг/кг х 2 раза в/в кап;10 днейА13Клиндамицин8-25мг/кг/сут внутрь, 10-40 мг/кг/сут в/м;7 – 10 днейА14Цефтриаксон50-80 мг/кг/сут в/м, в/в;10 днейА15Амикацин30 мг/кг/сут в/м в 2 приема в течение 7-10 дней;7 дней16Хлорамфениколвнутрь 30-60 мг/кг/сут(детям до 3 лет); 0,45-0,8г/сут (детям 3-8лет); 0,8-1,2г/сут (детям старше 8 лет).7-10 днейА17Доксициклин
(старше 9 лет)в первые сутки — 4 мг/кг в 1–2 приема, затем — по 2–3 мг/кг 2 раза в сутки однократно (в тяжелых случаях по 2–3 мг/кг каждые 12 ч) старше 910-14 днейА
Хирургическое вмешательство:
Основными методами хирургического лечения при перикардитах являются:
· перикардэктомия;
· перикардиоцентез.
Выделяют следующие типы перикардэктомии:
· тотальная перикардэктомия (при тотальной перикардэктомии удаление сердечной сумки происходит с сохранением ее задней стенки);
· субтотальная перикардэктомия (при субтотальной перикардэктомии удаление сердечной сумки происходит с отдельных частей сердца, наиболее сильно пораженных воспалительными изменениями).
Противопоказания:
· абсолютные: нет.
· относительные: дыхательная недостаточность, нарушения свертываемости крови, хронические заболевания в стадии обострения.
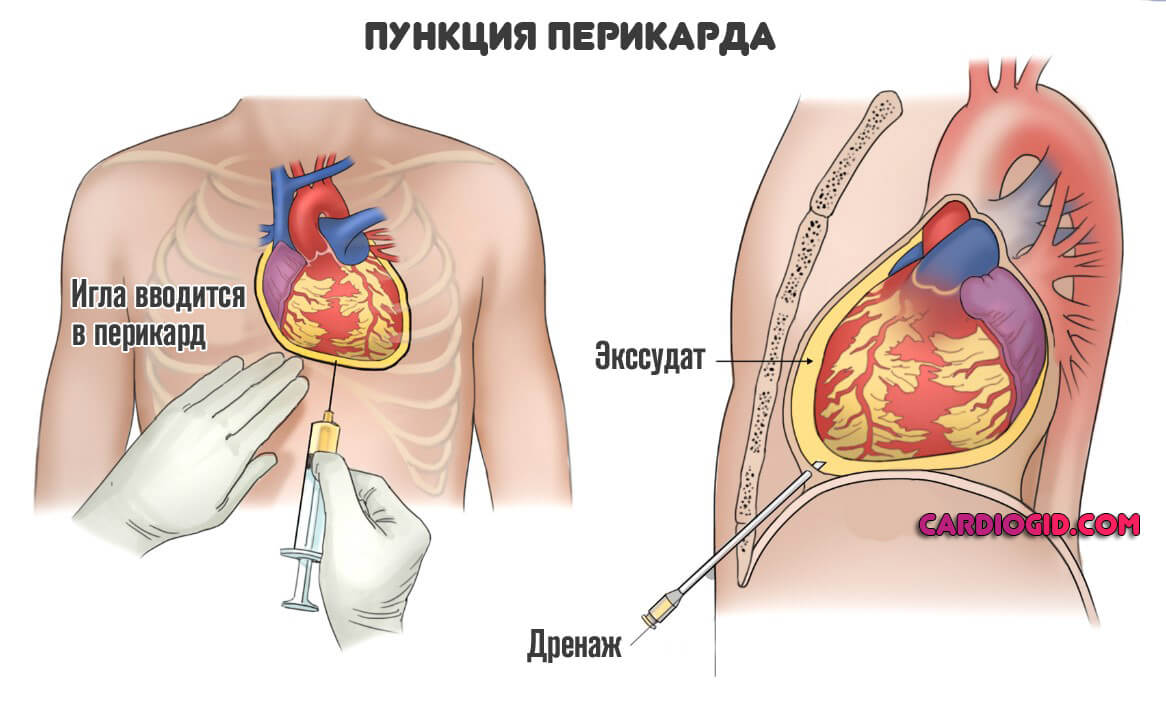
Перикардиоцентез (пункция перикарда):
Показания к перикардиоцентезу:
· тампонада сердца и подозрение на нее;
· гнойный перикардит;
· электромеханическая диссоциация.
Осложнения пункции перикарда или перикардиоцентеза:
· пневмоторакс (попадание воздуха в грудную полость);
· повреждение миокарда;
· повреждение коронарных сосудов сердца;
· воздушная эмболия (закупорка артерий и вен пузырьком воздуха);
· скопление крови в полости перикарда (кровотечение, если при пункции был задет сосуд);
· нарушения сердечного ритма;
· занесение вторичной инфекции.
Показания для консультации специалистов:
· консультация инфекциониста – наличие признаков инфекционного заболевания (выраженные катаральные явления, диарея, рвота, сыпь, изменение биохимических показателей крови, положительные результаты ИФА исследований на внутриутробные инфекции, маркеры гепатитов);
· консультация нефролога – наличие данных за поражение почек, признаки почечной недостаточности, снижение диуреза, протеинурия;
· консультация ревматолога – наличие симптомов системного заболевания соединительной ткани;
· консультация кардиохирурга – признаки травматического повреждения, констриктивного перикардита;
· консультация фтизиатра – наличие данных туберкулез;
· консультация онколога – наличие признаков онкопатологии.
Показания для перевода в отделение интенсивной терапии и реанимации:
· признаки тампонады сердца (описание приведено выше в критериях диагностики).
Индикаторы эффективности лечения:
· клиническое улучшения (купирование болевого синдрома, признаков воспаления (нормализация уровня лейкоцитов, СОЭ, СРБ);
· стабилизация показателей гемодинамики, показателей ЭКГ и ЭхоКГ) при хронических перикардитах;
· полное купирование симптомов перикардита и устранение причины (выздоровление) при острых перикардитах;
· отсутствие осложнений после хирургических вмешательств;
· отсутствие осложнений после перикардиоцентеза.
Госпитализация
Показания для плановой госпитализации:
· проведение диагностического перикардиоцентеза при хроническом перикардите неустановленной этиологии (при отсутствии показаний для неотложной и экстренной госпитализации);
· отсутствие эффекта от лечения НПВС.
Показания для экстренной госпитализации:
· впервые выявленный острый перикардит;
· клиника острого перикардита с симптомами тампонады сердца;
· повышение температуры более 38°С;
· иммуносупрессивные состояния, терапия оральными антикоагулянтами;
· миоперикардит;
· большое количество перикардиального выпота (угроза тампонады сердца).
Информация
Источники и литература
Информация
Сокращения, используемые в протоколе
| АЛТ | – | алатаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| ГКС | – | глюкокортикостероиды |
| ИПП | – | ингибиторы протонной помпы |
| ЛДГ | – | лактатдегидрогеназа |
| МВ-КФК | – | МВ фракция креатининфосфокиназы |
| НПВС | – | нестероидные противовоспалительные средства |
| ПЦР | – | полимеразная цепная реакция |
| СКВ | – | системная красная волчанка |
| СОЭ | – | скорость оседания эритроцитов |
| СРБ | – | С-реактивный белок |
| ХП | – | хронический перикардит |
| ХСН | – | хроническая сердечная недостаточность |
| ЧП ЭхоКГ | – | чрезпищеводная эхокардиография |
| ЭКГ | – | электрокардиография |
| ЭхоКГ | – | эхокардиография |
Список разработчиков протокола:
1) Иванова-Разумова Татьяна Владимировна – кандидат медицинских наук, АО «Национальный научный кардиохирургический центр», заведующая отделением детской кардиологии.
2) Байгалканова Альмира Иагалиевна – АО «Национальный научный кардиохирургический центр», врач кардиолог отделения детской кардиологии.
3) Худайбергенова Махира Сейдуалиевна – АО «Национальный научный центр онкологии и трансплантологии» клинический фармаколог.
Конфликт интересов: отсутствует.
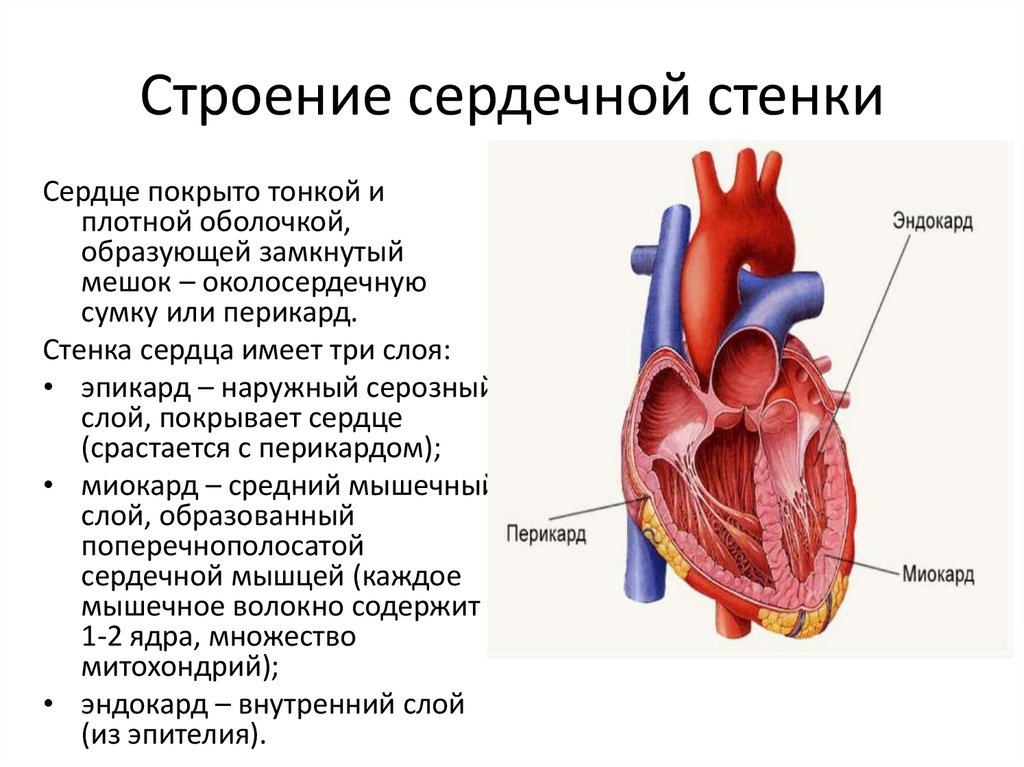
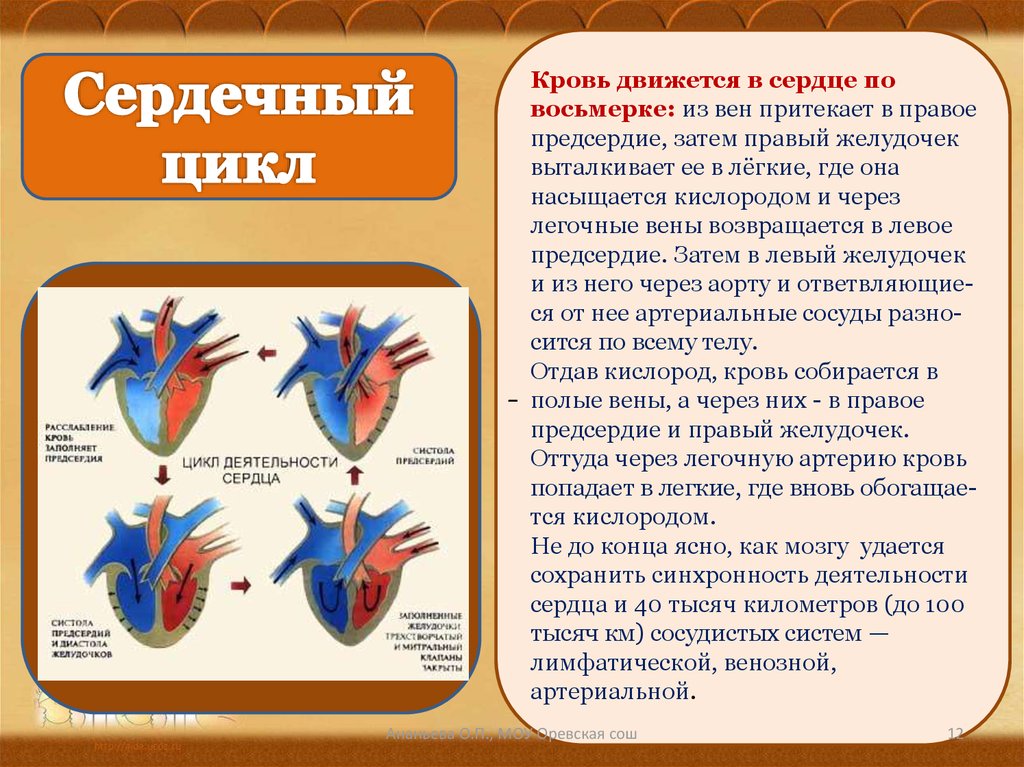
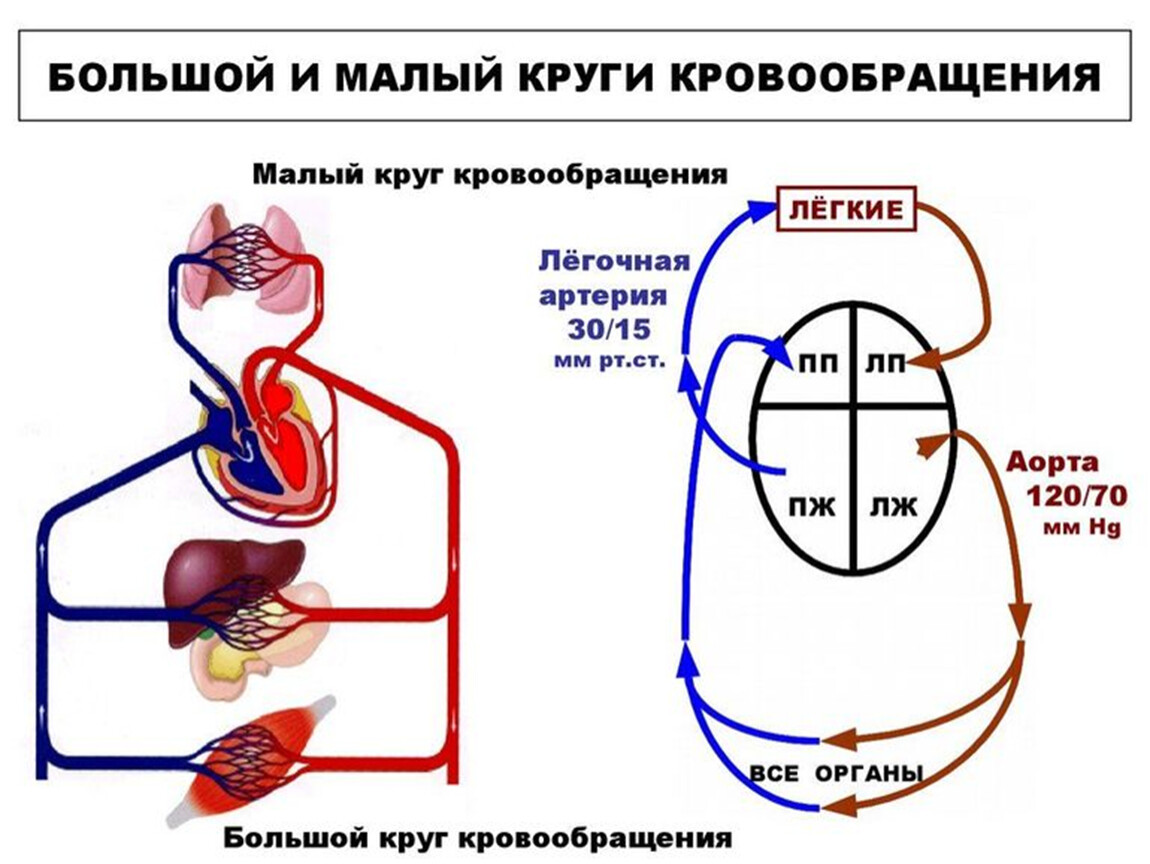
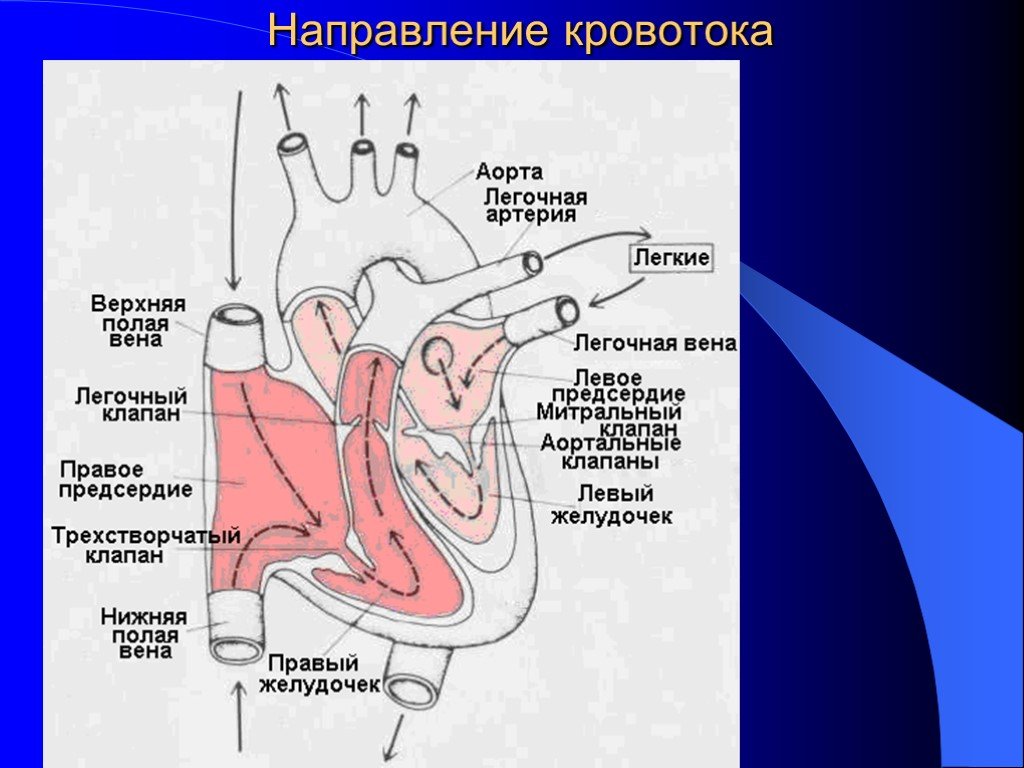
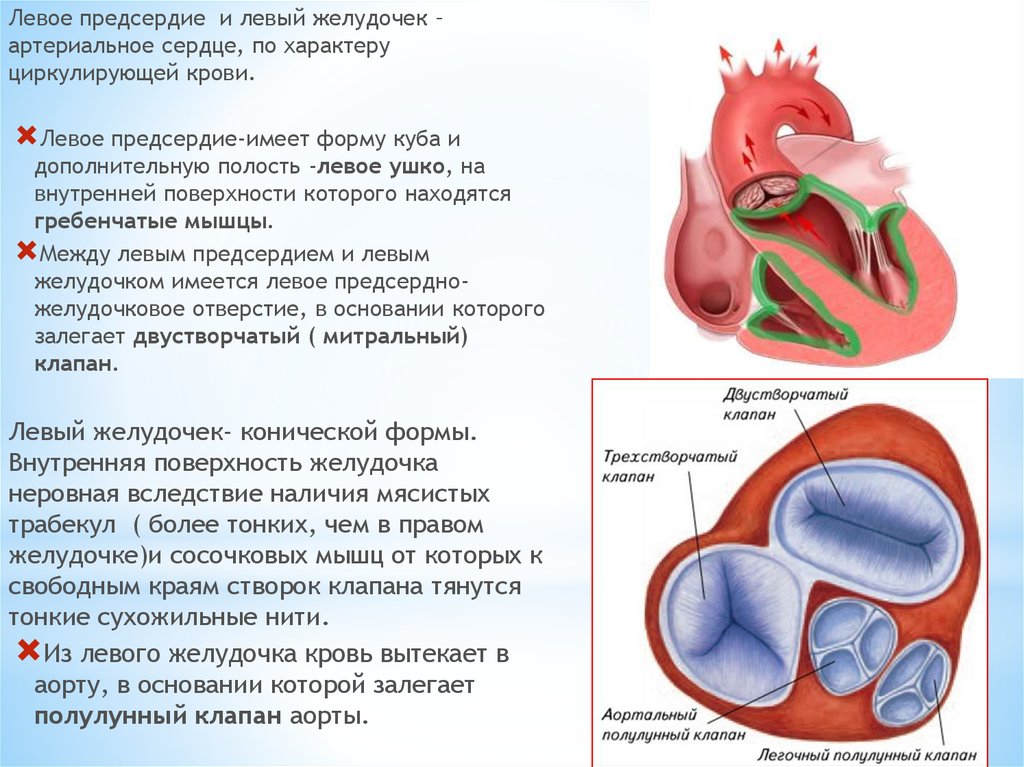
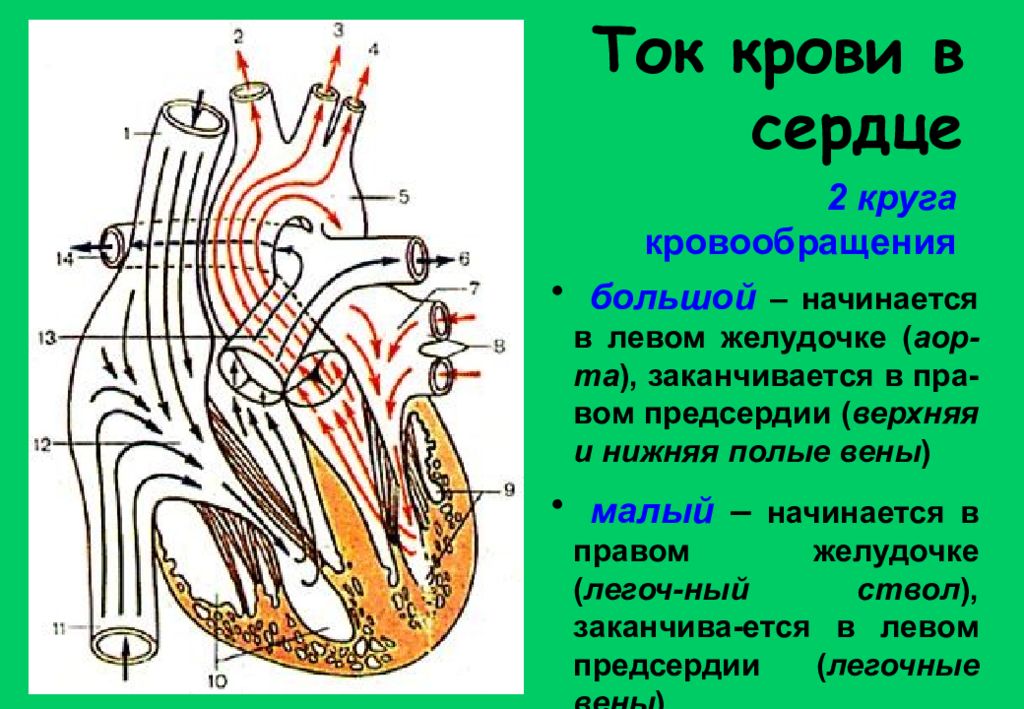
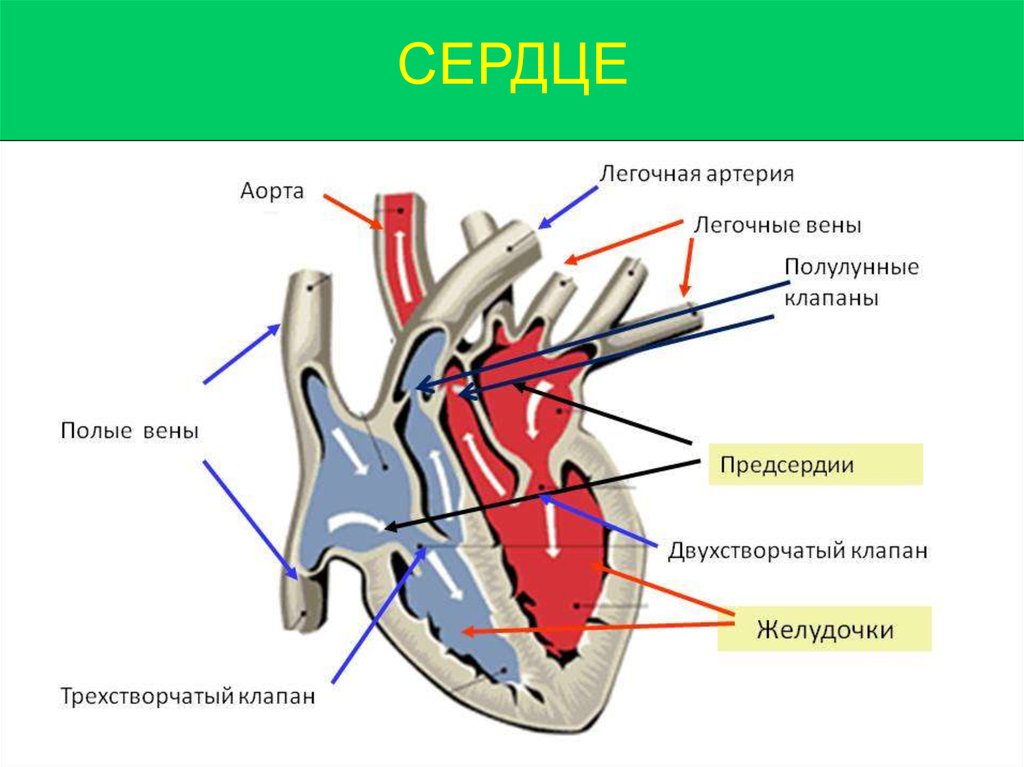
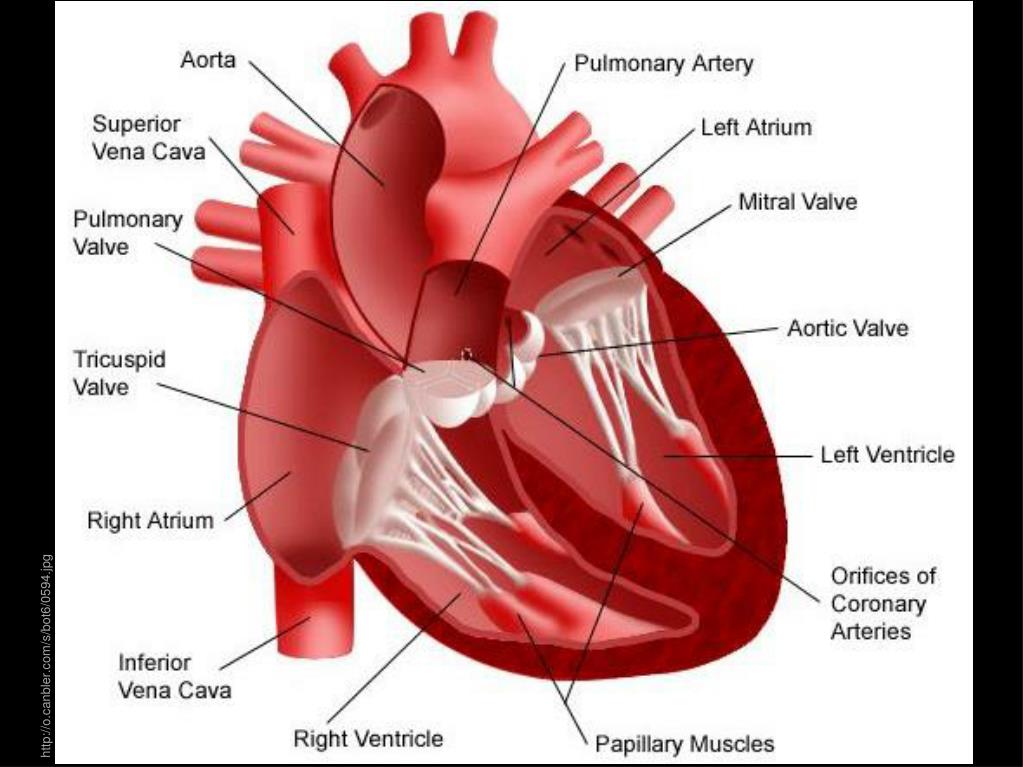
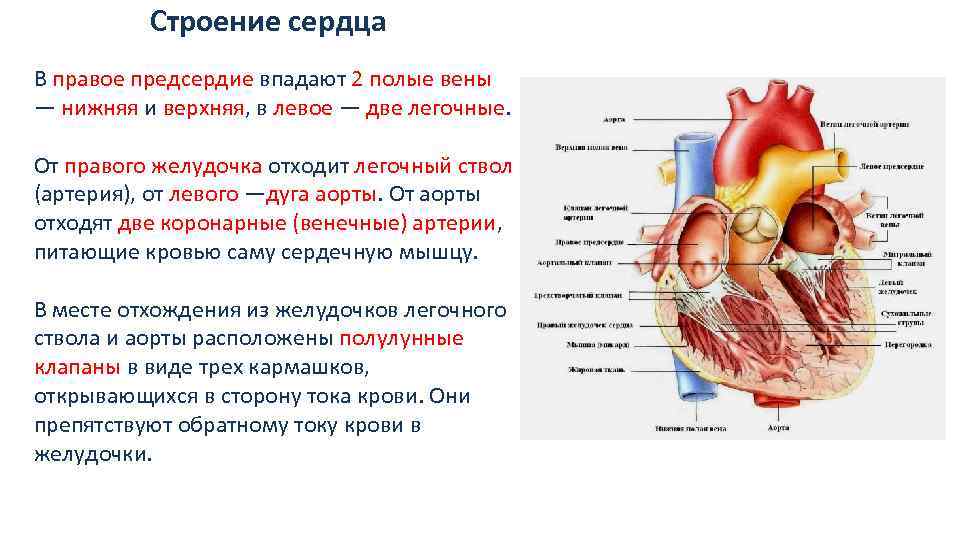
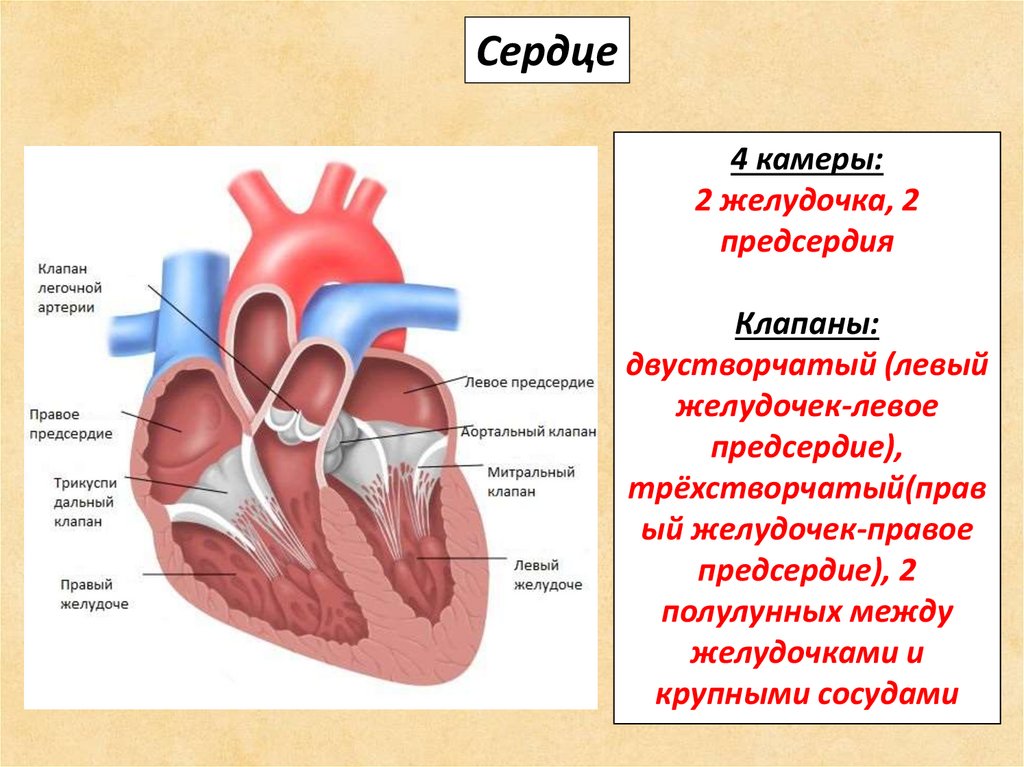
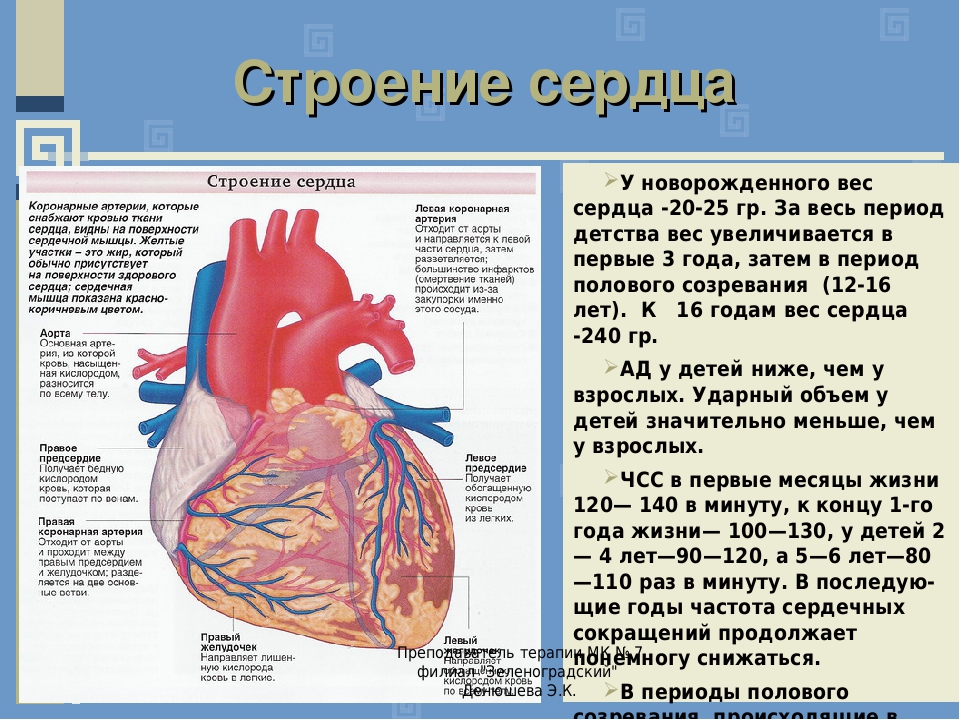 Особенности строения сердца новорожденного. Сердце новорожденного анатомия строение. Особенности строения сердца у новорожденных. Строение сердца для детей.
Особенности строения сердца новорожденного. Сердце новорожденного анатомия строение. Особенности строения сердца у новорожденных. Строение сердца для детей.
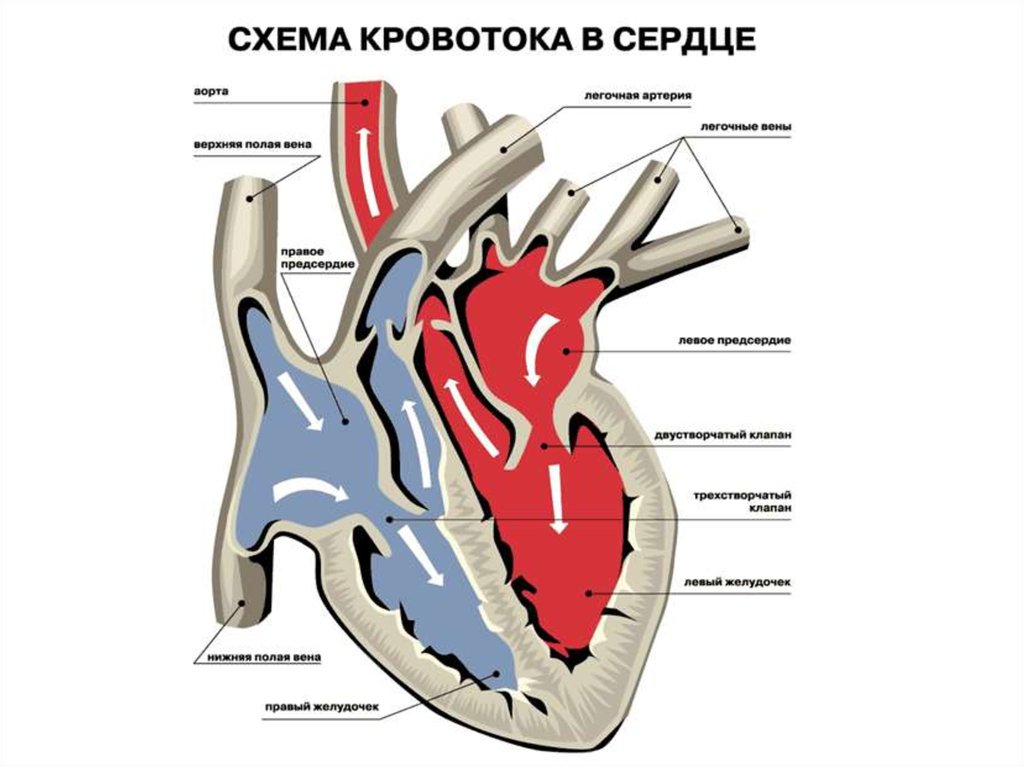



Список рецензентов:
1) Абдрахманова Сагира Токсанбаевна – доктор медицинских наук АО «Медицинский университет Астана» заведующая кафедрой детских болезней №2.
2) Баешева Динагуль Аяпбековна – доктор медицинских наук, АО «Медицинский университет Астана» доцент, заведующая кафедрой детских инфекционных болезней, главный внештатный детский инфекционист МЗСР РК.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.