Гепатобилиарная патология что такое
Болезни гепатобилиарной системы
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Главные симптомы заболеваний
Как правило, заболеваниягепатобилиарной системы имеет специфические или же не специфические симптомы.
— Специфическими считаются симптомы, которые возникают в результате поражения самой гепатобилиарной системы. Среди которых:
• Скопление жидкости в брюшной полости;
• Появляется запах печени изо рта;
• Проявление на животе венозного рисунка;
• Нарушение пищеварительной системы (диарея, тошнота, приступы рвоты);
• Проявления на коже (ксантомы, желтуха, сосудистые звездочки, нарушение пигментации);
• Сильные боли в животе особенно «под ложечкой», которые возникают после приема копченой или жирной пищи.
— К не специфическим симптомам относится интоксикация, сопровождающаяся вялостью, быстрой утомляемостью, слабостью и резким повышением температуры. Это связано со снижением дезинтоксикации в работе печени, может возникнуть нарушение обмена углеводов, белков или витаминов.
Причины заболеваний
Нарушение в гепатобилиарной системе, особенно в работе печени чаще всего является результатом воздействия агрессивных соединений. К которым относится влияние ядов, вирусные и бактериальные инфицирования, влияние свободных радикалов. Кроме того, гепатобилиарная система часто страдает из-за метаболических и гормональных нарушений, бесконтрольного приема лекарств, некачественной пищи и злоупотребления алкоголя. Стрессовые ситуации могут негативно сказываться на работе системы и вызывать различные патологии.
Методы лечения
Консервативное лечение подразумевает использование большого спектра препаратов, которые способствуют улучшению обменных процессов в печени и окружающих её органов. Наиболее распространенные препараты называются гепатопротекторы. Они способствуют быстрому восстановлению функций органов гепатобилиарной системы.
Профилактика
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.

Причин расстройства много:
Современная классификация функциональных расстройств по Римским критериям IV включает в себя:
Е. Расстройства желчного пузыря и сфинктера Одди
Е1а. Функциональное билиарное пузырное расстройство
Е1b. Функциональное расстройство билиарного сфинктера Одди
Е2.Функциональное расстройство панкреатического сфинктера Одди
Общие проявления функциональных нарушений со стороны желчевыводящих путей, согласно Римским критериям, должны включать приступы боли в правом подреберье и/или подложечной области в сочетании со всеми ниже перечисленными признаками:
• длительность эпизодов боли не менее 30 мин;
• повторение приступов с разными интервалами (не ежедневно);
• боль нарастает и приобретает характер устойчивой;
• боль имеет достаточную интенсивность, чтобы нарушить деятельность пациента или заставить его обратиться за срочной медицинской помощью;
• дефекация, прием антацидов или изменение положения тела не приводят к облегчению боли;
• исключены другие патологические процессы, которые могли бы объяснить появление данных симптомов.
Дополнительные, уточняющие, признаки:
• боль сочетается с тошнотой и рвотой;
• боль иррадиирует в спину или правую подлопаточную область;
• боль пробуждает пациента от ночного сна.
Ультразвуковое исследование помогает:
С помощью трансабдоминального УЗИ или динамической гепатобилисцинтиграфии (ГБСГ) можно оценить функцию сократимости желчного пузыря после провокации пробным завтраком или внутривенного введения холецистокинина. В норме после стимуляции холецистокинином объем желчного пузыря уменьшается на 40% и более. При этом необходимо тщательно оценить анамнез в отношении приема препаратов, влияющих на сократимость гладкомышечных волокон.
Если имеются подозрения на наличие мелких конкрементов (
Клиника: 09:00-20:00, Пн-Сб, кроме воскресенья
Приём анализов: 09:00-16:00, Пн-Пт, Субб 09:00-15:00, кроме воскресенья
Аптека: 10:00-21:00 Пн-Сб, кроме воскресенья
УЗИ органов ГБС (гепатобилиарной системы)
Гепатобилиарная система (ГБС) – комплекс внутренних органов, который включает печень, желчный пузырь, желчевыводящие пути внутри- и внепеченочные, селезенку, поджелудочную железу. В этой зоне протекает множество обменных процессов, нейтрализуются токсины, вырабатываются биологически активные вещества, способствующие усвоению белков, жиров, углеводов.
Стабильная работа гепатобилиарной системы обеспечивает нормальное функционирование тонкого кишечника и всего пищеварительного тракта в целом. Малейшие нарушения в зоне отражаются на общем состоянии здоровья человека и могут создавать угрозу жизни. УЗИ органов ГБС помогает обнаружить патологию в самом начале развития. Чем раньше пациент обращается к врачу, тем эффективнее лечение и меньше риски осложнений.
В клинике MedEx вы можете пройти УЗИ органов гепатобилиарной системы на современном цифровом оборудовании. Высокочувствительный сканер позволяет получать точную, информативную картинку. При необходимости мы запишем вас на консультацию к врачу терапевту для расшифровки результатов УЗИ ГБС.
Показания к обследованию
УЗИ органов гепатобилиарной системы назначают по следующим показаниям:
Профилактическое УЗИ органов гепатобилиарной системы рекомендовано пациентам с онкологическими заболеваниями, с наследственной предрасположенностью к раку печени (проводится в рамках онкоскрининга ). Людям, чья работа связана с воздействием вредных производственных факторов, необходимо проверять здоровье ГБС ежегодно.
Подготовка к проведению УЗИ: за 8 часов до исследования нужно прекратить приём пищи и воды, поэтому лучше процедуру проводить с утра.
Нормы УЗИ
Усредненные показатели УЗИ органов гепатобилиарной системы здорового взрослого человека:
Что показывает обследование ГБС
В ходе УЗИ органов гепатобилиарной системы врач оценивает структуру, плотность, размеры внутренних органов, тканей, сосудов. Сканер позволяет анализировать данные в режиме реального времени, что важно для наблюдения за кровотоком. Результаты ультразвукового исследования ГБС заносят в протокол. При расшифровке заключения доктор учитывает пол и возраст пациента.
УЗИ органов гепатобилиарной системы помогает в диагностике таких патологий как желчнокаменная болезнь, вирусные и реактивные гепатиты, печеночная недостаточность и кома, холецистит, поликистоз ГБС. Опытный врач рассмотрит на мониторе мельчайшие новообразования, очаги фиброзов, нарушение кровотока. При сканировании с высокой точностью устанавливают аномальное строение зоны, например, удвоение желчного пузыря или левостороннее расположение печени.
Другие возможные диагнозы:
По результатам обследования врач может поставить диагноз и определить стадию развития патологии. Это важно для выбора правильной тактики лечения.
Записаться на УЗИ органов ГБС в Москве
В нашей клинике обследование проводится по предварительной записи. У нас не бывает очередей, в кабинетах всегда комфортно и спокойно. Запишитесь на исследование ГБС по телефону или онлайн. Наши клиенты ценят доступные цены и высокий уровень сервиса.
Обменные заболевания печеночнобилиарной системы
Роза Исмаиловна Ягудина
д. фарм. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина
к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Виды заболеваний
Сегодня наибольшее распространение получили поражения печени и желчного пузыря, связанные именно с нарушениями питания и обмена. Рассмотрим некоторые из них.
Жировой гепатоз (стеатоз печени, жировая дистрофия печени, жировая печень) — самостоятельное заболевание или синдром, обусловленный жировой дистрофией печеночных клеток. Выделяют первичный и вторичный жировой гепатоз. Причины первичного жирового гепатоза — ожирение, сахарный диабет второго типа, гиперлипидемия. Вторичный жировой гепатоз может развиваться при приеме гепатотоксичных лекарственных препаратов, а также при хронических заболеваниях ЖКТ — таких как панкреатит, колит, синдром мальабсорбции и др. и после хирургических вмешательств на кишечнике. Жировой гепатоз был выделен в 60‑е годы прошлого века благодаря внедрению в клиническую практику пункционной биопсии печени. Характеризуется патологическим внутри- и (или) внеклеточным отложением жировых капель. Морфологическим критерием жирового гепатоза является содержание триглицеридов в печени более 10% сухой массы.
В связи с доброкачественным течением болезни клинические признаки у гепатоза практически отсутствуют. А сам жировой гепатоз может стать начальной стадией целого каскада поражений печени.
Диагностируется заболевание, как правило, случайно и специальной фармакотерапии не требует. При выявленном жировом гепатозе обычно рекомендуется специальная диета с ограничением острой и жирной пищи. Следующей нозологией, к которой может привести жировой гепатоз, является неалкогольный стеатогепатит.
Неалкогольный стеатогепатит (НАСГ) — самостоятельная нозология, для которой характерны повышение активности ферментов печени в крови и морфологические изменения в биоптатах печени, аналогичные изменениям при алкогольном гепатите. Термин «неалкогольный» означает, что развитие НАСГ не связано с употреблением алкоголя. Основной причиной развития стеатогепатита считают повышенное содержание в печени свободных жирных кислот. Чаще всего НАСГ имеет доброкачественное и бессимптомное течение, однако в ряде случаев могут развиваться цирроз печени, портальная гипертензия и печеночная недостаточность.
Аналогично жировому гепатозу выделяют первичный и вторичный НАСГ. Причины первичного НАСГ также ожирение, сахарный диабет второго типа, гиперлипидемия. Вторичный НАСГ развивается на фоне метаболических расстройств, приема ряда медикаментов (амиодарон, глюкокортикостероиды, синтетические эстрогены, тамоксифен, пергексилина малеат, метотрексат, тетрациклин, НПВС), синдрома мальабсорбции и других нарушений.
При НАСГ наблюдается повышенная активность цитохрома P4502E1 в печени, что сопровождается образованием активных радикалов кислорода и усилением реакций перекисного окисления липидов.
У большинства пациентов с НАСГ симптомы, характерные для заболеваний печени, отсутствуют. У некоторой части больных отмечаются неопределенный дискомфорт в животе или тяжесть, а также ноющие боли в правом подреберье, достаточно выражен астенический синдром. При мелкокапельном стеатозе — наиболее неблагоприятном варианте (в гепатоцитах выявляется множество мелких липидных капель, а ядро располагается в центре клетки), возможно развитие эпизодов геморрагий, обморока, гипотензии, шока (опосредованного влиянием высвобождающегося при воспалении фактора некроза опухолей). Желтуха, асцит, «печеночные знаки» выявляются редко. Индекс массы тела является единственным независимым фактором для оценки степени жировой инфильтрации печени.
До настоящего времени не разработано строгих схем ведения пациентов с НАСГ. При выборе лечения учитывается наличие сопутствующих заболеваний и факторов риска. Постепенное, умеренное снижение веса наиболее эффективно в случаях развития НАСГ на фоне ожирения и сахарного диабета и сопровождается положительной динамикой клинико-лабораторных показателей и снижением индекса гистологической активности.
Фармакотерапия НАСГ включает препараты, нормализующие обмен липидов и обладающие прямым цитопротекторным действием (препараты урсодезоксихолевой кислоты). Пациентам с НАСГ показаны также препараты, обладающие мембраностабилизирующим и антиоксидантным действием (адеметионин, фосфолипиды).
Алкогольная болезнь печени (АБП), наряду с вирусными гепатитами, относится к числу наиболее актуальных проблем современной гепатологии.
Считается, что употребление более 80 г этанола в сутки приводит к клинически явному заболеванию печени у мужчин, для женщин эта доза в 2–4 раза меньше. Однако для риска развития алкогольной болезни печени достаточно и употребления 30 г этанола в сутки.
Постоянное употребление алкоголя более опасно в плане развития АБП: у лиц, употребляющих спиртные напитки с перерывами не менее двух дней в неделю, риск АБП ниже. В лабораторных анализах у больных АБП выявляется повышенная концентрация сывороточных провоспалительных цитокинов: ИЛ1, ИЛ2, ИЛ6, ФНО. Морфологически выделяют следующие стадии поражения печени: жировая дистрофия (стеатоз печени); алкогольный гепатит (баллонная и жировая дистрофия гепатоцитов, что послужило поводом для введения термина алкогольный стеатогепатит); цирроз.
Клинически АБП проявляется следующими симптомами: анорексией, дискомфортом и тупой болью в правом подреберье или эпигастрии, тошнотой, желтушностью кожных покровов, зудом, потерей веса. На стадии цирроза появляются спленомегалия, асцит, телеангиэктазии, пальмарная эритема, ремиттирующая или постоянная лихорадка, достигающая фебрильных значений, выраженная желтуха, геморрагический синдром, печеночная энцефалопатия, почечная недостаточность.
Лечение АБП подразумевает, прежде всего, полное прекращение приема алкоголя. При тяжелом алкогольном гепатите используют глюкокортикостероиды: преднизолон или метилпреднизолон. В лечении хронических форм АБП широкое распространение получили эссенциальные фосфолипиды. Для улучшения клинико-биохимических показателей АБП назначают урсодезоксихолевую кислоту и S-аденозил-L-метионин (адеметионин) — природное вещество, которое образуется в организме из метионина с использованием АТФ при участии фермента S-аденозилметионинсинтетазы. В последнее время обсуждается возможность применения химерных антител к ФНО-α (инфликсимаб) и ингибиторов ФНО-α (этанерцепт) (см. статью «Заболевания суставов»).
Желчекаменная болезнь (ЖКБ) — хроническое рецидивирующее заболевание гепатобилиарной системы, которое связано с нарушением метаболизма холестерина, билирубина, желчных кислот и сопровождается образованием желчных камней в печеночных желчных протоках (внутрипеченочный холелитиаз), общем желчном протоке или желчном пузыре.
В настоящее время ЖКБ рассматривается как наследственно-детерминированное заболевание, обусловленное повышением образования в организме 3‑гидрокси-3‑метилглутарил-коэнзим-А-редуктазы — фермента, регулирующего синтез холестерина в организме. В результате уровень холестерина в желчи возрастает (желчь становится литогенной). Выработка печенью литогенной желчи усугубляет холестаз и способствует развитию воспалительного процесса в желчном пузыре. К числу факторов, способствующих литогенезу, относятся нерегулярное и нерациональное питание со сниженным содержанием пищевых волокон в рационе, дискинезия желчевыводящих путей, гиподинамия, ожирение, гемолитические анемии.
Клинические проявления ЖКБ связаны с развитием калькулезного холецистита. Характер болевого синдрома при ЖКБ соответствует таковому при обострении хронического холецистита. Фармакотерапия ЖКБ включает применение препаратов хенодезоксихолевой и урсодезоксихолевой кислоты, энтеросорбентов (лигнин, холестирамин и др.), спазмолитиков (производные красавки, метамизол, эуфиллин); гепатопротекторных препаратов. Показаниями к литотрипсии являются единичные или множественные камни до 30 мм в диаметре при условии отсутствия морфологических изменений в стенках желчного пузыря.
Гепатопротекторы
Препараты, содержащие эссенциальные фосфолипиды (ЭФЛ)
Субстанция ЭФЛ представляет собой высокоочищенный экстракт бобов сои, содержащий преимущественно молекулы фосфатидилхолина (ФХ) с высокой концентрацией полиненасыщенных жирных кислот (ПНЖК). Главный активный ингредиент ЭФЛ — 1,2‑дилинолеоил-фосфатидилхолин, синтез которого человеческим организмом невозможен. Молекулы ЭФЛ встраиваются непосредственно в фосфолипидную структуру поврежденных печеночных клеток, замещая дефекты и восстанавливая барьерную функцию липидного бислоя мембран. Таким образом достигается мембраностабилизирующее и гепатопротективное действие ЭФЛ. ПНЖК фосфолипидов повышают активность и текучесть мембран, уменьшают плотность фосфолипидных структур, нормализуют проницаемость мембран. Экзогенные ЭФЛ способствуют активации расположенных в мембране фосфолипидзависимых ферментов и транспортных белков, что, в свою очередь, поддерживает обменные процессы в клетках печени, повышает ее детоксикационный и экскреторный потенциал.
Гепатозащитное действие ЭФЛ основано на ингибировании процессов перекисного окисления липидов — ведущего патогенетического механизма поражений печени. Препараты ЭФЛ могут дополнительно обогащаться различными витаминами: B1, B2, B6, B12, E и никотиновой кислотой, поскольку дефицит этих витаминов часто развивается при поражениях печени. Также фосфолипиды могут встречаться и в комбинации с аминокислотой метионином. Метионин необходим для синтеза холина, увеличивает образование этой неотъемлемой части ЭФЛ и повышает уровень эндогенных фосфолипидов, уменьшая отложение в печени нейтрального жира.
Метионин также необходим для обезвреживания ксенобиотиков (включая этанол). При атеросклерозе метионин снижает концентрацию холестерина и повышает концентрацию фосфолипидов крови. Еще одна комбинация фосфолипидов состоит из фосфатидилхолина и глицирризиновой кислоты. Глицирризиновая кислота дополняет эффекты ЭФЛ иммуностимулирующим действием за счет стимуляции фагоцитоза и повышения активности NK-клеток и индукции γ-интерферона. Кроме того, глицирризиновая кислота обладает противовирусным действием, блокируя проникновение вирусов в клетки, проявляет антиоксидантные свойства.
В таблице 1 представлены МНН, ТН и формы выпуска фосфолипидов, присутствующие на отечественном рынке.
Аналоги адеметионина
Среди гепатопротекторов, применяемых при поражениях печени, одним из наиболее эффективных считается адеметионин. Входящий в его состав S-аденозил-L-метионин является аналогом внутриклеточного адеметионина — биологической субстанции, присутствующей во всех органах и тканях. При этом максимальное содержание адеметионина — в печени и головном мозге. Последний факт объясняет двойное действие препарата — гепатопротекторное и нейропротекторное. S-аденозил-L-метионин повышает текучесть клеточных мембран и нормализует работу внутриклеточных транспортных систем, стимулируя, таким образом, выработку и отток желчи, а также поступление желчных кислот из гепатоцитов в желчевыводящую систему.
Восстановление оттока желчи из гепатоцитов предотвращает ее избыточное скопление в клетках и повреждающее действие на мембраны. Кроме того, препарат стимулирует регенерацию и пролиферацию гепатоцитов, что позволяет компенсировать функции печени даже на поздней стадии печеночной патологии, увеличивая выживаемость пациентов.
Повышая синтез глутатиона, таурина и цистеина — естественных факторов антиоксидантной защиты в организме, препараты адеметионина предотвращают губительное действие свободных радикалов, желчных кислот и других токсических агентов на клетки печени. В таблице 2 представлены препараты адеметионина, зарегистрированные на территории РФ.
Препараты урсодезоксихолевой кислоты
Еще одним эффективным лекарственным препаратом при поражениях печени является урсодезоксихолевая кислота, обладающая широким спектром действия. Во-первых, встраиваясь в мембраны клеток печени, она стабилизирует их структуру и защищает от повреждающего действия солей желчных кислот (гепатопротекторный эффект). Во-вторых, стимулирует экзоцитоз и очищает гепатоциты от токсичных желчных кислот (ЖК), концентрации которых при заболеваниях печени повышены. Именно это свойство делает урсодезоксихолевую кислоту особенным гепатопротектором. Кроме того, кислота снижает всасывание липофильных ЖК в кишечнике, повышая их оборот при энтерогепатической циркуляции. При этом усиливаются холерез и выведение токсичных ЖК через кишечник. Также кислота снижает литогенность желчи, предупреждает образование конкрементов и растворяет уже образовавшиеся камни. В таблице 3 представлены ТН и формы выпуска препаратов на основе урсодезоксихолевой кислоты.
Растительные препараты на основе силимарина
Силимарин представляет собой смесь изомерных флавоноидов расторопши пятнистой с преобладанием силибинина. Биофлавоноиды активируют синтез белков и ферментов в гепатоцитах, улучшают обмен веществ в клетках, стабилизируют мембраны клеток печени, замедляя поступление в них токсических продуктов метаболизма, улучшают показатели иммунологической реактивности организма. Кроме этого, силимарин, за счет снижения повышенного уровня трансаминаз в сыворотке крови, ингибирует дистрофические и потенцирует регенеративные процессы в печени. Препараты расторопши препятствуют накоплению гидроперекисей липидов, уменьшают степень повреждения клеток печени (антиоксидантный эффект).
В настоящее время на фармрынке России представлено несколько препаратов, содержащих плоды расторопши пятнистой как в чистом виде, так в комбинациях. Препараты, содержащие помимо расторопши еще и экстракты пижмы, зверобоя и листьев березы, обладают гепатопротекторным, мембраностабилизирующим, регенерирующим, антиоксидантным и желчегонным действием. Нормализуют липидный и пигментный обмен, усиливают детоксикационную функцию печени, тормозят процессы липопероксидации в печени и нормализуют моторику кишечника (МНН и ТН представлены в таблице 4).
Препараты, содержащие флавоноиды других растений
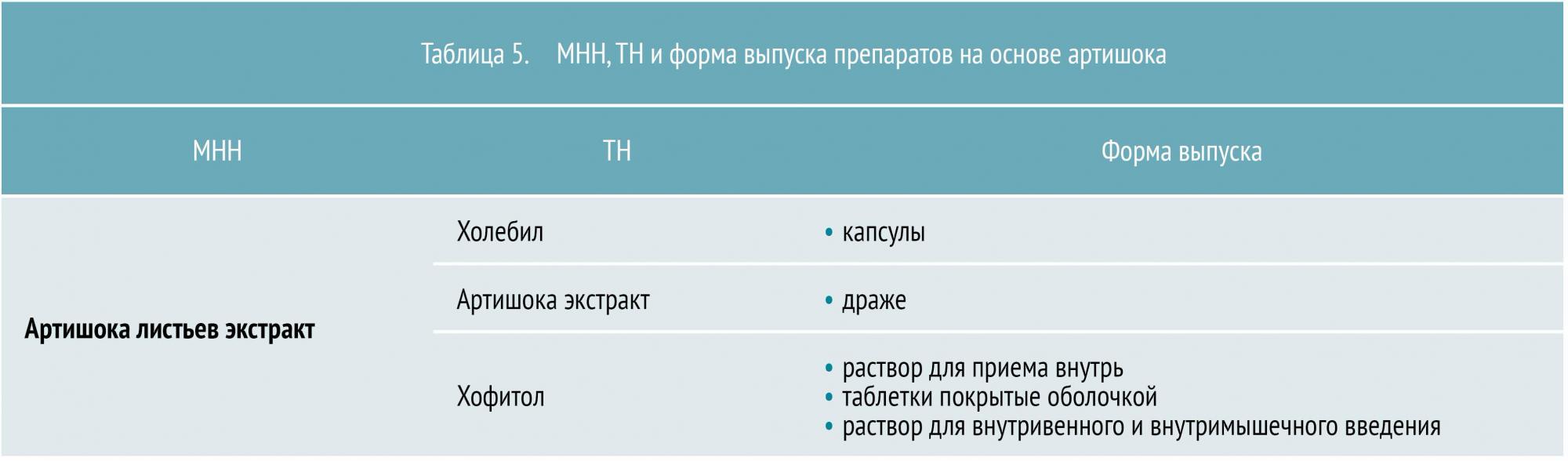
Среди представителей этой категории достаточно широкое применение получили средства на основе экстракта листьев артишока. Основное гепатопротекторное и желчегонное действие этого вещества обусловлено наличием в нем фенольного соединения цинарина в сочетании с фенолокислотами (кофейной, хлорогеновой и др.). Кроме них, артишок содержит каротин, витамины C, В1, В2, что немаловажно в связи с нарушением нормальной работы печени.
Экстракт артишока влияет на функциональную активность печеночных клеток, стимулирует выработку ферментов, влияя тем самым на липидный, жировой обмен и повышение антитоксической функции печени. Артишок снижает уровень холестерина в крови при исходной гиперхолестеринемии, оказывает желчегонное действие за счет умеренного холеретического и слабого холекинетического эффекта. МНН и ТН препаратов на основе артишока представлены в таблице 5.
Другим известным препаратом рассматриваемой подгруппы является препарат, содержащий экстракты каперсы колючей, кассии западной, плодов паслена черного, а также экстракты плодов тамарикса двудомного и терминалии чебулы. Препарат защищает паренхиму печени от токсических агентов, усиливает внутриклеточный обмен веществ и стимулирует регенерацию. На фармацевтическом рынке РФ зарегистрирован всего один препарат с данным МНН, под торговым наименованием Лив.52, выпускающийся в виде таблеток и капель для приема внутрь.
Вспомогательная фармакотерапия
В заключение хочется отметить, что в комплексной фармакотерапии поражений печени, наряду с гепатопротекторами, может использоваться ряд вспомогательных препаратов, направленных на очищение организма от продуктов распада, токсических веществ, входящих в группу энтеросорбентов, и обладающих детоксикационным, желчегонным, холеретическим, холекинетическим действием при различных заболеваниях печени (таблица 6).