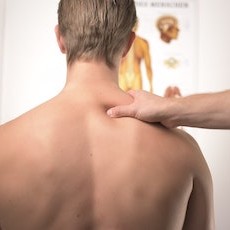
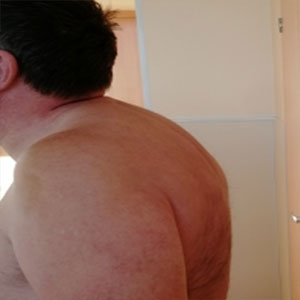
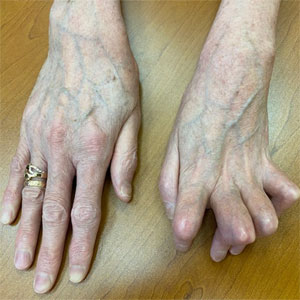
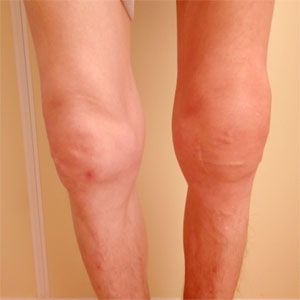
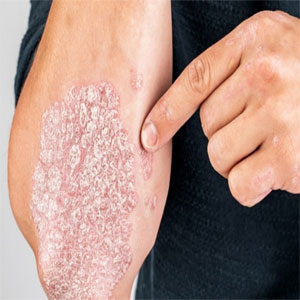
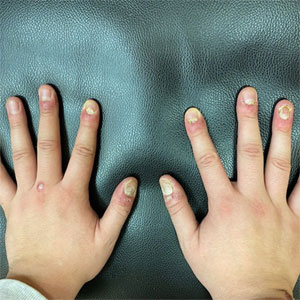
Врач ревматолог что лечит у мужчин
Если болят суставы идите к ревматологу. Все остальное — это попытка стать инвалидом
В Интернете очень много статей и материалов на тему что делать, когда болят суставы, с описание симптомов. На самом деле причин этих проблем десятки, если не сотни. Пытаться в них разобраться неспециалисты — это, во-первых, непродуктивно, а во-вторых опасно. Проблемы с суставами часто становятся причиной инвалидизации.
Почти 20 % населения Земли страдает от заболеваний суставов. Такова статистика Всемирной Организации Здравоохранения. В России различные поражения суставов встречаются у каждого четвертого жителя страны. Еще драматичнее ситуация среди старшей возрастной группы. Распространенность суставных заболеваний у лиц старше 60 лет достигает 97 %. Можно говорить о том, что распространенность болезней суставов приобретает характер эпидемии. Вполне возможно, что одной из причины является неполучение страдающими от недуга своевременной медицинской помощи. Происходит это по ряду причин. В том числе и потому, что пациенты. не доходит до нужного врача. Как правило, при этом пропускается период так называемого «терапевтического окна», когда лечение бывает наиболее эффективным. А иногда адекватная медицинская помощь вообще не бывает оказана.
Кто такой ревматолог
Диагностированием, лечением, а также разработкой индивидуальных мер профилактики, направленных на устранение заболеваний суставов и соединительной ткани занимается ревматолог. То есть ни хирург, ни терапевта и ни травматолог, к которым чаще всего и обращаются с жалобами на проблемы с суставами. К сожалению, ревматолог присутствует далеко не во всех поликлиниках.
По вполне объективным соображениям хирурги и травматологи направляют пациентов к терапевтам, а при наличии жалоб на боли в спине или шейном отделе — к неврологам. К сожалению, терапевту, даже при серьезном опыте и и высоком уровне профессиональной подготовке, очень сложно диагностировать заболевания ревматологического характера. Боль в суставах может быть проявлением комплекса системных заболеваний и патологий. Пациент может предъявить в качестве жалоб высокую температуру, кожные высыпания, проблемы с внутренними органами, снижение веса и так далее. Все эти факторы в комплексе может только высококвалифицированный узкий специалист.
Артроз это не диагноз
Поэтому чаще всего, при жалобах на суставные боли, пациенту ставится «универсальный» диагноз — артроз или износ хрящей. На самом деле, далеко не всегда клинические проявления, на которые жалуется пациент связаны с артрозом. Они могут быть проявлением патологий связок, сухожилий, периартикулярных тканей, травм или, например, разрыва мениска, если речь идет о коленных суставах. Более того, практически у всех лиц старше 35-36 лет наблюдаются дегенеративные изменения в суставах, связанные с износом и повреждениями хрящей. Артроз — это не диагноз. Он может сопутствовать артриту, может быть проявлением системных заболеваний. И самое главное далеко не всегда клинические проявления, на которые жалуется пациент, связаны с артрозом.
«Старость» лечится
Тем не менее, человек может еще очень долго подвергаться неэффективной терапии. У него же «артроз», это есть у всех и к ревматологу идти «рано». Возможно, это объясняется тем, что, как правило в районных поликлиниках нет своих специалистов ревматологов, а в региональных их прием ограничено наличием соответствующих квот или занятостью соответствующих враче. Пациент элементарно не направляется к ревматологу. Самому же определить необходимость обращения к ревматологу достаточно сложно. Хотя и такие случаи встречаются на практике, когда пациенты сами «находят» дорогу к ревматологу.
Процесс затягивается, «терапевтическое окно» закрывается. И в какой-то момент человеку, особенно в преклонном возрасте, сообщают, что теперь обращаться к ревматологу якобы уже «поздно» и вообще «старость не лечится». Это неправда. Даже если пропущен срок терапевтического окна, независимо от возраста, у современной медицины есть ответы на очень многие вызовы. Современный уровень медицины позволяет повысить качество жизни в любом возрасте.
Привыкание к блокадам — это миф
Отметим, что «терапевтическое окно», например, при артритах длится около трех месяцев. В это время воспалительный процесс находится в экссудативной, первичной, фазе и обратимость заболевания при базисной терапии очень высока. В некоторых случая уже после первой блокады снимается болевой синдром и боль в данный сустав уже никогда не возвращается.
Кроме отсутствия ревматолога в большинстве районных поликлиник есть еще одна причина по которой пациент не направляется к ревматологу. Это недоверие к медикаментозным блокадам, которые широко применяются в ревматологии. К сожалению даже у многих врачей очень предвзятое отношение к этому методу. Многие убеждены в том, что после применения блокады у пациента якобы возникает привыкание к препаратам и после их применения ничего уже больше помогать не будет. Это миф.
Более того блокады, как инвазивный метод входят в российские стандарты оказания медицинской помощи, которые в свою очередь основаны на международных и европейских стандартах. Они успешно применяются в Европе, Израиле. По нашему опыту и опыту наших коллег, непосредственного введения медикаментозных средств в суставную полость или близлежащие к суставу ткани при артрозе, позволяет остановить патологический процесс и восстановить трудоспособность больного. Метод считается одним из наиболее эффективных и нередко применяется для оказания быстрой помощи, а пациенты, которым блокада сделана правильно, отзываются о результатах положительно.
Когда нужно идти к ревматологу
В действительности профиль ревматолога очень широк и включает несколько десятков заболевания и патологий. К примеру, предрасположенность к ангинам, вирусным заболеваниям может иметь ревматологическую причину. Конечно, существуют определенные возрастные показатели, но если вы молоды, исключаете возможность травмирования, то поводом для обращения к ревматологу являются боли, дискомфорт, какие-то изменения в структуре, форме суставов. Особенно, если все это сопровождается температурой, необъяснимым снижением веса, изменениями в анализах. В этом случае нельзя затягивать процесс. Обращайтесь непосредственно к ревматологу, чтобы попасть в «терапевтическое окно».
Консультация ревматолога
Если ваши суставы могут «предсказывать погоду», а спина часто болит, мы рекомендуем обратиться к нашему ревматологу. Он занимается профилактикой, диагностикой и лечением заболеваний суставов, позвоночника и соединительных тканей.
Ревматология тесно связана с травматологией и ортопедией, кардиологией, отоларингологией, эндокринологией, иммунологией, нефрологией, сосудистой хирургией, инфектологией и многими другими. Чаще всего к ревматологу дает направление терапевт или хирург, исходя из общей клинической картины здоровья. Но при определенных симптомах и жалобах на самочувствие вы можете придти на прием к специалисту нашей клиники напрямую.
При каких симптомах нужно обращаться к ревматологу?
Конечно, данные симптомы не являются исключительно ревматическими, но чаще всего они связаны именно с серьезными заболеваниями суставов.
Лечение болезней
Ревматолог – это узкий специалист, который также обладает глубокими познаниями и в смежных медицинских областях. Дело в том, что ревматические заболевания носят комплексный характер и воздействуют на другие органы. В большинстве своем они являются хроническими и передаются по наследству.
Наиболее распространенными ревматическими болезнями считаются:
Конечно, этим списком ревматические заболевания не исчерпываются. У каждого из них имеются свои нюансы и особенности. Большинство болезней – хронические, и если болевой синдром исчез или его удалось купировать – это совсем не повод прекращать лечение. Ревматологические болезни имеют свойства распространяться на другие органы и ткани. Не лечить ревматологические болезни и надеяться, что «само пройдет», категорически нельзя – это может привести к инвалидности.
Диагностика
В принципе, ревматолог может воспользоваться всеми возможными методами диагностики, потому что чаще всего имеет дело с системным заболеванием, поражающим сразу несколько не связанных друг с другом органов, например, коленный сустав и сердце, или мелкие суставы пальцев ног и почки. Ревматолог может направить вас на следующие исследования:

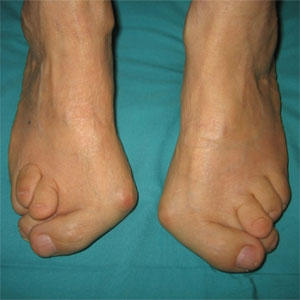
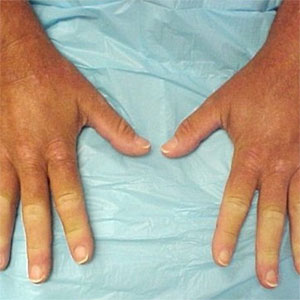
Ключевую роль в постановке диагноза играет внешний осмотр пациента. Многие ревматические заболевания дают только им свойственные изменения, которые опытный врач может увидеть сразу, например:
Если эти специфические деформации и патологии есть, то дальнейшие диагностические процедуры служат только для подтверждения диагноза.
Популярные вопросы наших пациентов
Какова разница между ревматологом и хирургом-ортопедом?
Ответ: Ревматолог и хирург-ортопед занимаются разными областями медицины. Хирург-ортопед диагностирует и лечит нарушения в функционировании опорно-двигательного аппарата человека. Он занимается исправлением и протезированием дефектов костно-мышечной системы, которые могут быть врожденными либо приобретенными вследствие травмы или болезни.
Ревматолог также имеет дело с нарушениями в опорно-двигательной системе, но его задача – лечение системных заболеваний соединительных тканей и внутренних органов, которые вызывают эти проблемы. В отличие от ортопеда, ревматолог не исправляет дефекты опорно-двигательной системы, а лечит причину.
Могут ли ревматизм или артрит возникнуть в молодом возрасте?
Ответ: Да, могут. И не только в молодом возрасте, но и в детском. Ревматологические заболевания, которые возникают у подростков и детей, называются ювенальными. В педиатрии также существует врач – детский ревматолог. Известно, что некоторые ревматологические заболевания передаются по наследству, поэтому наследственный ревматизм, полиартрит, ревматоидный артрит, болезнь Бехтерева и др. начинают проявляться очень рано – в детском или подростковом возрасте. Поэтому крайне важно с самого первого появления тревожных симптомов правильно диагностировать и начать лечить ревматологическое заболевание. Это позволит вовремя проводить профилактическое предупреждающее лечение, сохранять нормальный образ жизни и здоровье ребенка как можно дольше.
Направляет ли ревматолог на физиопроцедуры?
Ответ: Да, направляет обязательно. Залог успешного лечения ревматологических болезней – сочетание медикаментозного лечения с физиотерапевтическим. Для лечения и профилактики в ревматологии активно применяются:
Однако в стадии обострения болезни физиопроцедуры не назначаются!
Что делать, чтобы предотвратить проблемы с суставами?
Ответ: Проблемы с суставами могут вызывать и обострять ряд внешних причин:
Максимально исключив эти факторы, проблем с суставами можно избежать или хотя бы снизить риск их повторного появления. Старайтесь вести здоровый образ жизни, заниматься спортом, правильно питаться и внимательно относиться к своему самочувствию.
Если вы знаете о своей генетической предрасположенности к ревматологическим заболеваниями, то вам следует не реже раза в год посещать ревматолога для профилактического осмотра и своевременного начала лечения. В случае если у вас уже обнаружена болезнь, но ее удалось купировать, вам также нужно регулярно приходить на прием к вашему врачу. Потратив на визит к специалисту всего один час, вы сможете сохранить свое здоровье и привычный образ жизни на долгие годы. Наши врачи помогут в решении этих проблем по адресу. Ревматолог проведет прием у вас дома, если вы не в состоянии приехать в клинику.
В каком случае нужно обращаться к ревматологу в экстренном порядке?
Ответ: Суставную боль, как и зубную, терпеть практически невозможно, поэтому при появлении первых болевых симптомов в суставах как можно скорее обратитесь к врачу. Игнорирование суставных болей, самовольный прием анальгетиков и лечение народными средствами могут привести к распространению болезни на другие суставы и внутренние органы, что сделает лечение трудным и долговременным. Промедление может стать причиной инвалидности!
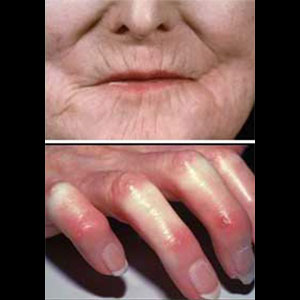
Что такое склеродермия?
Ответ: Склеродермия, или системный склероз – это системное заболевание кожи, соединительной ткани и внутренних органов. По сути, это воспаление мелких сосудов. Причины этой болезни до конца не выяснены, однако замечено, что склеродермию могут вызвать постоянные вибрации на производстве, переохлаждения, инфекции нервной системы и пр.
Заболевание поражает все органы, но в основном кожу – появляются кожные утолщения, тугоподвижность, шелушение и воспаления, деформация мелких суставов рук и ног и пр. Вылечить склеродермию невозможно, однако можно купировать течение болезни, устранить ее неприятные симптомы, однако лечение нужно проходить регулярно, в течение всей жизни. Со временем заболевание приводит к инвалидности.
Что такое фибромиалгия?
Ответ: Точно ответить на это вопрос невозможно, хотя это заболевание известно со времен Гиппократа. Фибромиалгия встречается у 4% всего населения Земли и проявляется костно-мышечной болью в симметричных зонах тела. Причины заболевания неизвестны: существует множество предположений, но они не подтверждены; более того, есть мнение, что такой болезни не существует.
Болеют как мужчины, так и женщины, встречается и в детском возрасте. Исцелить фибромиалгию нельзя. Врач лечит симптомы, которые полностью купировать невозможно, со временем они возвращаются. Диагностировать фибромиалгию невероятно сложно. С уверенностью этот диагноз ставится только тогда, когда исключены все возможные заболевания после проведения объективных исследований и анализов.
Фибромиалгия сопровождается бессонницей, раздражением кишечника, тревожностью, депрессией, хронической усталостью, скованностью в суставах и повышенной чувствительностью.
Может ли помочь народная медицина?
Ответ: Нет. Популярные в народной медицине средства борьбы с ревматологическими болезнями – примочки, настойки и компрессы – приносят лишь временное облегчение. Они снимают некоторые симптомы, но никак не влияют на само заболевание, и оно может перейти в более тяжелую стадию. Вы рискуете упустить драгоценное время!
Врач ревматолог что лечит у мужчин
С каждым годом число людей, страдающих от различных ревматических патологий, неуклонно растёт. По данным Всемирной организации здравоохранения заболеваниями суставов и позвоночника страдают более 4% населения земного шара. 30% случаев временной нетрудоспособности и 10% инвалидизации связаны именно с ревматическими заболеваниями.
В группу ревматических болезней входит более 150 различных заболеваний. Кроме этого, поражение суставов может развиваться при инфекционных, аллергических заболеваниях, болезнях системы крови, саркоидозе, онкологических заболеваниях и профессиональной патологии.
Наши опытные врачи-ревматологи изучат историю болезни пациента и назначат необходимые диагностические процедуры, составят план лечения и помогут Вам продолжать вести нормальную жизнь, сохранить трудоспособность и не чувствовать неприятных ощущений в суставах. Функциональные исследования суставов помогают объективно оценить их двигательную функцию, а с помощью лабораторной диагностики возможно проведение исследований иммунного статуса, активности воспалительного процесса. УЗИ, рентгенологические исследования, дают представление об органических изменениях в суставах.
К особенностям ревматических заболеваний, поражающих суставы, относятся хроническое, волнообразное течение с чередованием периодов обострения и ремиссии. Некоторые воспалительные ревматические болезни начинаются уже в детском и подростковом возрасте и, приобретая хроническое течение, приводят к инвалидности. Большинству людей, страдающих от болезней суставов, требуется длительная терапия, включающая в себя применение препаратов различных лекарственных групп.
Для каждого пациента наши врачи в соответствии с типом поражения суставов подбирают индивидуальную методику лечения.
Запишитесь на приём, если у Вас есть какие-либо из этих симптомов:
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Болят суставы: к какому врачу обратиться?
В последнее время качество жизни улучшилось, но на самом деле это сказывается на состоянии нашего здоровья негативно. В рационе не хватает витаминов и минералов, большинство из нас ведет пассивный малоподвижный образ жизни. Неудивительно, что первыми откликаются суставы. К кому обращаться при суставных болях и чего ожидать?
Чем раньше вы обратитесь за помощью, тем здоровее будут ваши суставы
Симптомы заболеваний суставов: когда бить тревогу
На проблемы с суставами указывает не только боль в колене или плече. Иногда заметить неладное может обычный терапевт на общем приеме. Поражения суставов имеют системные и внесистемные проявления. Иногда они сопровождаются нарушением работы ЖКТ, дыхательной и сердечно-сосудистой системы.
Среди характерных симптомов – такие:
Кроме того, если суставы страдают, человек испытывает слабость, его может знобить, появляется общее недомогание. Все это указывает на то, что пришло время обратиться за помощью.
Боль в суставе – не единственный тревожный признак
О чем расскажет боль в суставах
На начальной диагностике терапевт будет выяснять характер и локализацию боли. Интерес представляет выраженность болевого синдрома на пике. Специалист поинтересуется, какую боль вы ощущаете – поверхностную или глубокую, острую или тупую, жгучую или другого характера. Вас попросят вспомнить, при каких условиях боль усиливается, как часто беспокоит, в какое время суток напоминает о себе.
Анализ этих и других факторов поможет терапевту определить, к какому врачу отправить пациента. Ведь боль в суставе может иметь воспалительный или невоспалительный характер. Она может по-разному сковывать движения, дает разные сопутствующие симптомы.
Какой врач лечит суставы
В зависимости от клинической картины терапевт может направить к травматологу-ортопеду, ревматологу, хирургу, неврологу, эндокринологу, остеопату или мануальному терапевту.
Чаще всего при подозрениях на артроз колена или артрит направляют к ревматологу. Перед консультацией понадобится сдать дополнительные анализы – например, ревмопробы, исследование С-реактивного белка, синовиальной жидкости, анализ на криоглобулины или др.
К нему направляют в сложных случаях, если лечение артроза тазобедренного сустава или терапия другой патологии, назначенная ревматологом, не дала результатов. Этот врач приходит на помощь, когда суставы сильно деформированы, болезнь носит затяжной характер и боль остается даже в состоянии покоя.
Хирург-ортопед прибегает к артроскопии, эндопротезированию суставов, выполняет корригирующие операции и другие оперативные вмешательства на крупных суставах.
Хирург-ортопед принимает пациентов с запущенными случаями
Этот специалист занимается самыми разными заболеваниями опорно-двигательного аппарата, в том числе врожденными и приобретенными патологиями суставов и сухожилий, связок и мышц. Он диагностирует и лечит поражения мягко-тканных структур, последствия и осложнения травм, посттравматический артроз, новообразования.
Иногда причина боли в суставах имеет неврологический характер – воспаление нерва, защемление в позвоночнике, травмы, изменившие положение позвонков, и др. Невролог исследует также функциональные боли в суставах, вызванные интенсивным ростом организма в подростковом периоде, во время беременности или вследствие сильных физических нагрузок. Как правило, они проходят самостоятельно без лечения, но все равно нуждаются в контроле.
В ряде случаев суставы болят из-за нарушения синтеза гормонов, из-за сбоев в обмене веществ. К их поражению приводят лишний вес и регулярные стрессы. Такими патологиями занимается эндокринолог: ревматолог или ортопед в таких случаях пациенту не помогут.
Иногда терапевты рекомендуют пациентам обратиться к нетрадиционной медицине. Мануальный терапевт использует метод контактного воздействия, чтобы исправить нарушения костно-мышечной системы.
Болят суставы? Возможно, ваш нужен не ортопед, а невролог или эндокринолог
В каких случаях стоит обратиться к специалисту
Что это будет за специалист, подскажет терапевт в зависимости от клинической картины. Но совершенно точно не стоит медлить с обращением при таких симптомах:
Примерно так, как показано в видео, проходит первичный прием врача-ортопеда:
Наиболее частые заболевания суставов
После осмотра, сбора анамнеза и диагностики врач поставит диагноз и назначит лечение. Заболеваний суставов очень много, они могут иметь воспалительный или невоспалительный характер. Это ревматоидный, вирусный, острый септический и реактивный артрит, подагра, бурсит, артроз, ревматизм, остеохондропатия и т. д.
Артропатии возникают на фоне патологических процессов в организме, например при сахарном диабете, заболеваниях гипофиза, системной склеродермии и т. д.
Чаще всего диагностируют артрит и артроз:
Артрит – воспалительное заболевание суставов, которое имеет множество проявлений. Сустав опухает и болит, хрустит при движении, боль усиливается ночью. В сложных случаях наступает полное обездвижение и даже сращение головок суставных костей. Лечением артрита занимается ревматолог.
Артроз – дистрофическое поражение суставов, вызванное изнашиванием хрящевой ткани. Восстановить внутрисуставный хрящ невозможно. Но можно восполнить дефицит смазки с помощью протеза синовиальной жидкости и раздвинуть трущиеся поверхности.
Главное – не доводить состояние поврежденного сустава до крайности и не затягивать с консультацией. Не знаете, к кому обратиться? Начните с терапевта.
Отделение ревматологии
Заведующий отделением: Давидьян Сатеник Юрьевна, врач-ревматолог, кандидат медицинских наук.
Что мы лечим
Системные иммуновоспалительные ревматические заболевания
Системные иммуновоспалительные ревматические заболевания (ИВРЗ) — гетерогенная группа хронических воспалительных заболеваний человека, включающая ревматоидный артрит, спондилоартриты и псориатический артрит, системную красную волчанку, системную склеродермию, синдром Шегрена, идиоптические воспалительные миопатии (полимиозит/дерматомиозит), антифосфолипидный синдром и системные васкулиты.
В отделении ревматологии проводится изучение проблем иммунопатологии ИВРЗ по двум основным направлениям: «инновационные технологии в диагностике и лечении ревматических заболеваний» и «разработки концепции персонифицированной медицины на основе инновационных технологий диагностики, лечения и профилактики ревматических заболеваний». Лабораторная диагностика ИВРЗ включает определение широкого спектра биомаркеров (аутоантитела, белки острой фазы воспаления, цитокины, маркеры повреждения эндотелия, компоненты системы комплемента, иммуноглобулины, показатели костного метаболизма, генетические маркеры и др.), позволяет получить объективную информацию о характере иммунопатологических нарушений при РЗ и является важным инструментом оценки активности болезни, тяжести течения, прогноза и эффективности проводимой фармакотерапии.
Особое внимание привлечено к «противовоспалительным цитокинам», преобладание синтеза которых над «антивоспалительными цитокинами», ассоциируется с развитием локальных (поражение суставов) и системных (поражение почек, сердца, сосудов и др.) клинических проявлений, характерных для этих заболеваний. Разработано более 10 инновационных генно-инженерных биологических препаратов (ГИБП)-моноклональные антитела и рекомбинантные белки, ингибирующие активность цитокинов и патологическую активацию Т- и В-клеток, которые с успехом применяются в реальной клинической практике.
На базе Отделения ревматологии активная терапия ревматологических заболеваний с применением ГИБП проводится с 2005 года. Ранее единственным представителем этого класса препаратов был инфликсимаб — первый ингибитор ФНО альфа, зарегистрированный для лечения широкого круга нозологий. Спектр используемых препаратов с каждым годом расширялся по мере появления в арсенале ревматологов новых ГИБП. Это были и новые ингибиторы ФНО альфа, такие как адалимумаб, этанерцепт, голимумаб, цетролизумаба пэгол, и препараты с иными механизмами действия и показаниями — ритуксимаб, тоцилизумаб, абатацепт.
Ревматоидный артрит
Ревматоидный артрит (РА) — иммуновоспалительное ревматическое заболевание неизвестной этиологии, характеризующееся хроническим эрозивным артритом и системным воспалительным поражением внутренних органов, таких как сердце, почки, легкие, сосуды и др. Несвоевременная диагностика РА приводит к ранней инвалидности и сокращению продолжительности жизни пациентов. РА является частым и одним из наиболее тяжелых иммуновоспалительных заболеваний человека. Соотношение среди заболевших женщин и мужчин — 3:1. Основными диагностическими лабораторными маркерами являются ревматоидные факторы (РФ), антитела к цитруллинированным белкам/пептидам (АЦЦП, АМЦВ), СРБ-классический острофазовый белок плазмы крови, являющийся наиболее чувствительным лабораторным маркером инфекции, воспаления и тканевого повреждения, СОЭ-высокочувствительный, но неспецифический и нестабильный маркер системного воспаления
За последние годы в лечении (РА) достигнут существенный прогресс. Несмотря на это сохраняется потребность в расширении терапевтических возможностей при этом заболевании. Соблюдение принципов «лечение до достижения цели» (Treat to Target-Т2Т) требует тщательного контроля и при необходимости использования большого арсенала лекарственных средств, включая метотрексат (МТ) и другие синтетические базисные противовоспалительные препараты (с-БПВП), а также генно-инженерные биологические препараты (ГИБП).
Анкилозирующий спондилит (Болезнь Бехтерева)
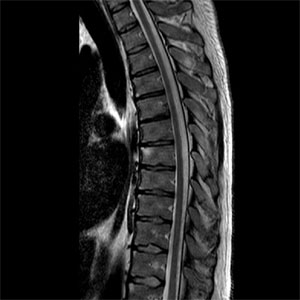
Анкилозирующий спондилит (АС) — хроническое воспалительное заболевание позвоночника (спондилит) и крестцово-подвздошных суставов (сакроилиит), нередко периферических суставов (артрит), энтезисов (энтезит), глаз (увеит), корня аорты (аортит). Протекающий в позвоночнике патологический процесс постепенно приводит к сращению отдельных позвонков между собой (анкилозированию), следствием чего является развитие ограничения подвижности вследствие образования анкилозов (сращений костей друг с другом). Отсюда и происходит и название болезни. Одновременно происходит окостенение связок, окружающих позвоночник. В результате позвоночник может полностью утрачивать свою гибкость и превращаться в сплошную кость. АС относится к группе спондилоартритов (СпА), куда включены также реактивные артриты, псориатический артрит, псориатическая спондилоартропатия, недифференцированная спондилоартропатия, спондилоартропатия на фоне воспалительных заболеваний кишечника. Среди диагностических и прогностических лабораторных биомаркеров АС наибольшее значении в клинической практике имеют HLA-B 27, СРБ, СОЭ. Новым биомаркером, позволяющим осуществлять диагностику СпА на ранней стадии, являются антитела к СD74. Лучевая диагностика (рентгенография, МРТ, КТ, остеосцинтиграфия) позволяют выявить изолированные воспалительные изменения или обнаружить сопутствующую не воспалительную патологию позвоночника, суставов.
Цель фармакотерапии-достижении ремиссии или минимальной активности клинических проявлений заболевания, замедление рентгенологического прогрессирования, увеличение продолжительности и качества жизни, снижение риска коморбидных заболеваний. Для лечения СпА применяются нестероидные противовоспалительные препараты (НПВП), с-БПВП, ГИБП, а также внутрисуставное введение глюкокортикоидов.
Системная красная волчанка
Системная красная волчанка (СКВ) — хроническое аутоиммунное заболевание неизвестной этиологии, поражающее преимущественно женщин репродуктивного возраста. СКВ относится к наиболее тяжелым аутоиммунным болезням человека и сохраняет репутацию фатальной патологии. Течение заболевания характеризуется периодами обострений и ремиссий на фоне приема лекарственных препаратов, полная отмена которых, как правило, сопровождается обострением СКВ через различные промежутки времени.
Большое значение для диагностики СКВ, оценки активности, прогноза, эффективности терапии имеет определение антител (АТ). Наиболее информативными являются АТ к двуспиральной ДНК, антинуклеарный фактор (АНФ), АТ к рибонуклеопротеину (аРНП), АТ к кардиолипину (аКЛ), определение компонентов комплимента.
Основой терапии СКВ являются ГК, которые с момента их внедрения в клиническую практику привели к увеличению выживаемости, снижению летальности, однако необходимость использования высоких доз ГК, пульс-терапии приводят к развитию серьезных неблагоприятных реакций. В связи с этим внедрены ГИБП для лечения СКВ: ритуксимаб представляющий собой моноклональное АТ к СD20, которые вызывают деплецию В-клеток и белимумаб- моноклональное АТ, предотвращающее взаимодействие Blys с клеточными рецепторами аутореактивных В-лимфоцитов. С целью поддержания низкой активности и достижения ремиссии применяется последовательное назначение ГИБП
Системная склеродермия
Системная склеродермия (ССД) — аутоиммунное заболевание соединительной ткани, с характерным поражением кожи, сосудов, опорно-двигательного аппарата, внутренних органов (легкие, сердце, пищеварительный тракт, почки), в основе которого лежат нарушения микроциркуляции, воспаление и генерализованный фиброз. ССД чаще встречается у женщин (соотношение 7:1), в возрасте но первые признаки болезни нередко появляются в молодом возрасте. Клиническая картина болезни отличается полиморфизмом и включает как легкие маломанифестные формы, не требующие лечения, так и тяжелый системный процесс фиброзирования, ведущий к необратимому повреждению жизненно важных органов. Артрит и ограниченная подвижность пальцев могут стать причиной ошибочного диагноза ревматоидного артрита. Синдром Рейно, который развивается за несколько лет до возникновения других проявлений болезни, отличается доминированием сосудистой патологии. Для лечения ССД применяют сосудорасширяющие и антиагрегантные (препятствующих свертыванию крови) препараты, так как поражения сосудов имеют место у всех больных и носят генерализованнй характер. Для оценки выраженности тяжести поражения легких применяется компьютерная томография в сочетании с функциональными легочными тестами. При ССД в сочетании с традиционной терапией ГК, иммуносупрессантами применяют современные инновационные ГИБП, которые оказывают более выраженное антифиброзное действие, а также вызывают стабилизацию легочной функции у больных с интерстициальным поражением легких и ее улучшение.
Болезнь Шегрена
Болезнь Шегрена — хроническое прогрессирующее системное аутоиммунное заболевание с поражением желез внешней секреции, обязательно слюнных и слезных. Название дано в честь шведского офтальмолога Хенриха Шёгрена, который впервые описал данный синдром. В большинстве случаев, данным заболеванием страдают женщины (в раз чаще, чем мужчины). Чаще заболевают в возрасте Течение заболевания в основном хроническое, в начале может быть бессимптомным, со временем развиваются сухость во рту и глазах. Синдром Шёгрена — это та же патология, развивающаяся на фоне других ревматических заболеваний.
При отсутствии лечения или неадекватной терапии, у пациентов, страдающих болезнью Шёгрена, могут развиться тяжелые осложнения: васкулит с поражением внутренних органов (почек, легких, периферической и центральной нервной системы, и других), а также лимфомы. У 25% больных в первые 10 лет от начала болезни развиваются MALT-лимфомы слюнных желез, через 17 лет у не леченных пациентов диагностируют высокоагрессивные В-клеточные лимфомы.
Воспалительные миопатии: дерматомиозит/полимиозит
Воспалительные миопатии (дерматомиозит, полимиозит) — группа редких аутоиммунных болезней, для которых характерно воспаление поперечно-полосатых мышц с развитием слабости в плечевом и тазовом поясе, туловище; возможно развитие нарушения глотания. Также возможно поражение кожи, суставов, внутренних органов. У части пациентов с дерматомиозитом и, реже, с полимиозитом, причиной развития аутоиммунной болезни может быть злокачественная опухоль. Поэтому больным проводится тщательное обследование для исключения злокачественной опухоли.
Для подтверждения диагноза назначаются лабораторные тесты — биохимический анализ крови, для выявления повышенного уровня мышечных ферментов, в первую очередь креатинфосфокиназы (КФК). Примерно у 1/3 пациентов выявляются миозит-специфические антитела — a-Jо-1, которые также имеют важное диагностическое значение. Проводится игольчатая электромиография для выявления признаков повреждения мышцы и оценки активности процесса. В сложных случаях может потребоваться биопсия мышцы. Также пациентам с воспалительными миопатиями часто проводится компьютерная томография органов грудной клетки для выявления признаков интерстициальной пневмонии.
Подагрический артрит
Подагра — хроническое аутовоспалительное заболевание, развитие которого связано со стойкой гиперурикемией. Подагра обусловлена внешнесредовыми и генетическими факторами и приводит к формированию в различных тканях кристаллов моноурата натрия, индуцирующих воспаление. Основным методом лечения подагры является уратснижающая терапия, направленная на предотвращение острых приступов артрита и формирования тофусов (тканевых отложений солей мочевой кислоты). Если целевой уровень мочевой кислоты не достигнут, заболевание продолжает непрерывно прогрессировать: увеличивается частота приступов артрита, постепенно артрит хронизируется, формируюся тофусы, подагрическая артропатия, увеличивается риск развития сопутствующий заболеваний.
Остеопороз
Остеопороз (ОП) — хроническое заболевание скелета, приводящее к повышенному риску переломов. Перелом при остеопорозе может произойти не только при падении с высоты собственного роста, но и при обычной для нормального человека нагрузке — подъеме тяжести, ходьбе по лестнице, повороте в постели и, даже, при чихании. Остеопороз часто диагностируют у больных с ревматическими и эндокринными заболеваниями, а также при поражении желудочно-кишечного тракта и почек, при приеме некоторых лекарственных препаратов, например, глюкокортикостероидов. В настоящее время, лекарственный остеопороз, самая частая форма вторичного остеопороза. Это подтверждает необходимость разработки адекватных схем эффективного и безопасного лечения остеопороза. Больные ОП должны получать лечение в течение длительного времени — минимально а при высоком риске переломов и дольше. Для коррекции нарушений метаболизма костной ткани применяются антиостеопоретические препараты. Бисфосфонаты (БФ) препараты первой линии для лечения данного заболевания. Принципиально новым антирезорбтивным препаратом лекарственным средством является деносумаб, который относится к группе ГИБП и является моноклональным антителом. Лечение препаратами, влияющих на структуру и минерализацию костей, возможно только после инструментального обследования. В отделении ревматологии остеоденситометрия проводится по лучевой кости, большеберцовой кости на ультразвуковом аппарате MiniOmni. В приборе ультразвуковом диагностическом MiniOmni используется уникальная патентованная технология Omnipath, которая позволяет полностью исключить влияние слоя мягких тканей на результат измерения скорости ультразвука в кости, и позволяет исследовать распространение ультразвука вдоль кости, по ее внешнему (кортикальному) слою, который определяет прочность костной ткани и риск возникновения переломов.
Остеоартрит
Среди заболеваний костно-мышечной системы остеоартрит (ОА) является наиболее распространенным. ОА поражает практически все ткани, образующие синовиальный сустав. В первую очередь патологический процесс проявляется дисбалансом между катаболическими и анаболическими процессами, протекающими в гиалиновом суставном хряще (как в самих хондроцитах, так и в матриксе). Это выражается в целом ряде биохимических, морфологических, а также биомеханических изменений, что приводит к постепенному размягчению, разволокнению, изъязвлению и истончению хряща. Параллельно протекают остеосклеротические изменения субхондральной кости: ее кортикальный слой резко утолщается и уплотняется, нередко с формированием остеофитов, субхондральных кист, микропереломов. Среди этиологических факторов чаще всего отмечают следующие: наследственность (например, генетически обусловленные мутации коллагена II типа), нарушения внутриутробного развития (врожденные дисплазии суставов),пожилой возраст, остеопороз, эндокринные нарушения, климактерический синдром, избыточная масса тела, ожирение, нарушения обмена макро- и микроэлементов, нейродистрофические процессы в различных отделах позвоночного столба, воспалительные изменения в суставах различного генеза, повторяющаяся микротравматизация суставного хряща, спортивные и другие травмы, операции на суставах в анамнезе.
Современная терапия ОА включает нефармакологические, фармакологические и хирургические методы. Консервативное лечение может быть симптоматическим и патогенетическим. Применяются внутрисуставные инъекции глюкокортикостероидов (бетаметазон, триамцинолон, гидрокортизон) для купирования болевого синдрома при вторичном реактивном синовите, который может развиваться вследствие перегрузки пораженного сустава. Препараты этой группы способствуют снижению клеточного метаболизма, пролиферации клеток, синтеза металлопротеиназы, но при этом также нарушают продукцию гликозаминогликанов. В стимуляции анаболических процессов в суставном хряще большую роль играет гиалуроновая кислота. Суть метода заключается в наполнении полости сустава препаратом (в данном случае гиалуронаном в виде геля), который создает эффект «искусственной смазки» с оптимальными вязкоэластическими свойствами, нормализует внутрисуставную среду и способствует восстановлению поврежденного суставного хряща. Сочетанное использование препаратов хондроитина сульфата (внутримышечные инъекции) и гиалуроновой кислоты эффективно в лечении гонартроза, позволяет уменьшить болевой синдром, улучшить функцию сустава и на неопределенный срок отложить операцию эндопротезирования даже при гонартрозе III стадии.
Научная и образовательная деятельность
Продолжается научная работа по активной терапии ревматологических заболеваний (ревматоидный артрит, анкилозирующий спондилит, псориатический артрит) с применением генно-инженерных биологических препаратов (ГИБП), селективных иммунодепрессантов, синтетических базисных противовоспалительных препаратов (с-БПВП).