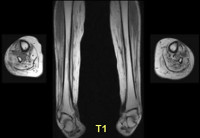
Воспалительная миопатия что это
Воспалительные миопатии
Воспалительные миопатии — гетерогенная группа редких приобретенных заболеваний мышц. Характеризуется наличием воспалительного процесса в скелетных (поперечнополосатых) мышцах, вследствие которого происходят дегенеративные изменения. При воспалительных миопатиях воспаление носит аутоиммунный или инфекционный характер. Данный вид миопатии сопровождается:
Воспалительные миопатии — это большая группа заболеваний, включающая в себя системные поражения мышечной ткани (дерматомиозит, полимиозит, эозинофильный миозит, миозит с включениями, ревматическая полимиалгия), а также локальные воспаления в отдельных группах мышц (миозит глазных мышц, псевдотромбофлебит мышц голени и пр.).
Возраст людей, когда наиболее высок риск инфицирования воспалительными миопатиями, зависит от типа заболевания. Например, полимиозит наблюдается чаще после тридцати лет, миозит с включениями поражает людей старше сорока лет, являясь при этом самой распространённой формой воспалительных миопатий, встречающихся в пожилом возрасте.
Причины возникновения воспалительной миопатии
Причин возникновения воспалительных миопатий достаточно много. Врачи акцентируют внимание на том, что этология и патогенез заболеваний представленной группы до конца не изучены, не имеют четкой схемы.
К идиопатическим воспалительным миопатиям относят: полимиозит, миозит с включениями, миопатии при системных заболеваниях (системной красной волчанке, склеродермии, синдроме Шегрена, ревматоидном артрите, системных воскулитах). Пациенты с дерматомиозитом и полимиозитом чаще подвержены онкологическим заболеваниям, особенно в виде злокачественных опухолей.
Симптомы воспалительной миопатии
Воспалительные миопатии имеют следующую симптоматику:
Клиническая картина заболеваний из группы воспалительных миопатий различна, как и продолжительность протекания. При дерматомиозите, например, симптомы начинают проявляться в виде общего недомогания и повышенной температуры, лихорадки. Впоследствии наблюдается характерная сыпь на кожных покровах, а затем слабость проксимальных мышц. Сыпь фиолетового цвета может наблюдаться на поверхностях век, сопровождается отечностью и телангиоэктазиями на шее и груди, между фалангами пальцев и на кисти — эритематозная сыпь. На суставах коленей и локтей появляется утолщение кожи. При дерматомиозите наблюдается гиперемия щек, дисколорация и утолщение ногтевых лож, что приводит к отечности пальцев. Далее, прогрессируя, болезнь приводит к тугоподвижности мышц и болевому синдрому. Происходит поражение в основном проксимальных мышц, дистальные мышцы менее поддаются травматизации.
У детей заболевание может проявлять себя как острый приступ или чередование обострений и ремиссий. При быстром прогрессировании может возникнуть дыхательная недостаточность, поскольку происходит поражение мышц гортани и дыхательных путей. У большей половины инфицированных детей были выявлены кальцификаты в подкожных тканях. В отдельных случаях болезнь заканчивается летально (около 10% всех инфицированных детей).
Почти у половины взрослых пациентов выявляются злокачественные опухоли при диагностике дерматомиозита (для сравнения у больных полимиозитом опухоли наблюдаются очень редко). В результате, симптоматика онкологического образования накладывается на клиническую картину дерматомиозита, что существенно усложняет диагностику и лечение заболевания. При удалении злокачественной опухоли происходит регресс мышечной слабости. Истинная причина злокачественных новообразований в клинической картине дерматомиозита остается неизвестной.
Диагностика воспалительной миопатии
Диагностика воспалительных миопатий затруднена. Это связано с широким разбросом клинической картины. Симптомы очень схожи с заболеваниями, которые относятся к группе воспалительных миопатий, а также заболеваниями иной природы. В процессе диагностики необходимо, в первую очередь, дифференцировать заболевание среди однородных ему. Пациент должен пройти консультации у невропатолога, дерматолога, пульмонолога и кардиолога для получения наиболее точной клинической картины и исключения похожих заболеваний.
При большинстве воспалительных миопатий (кроме миозита с включениями) может наблюдаться повышение СОЭ в крови, но почти у половины этот показатель показывает норму. Важным показателем при диагностике данного заболевания будет КФК (уровень креатинфосфокиназы), по которому можно судить о степени повреждения мышц и мышечной мембраны. Зачастую можно наблюдать повышения уровня изофермента КФК. Концентрация миоглобина в сыворотке тоже повышается и свидетельствует о явном прогрессировании заболевания и назначении адекватного лечения.
Диагностируя данное заболевания, назначают также ЭМГ, результаты которого важны для установления диагноза. При полимиозите и дерматомиозите, обычно наблюдаются кратковременные полифазные потенциалы двигательных единиц (это касается проксимальных мышц). Похожие изменения можно наблюдать также при миозите с включениями. Кроме того, похожие аномалии могут быть выявлены в процессе ЭМГ и при нейрогенном поражении. Поэтому установить точный диагноз, полагаясь лишь на ЭМГ, невозможно. Проводят также биопсию мышц. Этот анализ помогает определить распространённость воспалительного процесса.
Проводится гормональное исследование при отсутствии сыпи. Целью данного исследования будет определение содержания трийодтиронина, тиреотропного гормона TSH и тироксина.
Лечение воспалительной миопатии
Патогенического и этиологического лечения не существует. Лечение в основном направлено на устранение симптомов и общее поддержание мышечной силы, устранение контрактур, а также на достижение медикаментозной ремиссии.
Несмотря на ограниченное количество информации о способе лечения данных заболеваний, врачи пришли к единому мнению — иммуносупрессивная терапия дает хорошие результаты. Чаще всего пациенту назначается целый комплекс мероприятий. Во-первых, это медикаментозное терапевтическое лечение. Одной из самый успешных и эффективных методик является глюкокортикоидная терапия (преднизолон и метипред). Доза препаратов — 1 мг на 1 кг веса. Принимают препараты строго через день во избежание осложнений, которые могут появиться вследствие применения глюкокортикоидной терапии. Назначая такую терапию, врач должен тщательно обследовать пациента на наличие сопутствующих заболеваний, которые могут вызвать осложнения. К таким заболеваниям, при которых глюкокортикоидная терапия противопоказана относятся:
Ремиссия наступает приблизительно через один-два месяца. После этого доза препаратов уменьшается под четким контролем игольчатой ЭМГ. Иногда лечащим врачом принимается решение о замене базового препарата при условии значительных улучшений в анализе клинической картины. Чаще всего препаратом-заменителем выступает азатиоприн. Если глюкокортикоидная терапия не дала желаемых результатов, то для усиления эффекта параллельно назначается цитостатическая терапия.
Для скорейшей ремиссии врачи советуют также лечебную физкультуру (строго под присмотром методиста по ЛФК или компетентного специалиста), проведение курса массажей, различные ортопедические мероприятия. Врачи рекомендуют активное движение, длительное лежание противопоказано. Преждевременное использование кресла-каталки также не рекомендуется, поскольку предусматривает покой значительной части мышц.
Говоря о прогнозах данной группы заболеваний, то они неплохие. При своевременном и адекватном лечении около половины больных существенно улучшают свое общее состояние и полностью излечиваются. Треть пациентов остается с ощущением мышечной слабости. В течение первых трех-четырех лет примерно 15% пациентов с тяжёлой формой умирают от сопутствующих заболеваний сердца, легких и пр. Значительная часть смертельных случаев происходит по причине образовавшихся онкологических опухолей.
Воспалительная миопатия
Воспалительная миопатия — воспалительный процесс, возникающий преимущественно в скелетных мышцах и приводящий к их дегенеративным изменениям. Воспалительная миопатия характеризуется мышечной слабостью, болями в мышцах, резким снижением объема активных движений, развитием контрактур, уплотнением и отечностью мышц. Из методов диагностики воспалительной миопатии наиболее информативно определение уровня КФК и миоглобина, электромиография и биопсия мышц. Лечение воспалительной миопатии осуществляется высокими дозами глюкокортикостероидов с последующей поддерживающей терапией. Однако достаточно часто встречаются резистентные к кортикостероидам формы заболевания.
МКБ-10
Общие сведения
Воспалительные миопатии представляют собой целую группу заболеваний, в которую входят как системные поражение мышечной ткани, так и локальные воспалительные процессы в отдельных мышцах. Воспалительная миопатия системного характера представлена дерматомиозитом, полимиозитом, эозинофильным миозитом, миозитом с включениями, ревматической полимиалгией и миопатиями при системных заболеваниях. Примером локальной воспалительной миопатии может быть миозит глазных мышц, псевдотромбофлебит мышц голени и др. Кроме того, воспалительная миопатия может наблюдаться при некоторых инфекционных заболеваниях.
Возраст пациентов, наиболее подверженных заболеваемости, различается в зависимости от вида воспалительной миопатии. Так, полимиозит обычно возникает у лиц старше 30 лет. Дерматомиозит наблюдается как у взрослых, так и в детском возрасте. А миозит с включениями чаще встречается после 40 лет и является наиболее распространенной формой воспалительной миопатии в пожилом возрасте.
Причины возникновения воспалительной миопатии
В некоторых случаях воспалительная миопатия напрямую связана с инфекционным процессом. Агентами, вызывающими инфекционно-воспалительно поражение мышц, могут быть вирусы (краснуха, грипп, ВИЧ-инфекция, энтеровирусы и пр.), бактерии (чаще стрептококковые инфекции), паразитарные инвазии (цистицеркоз, токсоплазмоз, трихинеллез). При этом заболевание классифицируется как инфекционная воспалительная миопатия.
В тех случаях, когда прямая связь миопатии с инфекцией не прослеживается, говорят об идиопатической миопатии. К ней относятся: миозит с включениями, полимиозит, дерматомиозит, миопатии при системных заболеваниях (системной красной волчанке, склеродермии, синдроме Шегрена, системных васкулитах, ревматоидном артрите). Наиболее распространенным как в неврологии, так и в ревматологии является мнение, что идиопатическая воспалительная миопатия имеет аутоиммунный механизм развития. Однако до сих пор не выделен антиген, который запускает лежащую в ее основе аутоиммунную реакцию. В отдельных случаях воспалительная миопатия имеет семейный характер, свидетельствующий о ее генетическом происхождении.
Симптомы воспалительной миопатии
Воспалительная миопатия клинически проявляется болями в мышцах, прогрессирующей мышечной слабостью и тугоподвижностью в пораженных отделах конечностей. Болевой синдром (миалгия) возникает не только в период двигательной активности, но и при прощупывании мышц, а иногда и в состоянии полного покоя. Мышечная слабость, как правило, начинает проявляться затруднением при удерживании предметов в руках. По мере ее прогрессирования для пациента становится невозможным поднять руку или ногу, сесть, встать. Воспалительная миопатия распространенного характера часто приводит к значительному сокращению объема активных движений, которые может выполнять больной, а иногда и к полной обездвиженности.
Воспалительная миопатия протекает с отеком и уплотнением пораженных мышц. В результате воспаления в них происходят атрофические изменения, развивается миофиброз — замещение мышечных волокон на соединительнотканные, возможен кальциноз. Образующиеся мышечные контрактуры приводят к тугоподвижности суставов. Зачастую воспалительная миопатия имеет длительное ремиттирующее течение. В некоторых случаях, чаще у детей, наблюдается полное выздоровление после перенесенного острого приступа воспалительной миопатии.
Наиболее тяжело воспалительная миопатия протекает при вовлечении в воспалительный процесс мышц гортани и дыхательной мускулатуры, что ведет к развитию миопатического пареза гортани и дыхательной недостаточности. Слабость дыхательных мышц приводит к снижению легочной вентиляции и возникновению застойной пневмонии. Слабость мышц глотки является причиной дисфагии (расстройств глотания), при которой возможно попадание пищи в дыхательные пути и возникновение аспирационной пневмонии. Если воспалительная миопатия распространяется на глазодвигательные мышцы, то возникает косоглазие и опущение верхнего века. Поражение мимических мышц приводит к маскообразному выражению лица. Системная воспалительная миопатия, например, дерматомиозит и полимиозит, может сопровождаться поражением сердечной мышцы с клиникой миокардита, кардиомиопатии и сердечной недостаточности.
Полимиозит проявляется типичным для воспалительной миопатии мышечным синдромом, который захватывает мышцы проксимальных отделов конечностей, в первую очередь плечевого и тазового пояса. В большинстве случаев наблюдается также поражение внутренних органов: ЖКТ (диарея, запор, кишечная непроходимость, язва желудка с перфорацией или желудочно-кишечным кровотечением), сердца и сосудов (артериальная гипотония, аритмия, кардиомиопатия и др), легких (очаговая или долевая пневмония). В 15% случаев эта воспалительная миопатия сопровождается суставным синдромом в виде артритов суставов кисти, реже — других суставов конечностей.
Дерматомиозит имеет сходную с полимиозитом клиническую картину. Отличительной чертой является наличие кожных проявлений: эритематозных пятен, участков гипо- и гиперпигментации, очагов гиперкератоза. Возможно поражение слизистых оболочек с развитием стоматита, гингивита, конъюнктивита.
Миозит с включениями характеризуется ранним поражением мускулатуры дистальных отделов рук: сгибателей пальцев и мышц предплечья. В ногах воспалительная миопатия распространяется как на дистальные, так и на проксимальные мышечные группы. Типично поражение разгибателей стопы и четырехглавой мышцы.
Диагностика воспалительной миопатии
К диагностике воспалительной миопатии помимо неврологов могут привлекаться ревматологи, кардиологи, пульмонологи, дерматологи, иммунологи и др. специалисты. К сожалению, на сегодняшний день воспалительная миопатия не имеет четких диагностических критериев. Определенное значение имеет обнаружение в биохимическом анализе крови повышения уровня креатинфосфокиназы (КФК), а также лактатдегидрогеназы и альдолазы, что свидетельствует о повреждении мышечной ткани. Зачастую воспалительная миопатия сопровождается повышением миоглобина. Однако уровень этих показателей не коррелирует с тяжестью клинических проявлений. По этой причине единственным достоверным критерием прогрессирования миопатии могут быть лишь результате исследования мышечной силы (эргометрии) в динамике. Следует также отметить, что повышение КФК и миоглобина наблюдается далеко не при всех видах воспалительной миопатии. Например, при миозите с включениями уровень КФК и миоглобина часто находится в пределах нормы.
Важное диагностическое значение имеют данные электромиографии. При дерматомиозите и полимиозите наблюдается снижение продолжительности и амплитуды потенциалов двигательных единиц, повышенная электровозбудимость. При миозите с включениями наряду с типичными для миопатии низкоамплитудными и кратковременными потенциалами отмечаются высокоамплитудные и длительные потенциалы, характеризующие нейрогенное поражение.
Уточнить характер поражения мышц и определить его распространенность позволяет биопсия мышц. Морфологическое исследование биоптата выявляет наличие воспалительных инфильтратов, атрофические изменения и некроз мышечных волокон, их замещение соединительной тканью.
Диагностика сопутствующих поражений внутренних органов осуществляется при помощи рентгенографии легких, ЭКГ, Эхо-КГ, гастроскопии, УЗИ органов брюшной полости.
Лечение воспалительной миопатии
Общепринятым методом лечения воспалительной миопатии является терапия глюкокортикостероидами. Суточная доза преднизолона составляет 80-100 мг. При достижении клинического эффекта лечения в виде увеличения мышечной силы производят постепенное снижение суточной дозы до поддерживающего уровня — 15 мг/сут. В тяжелых случаях воспалительная миопатия лечится пульс-терапией метилпреднизолоном. Сложности применения длительного лечения глюкокортикоидами состоит в их побочных эффектах, из-за которых подобная терапия противопоказана пациентам с язвенной болезнью и язвой желудка, артериальной гипертензией, остеопорозом, катарактой и глаукомой. Отсутствие увеличения мышечной силы в течение 3 месяцев с момента начала лечения кортикостероидами говорит о стероидной резистентности воспалительной миопатии.
Альтернативными препаратами в лечении воспалительной миопатии являются цитостатики (азатиоприн, метотрексат, циклоспорин, циклофосфамид). Они применяются вместо кортикостероидов при наличии стероидной резистентности или в комбинации с ними для уменьшения дозы глюкокортикостероидов во избежание их побочных эффектов.
Поскольку системная воспалительная миопатия обычно имеет аутоиммунный характер, то в ее лечении зачастую применяется плазмаферез, позволяющий снизить количество ЦИК в крови.
Миопатия
Миопатия — хронические прогрессирующие нервно-мышечные заболевания, характеризующиеся первичным поражением мышц. Это группа мышечных заболеваний, которые не связаны с нарушением нервной проводимости или нервно-мышечных соединений. Почему развивается миопатия, каким образом ее диагностировать и лечить?
Классификация миопатий
Миопатии разделяют на две большие подгруппы — первичные и приобретенные.
Дефектный ген может наследоваться рецессивно или доминантно, иногда он наследуется сцеплено с Х-хромосомой.
Приобретенные миопатии разделяют на воспалительные (дерматомиозит, полимиозит), инфекционные, метаболическое, эндокринные, лекарственные, токсические. Они развиваются на фоне сопутствующих заболеваний и патологических состояний, например:
Причины заболевания
Заболевание, в зависимости от типа, имеет различные причины.
Инфекционными причинами могут становиться вирусы, бактерии и другие возбудители, например:
Лекарственные миопатии могут развиваться на фоне приема ряда препаратов:
Как проявляется болезнь?
При первичных формах первые признаки заболевания проявляются обычно в детском или юношеском возрасте. Типичный симптом, по которому можно заподозрить заболевание у ребенка, — мышечная слабость. Этот признак характерен для всех форм. Обычно слабость носит симметричный характер, то есть наблюдается в симметричных мышцах. На начальных стадиях слабость может быть незначительной, но постепенно ее выраженность увеличивается.
Отдельные виды миопатий: клиническая картина и особенности
Дистальная миопатия Миоши — самая распространенная дистальная форма, хотя точное число больных пока установить невозможно. Имеет аутосомный тип наследования. Основные клинические признаки — прогрессирующая мышечная слабость, атрофия отдельных мышц. Чаще заболевание проявляется в подростковом возрасте, изредка — после 40 лет. В первую очередь поражаются стопы, голени.
Как диагностировать миопатию?
Чтобы установить диагноз, одной клинической картины недостаточно, однако появление характерных признаков заболевания должно стать поводом для глубокого обследования пациента.
Кроме того, обследование включает 3 :
Лечение миопатий
Немедикаментозное лечение включает целый ряд терапевтических методик, направленных на улучшение качества жизни, социализации. К ним относится лечебная физкультура, физиотерапия, психологическая реабилитация, массаж, другие.
Прогноз наследственных миопатий может быть различным. Крайне важна своевременная диагностика.
Идиопатические воспалительные миопатии
Общая информация
Краткое описание
Общероссийская общественная организация Ассоциация ревматологов России
Федеральные клинические рекомендации по диагностике и лечению идиопатических воспалительных миопатий
Идиопатические воспалительные миопатии — группа хронических заболеваний, неизвестной этиологии, основным проявлением которых является симметричная мышечная слабость проксимальных отделов конечностей, связанная с воспалением поперечно-полосатой мускулатуры. К ним относятся полимиозит (ПМ), дерматомиозит (ДМ), ювенильный дерматомиозит (ЮДМ); миозит, сочетающийся с системными заболеваниями соединительной ткани (СЗСТ) (перекрестный синдром); миозит, сочетающийся с опухолями; миозит с внутриклеточными включениями и некоторые другие, более редкие заболевания.
Код по МКБ-10:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
1. Первичный идиопатический полимиозит (ПМ)
2. Первичный идиопатический дерматомиозит (ДМ)
3. Миозит, ассоциированный с другими системными СЗСТ
4. Ювенильный дерматомиозит (ЮДМ)
5. Миозит, сочетающийся со злокачественными опухолями
6. Миозит с включениями (inclusion-body myositis)
7. Гранулематозный миозит
8. Эозинофильный миозит
9. Миозит при васкулитах
10. Орбитальный миозит (глазных мышц)
11. Фокальный (узелковый) миозит
12. Оссифицирующий миозит
Эпидемиология
варьирует в различных популяциях. Согласно эпидемиологическим исследованиям, показатели заболеваемости варьирую от 2,18 до 7,7 случаев в год на миллион населения кавказоидов.
ДМ (реже ПМ), ассоциирующиеся с опухолями, составляют приблизительно 20% всех случаев воспалительных миопатий. Опухоли могут развиваться до появления признаков идиопатического воспалительного миозита, одновременно с ними или после их появления. Частота злокачественных новообразований при ПМ/ДМ в 12 раз выше, чем в популяции. Опухоли могут развиваться до появления признаков ИВМ, одновременно с ними или после их появления. На фоне злокачественных новообразований чаще развивается ДМ, чем ПМ. Соотношение мужчин и женщин составляет 1:1
Диагностика
Диагностика ПМ/ДМ основывается, главным образом, на данных клинического, анамнестичекого обследования, мышечной биопсии, а также, результатах лабораторного и электромиографического (и-ЭМГ) исследования.
Воспалительная миопатия может быть заподозрена у пациентов с симметричной проксимальной мышечной слабостью в сочетании с кожной сыпью или без кожной сыпи.
Диагностические критерии ПМ/ДМ, АСС и миозита с включениями
| Классический ПМ/ДМ | АСС | Миозит с включениями |
| Bohan, Peter 1975 | (предварительные критерии) Solomon, 2011 | Askanas R.C., Di Mauro 1995 [7] |
| 1. Симметричная проксимальная слабость мышц плечевого и тазового пояса, нарастающая в течение от нескольких недель до нескольких месяцев 2. Характерные кожные изменения 3. первично-мышечные изменения по И-ЭМГ 4. Гистологические изменения (некроз и воспалительная инфильтрация мышечных волокон) 5. Повышение уровня «мышечных» ферментов КФК, миоглобина, альдолазы, ЛДГ, АСТ, АЛТ Достоверный ПМ =4 критерия п.1-4. ДостоверныйДМ=4 критерия, включая п.5. Вероятный ПМ.= 3 критерия п.1-4 Вероятный ДМ= 3 критерия, включая п.5. Возможный ПМ=2 критерия п1-4. Возможный ДМ=2 критерия, включая п.5. | Большие критерии: 1. ИПЛ, не связанное с влиянием окружающей среды, профессиональной деятельностью, приемом лекарств 2. Полимиозит или дерматомиозит, согласно критериям Bohan и Peter |
Малые критерии:
1. Артриты
2. Феномен Рейно.
3. «Рука механика»
2. Лабораторные: незначительное повышение КФК;
3. Морфологические: инвазия мононуклеарными воспалительными клетками ненекротизированных мышечных волокон, вакуолизированные мышечные волокна или внутриклеточные депозиты амилоида или 15-18 нмтубулофиламенты на электронной микроскопии;
4. Электромиографические: признаки воспалительной миопатии, но возможно наличие увеличенных по неврогенному типу потенциалов
Лабораторно- инструментальные методы исследования
Увеличение КФК, АЛТ, АСТ, ЛДГ.
Аутоантитела обнаруживаются в сыворотке пациентов 50% ПМ/ДМ. Присутствие миозит-ассоциированных антител наблюдается и при других ревматических заболеваниях. К ним относятся: антинуклеарные антитела (АНА), анти-U1 рибонуклеопротеидные (анти-U1-RNP) антитела, которые при ПМ/ДМ обнаруживаются в 52%, 12% и 11%, соответственно. Anti-PM/Scl антитела определяются у около 8% пациентов с заболеванием, представленном фенотипическими чертами полимиозита и системной склеродермии.
Миозит-специфические антитела выявляются только при ИВМ и маркеруют клинические фенотипы. К ним относятся анти-Мi-2, Anti-SRP и др. Позитивность по антисинтетазным антителам (анти-Jо-1, антитела PL-7, анти-PL-12, анти- KS, анти-OJ, анти-EJ, анти-Zo, антитела к тирозил – т-РНК – синтетазе) и сопряжена с симтомокомплексом, называемым АСС.
И-ЭМГ –выявление локализацию поражения, определение степени выраженности нарушенных функций, стадии и характера патологического процесса. Является, также, необходимым методом для контроля за эффективностью терапии.
Методы оценки мышечной силы.
Мануальное тестирование силы проксимальных и аксиальных мышц проводится согласно рекомендациям IMACS и оценивается по 10-и бальной шкале:
| баллы | Выполняемые движения |
| Нет движения | |
| 0 | Нет никакого сокращения мышцы |
| Движение в горизонтальной плоскости | |
| 1 | Частичный объем движения в горизонтальной плоскости |
| 2 | Полный объем движения в горизонтальной плоскости |
| Движение против гравитации | |
| 3 | Частичное движение против гравитации |
| 4 | Полное движение с постепенным непроизвольным опусканием конечности |
| 5 | Больной удерживает позицию без постороннего давления |
| 6 | Больной удерживает позицию против легкого давления |
| 7 | Больной удерживает позицию при давлении врача от легко до умеренного |
| 8 | Больной удерживает конечность при умеренном давлении врача |
| 9 | Больной удерживает позицию при давлении врача от умеренного до сильного |
| 10 | Больной удерживает позицию против сильного давления врача |
Дифференциальный диагноз
Алгоритм диагностического поиска и дифференциальный диагноз
Патологические состояния, клинически проявляющиеся болью в мышцах или мышечной слабостью, могут быть следствием широкого спектра различных нервно-мышечных заболеваний, в которых имеет место как повреждение непосредственно мышечной ткани, так и нервной системы или нервно-мышечного синапса.
Алгоритм диагностического поиска и дифференциальный диагноз у пациентов с мышечной слабостью (не получающих ГК):
Лечение
Лечение ПМ/ДМ
Основные цели фармакотерапии ПМ/ДМ
· достижение полного клинического ответа (отсутствия клинико-лабораторной активности в течение, не менее чем 6 месяцев на фоне терапии) или ремиссии (отсутствия клинико-лабораторной активности в течение, не менее чем 6 месяцев на фоне отмены терапии) (уровень доказательности В),
· снижение риска комарбидных инфекций ГК) (уровень доказательности С)
· выявление и своевременное лечение пациентов с наибольшим риском ИПЛ
Общие рекомендации по лечению
· Лечение пациентов ПМ/ДМ должно проводиться врачами-ревматологами.
· В случае наличия ИПЛ с ФА при АСС – с привлечением пульмонологов и основываться на тесном взаимодействии врача и пациента
· Следует рекомендовать пациентам избегать факторов, которые могут спровоцировать обострение болезни: отказаться от пребывания на солнце, от курения, от контактов и инфекционными больными, избегать физических и психо-эмоциональных перегрузок.
· Следует рекомендовать пациентам исключить факторы, повышающие риск развития побочных эффектов терапии ГК: не употреблять в пищу сладкие продукты, включая мед и сладкие фрукты, повышающие риск развития стероидного сахарного диабета, также, исключение острой пищи, применение гастропротекторов с целью предотвращения язвенных осложнений (уровень доказательности С)
· Все пациенты нуждаются в активной профилактике и лечении глюкокортикоидного остеопороза. Подбор антиостеопоретической терапии зависит от результатов денситометрического исследования и оценки дополнительных факторов риска остеопороза (менопауза, эндокринные заболевания). В зависимости от исходных данных минеральной плотности костной ткани назначаются препараты кальция в сочетании с витамином Д, или эти же препараты в сочетании с бисфосфанатами.
· У пациентов ПМ/ДМ следует избегать внутримышечных инъекций, проведение которых, затрагивая мышечную ткань, может способствовать как формированию постинъекционных кальцинатов, так быть причиной ложноположительных результатов уровня креатинфосфокиназы (КФК).
Пульс-терапия ГК у взрослых пациентов не является основополагающей при ПМ/ДМ и не служит поводом для применения меньших (не адекватных) доз ГК назначаемых внутрь, как в острый период болезни, так и при ее обострении.
Потенциальные показания к подключению иммуносупрессивной терапии
· Принадлежность больных к клинико-иммунологическим подтипам ПМ/ДМ, особенностью которых является заведомо «плохой ответ» на терапию ГК: АСС c ФА, у пациентов антител к SRP
· Язвенно-некротический васкулит
· Обострение заболевания при снижении дозы ГК
· Стероидрезистентность у больных, ране получавших неадекватно малые дозы ГК
· Неэффективность ГК в течение 3-х месяцев
· Тяжелые побочные эффекты ГК, лимитирующие назначение адекватной дозы ГК (неконтролируемые сахарный диабет или артериальная гипертензия, острая язва желудка, множественные остеопоретические переломы)
Дисфагия
· Дисфагия является фактором риска аспирационной пневмонии, течение и терапия которой осложняется иммуноскомпроментированностью пациентов, связанной с терапией высокими дозами ГК и цитостатиков.
· Рекомендовано проведение пульс-терапии ГК (метипред 1000мг) N 3 в сочетании с пероральным приемом ГК в адекватной дозе.
· Тяжелая дисфагия является потенциальным показанием ВВИГ.
Наличие дисфагии у больных ПМ/ДМ служит поводом для проведения более активного онкопоиска (уровень доказательности Д).
Язвенно-некротический васкулит
Наличие язвенно-некротического васкулита является показанием для проведения пульс-терапии циклофосфамидом в дозе 600-800-1000 мг в месяц в сочетании метилпреднизолоном 500-1000мг.
Кожный синдром при ДМ в сочетании с проксимальной мышечной слабостью отражает активность болезни и, как правило, контролируется ГК в адекватных дозах в острый период болезни.
При резистентном кожном синдроме, сохраняющемся на фоне восстановления мышечной силы, рекомендуется применение антималярийных препаратов (гидроксихлорохин по 200–400 мг/сут), ММФ, топических стероидов.
Наличие резистентного кожного синдрома и/или язвенно-некротического васкулита у больных ПМ/ДМ служит поводом для проведения более активного онкопоиска (уровень доказательности С).
Лихорадка или субфебрилитет встречаются редко, главным образом при АСС с острым началам болезни.
· Контролируется ГК и не требует дополнительной терапии (уровень доказательности В).
При появлении субфебрилитета (или лихорадки) у пациентов на фоне лечения ГК в период клинико-лабораторной положительной динамики – исключение присоединения сопутствующей инфекции. Необходимо учитывать атипизм течения инфекционных осложнений на фоне иммуносупрессивной терапии.
Поражение суставов
· Наличие артрита при ПМ/ДМ может присутствовать в начале болезни. Артриты входят в состав симптомокомплекса АСС, хорошо контролируются ГК и не требуют дополнительного лечения.
· Сгибательные контрактуры, как правило, локтевых, реже коленных суставов, развиваются в острый период ПМ/ДМ и обусловлены воспалительным поражением мышечной ткани, а не непосредственным поражением суставов. Дополнительного медикаментозного лечения не требуется (уровень доказательности С).
Кальциноз мягких тканей
· Кальциноз мягких тканей наиболее часто присутствует (и более агрессивен) при ЮДМ
· Появление множественных кальцинатов, как правило, сопутствует острому течению ПМ/ДМ. Кальцинаты сохраняются на фоне снижения активности болезни, даже при достижении клинико-лабораторной ремиссии и наиболее выражении при ЮДМ.
· При ЮДМ, с целью снижения риска развития кальциноза и его распространенности применяется пульс-терапия ГК в дозе 1-2 мг/кг/сут.
· Хирургическое лечение малоэффективно, поскольку повышает риск присоединения вторичной инфекции и может спровоцировать появление новых кальцинатов.
· В качестве медикаментозной терапии применяютт бисфосфонаты (ксидифон, фосамакс, фосаванс и др.), однако полного контроля над процессом гетеротопического кальцийобразования не достигается.
· Для лечения кальциноза применяется, также динатриевая соль этилендиаминотетрауксусной кислоты (Na2ЭДТА), образующей комплексные соединения с различными катионами, в т.ч.с ионами Са 2+ и способствует выделению их с мочой.
· Имеются данные об эффективном предотвращении прогрессирования кальциноза при применении ВВИГ в течение 2 дней каждый месяц в сочетании с метилпреднизолоном (уровень доказательности С).
Традиционные иммуносупрессивные препараты, применяемые в лечении ПМ/ДМ
· Метотрексат по 7,5–25 мг/нед внутрь или внутривенно (при недостаточной эффективности или плохой переносимости перорального приема препарата, особенно в высоких дозах).
· Азатиоприн по 2–3 мг/кг/сут (100–200 мг/сут)
· Циклоспорин А по 2,5–5.,0 мг/кг/cутки назначают пациентам с резистентными к ГК формами заболевания, в т.ч. при хроническом течении болезни, связанной с неадекватно малой инициальной дозой ГК (уровень доказательности С).
· ММФ. Имеются данные об эффективности ММФ при ИПЛ и резистентном кожном синдроме. Прием начинают с дозы 1000 мг/сут (в 2 приема), постепенно титруя дозу до 2000 мг/сут под контролем показателей общего и биохимического анализов крови (уровень доказательности С).
Общие принципы лечения иммуносупрессивными препаратами:
— титрование дозы: назначение с небольшой дозы и постепенное ее повышение под контролем переносимости.
— контроль переносимости: оценка уровня гемоглобина, числа лейкоцитов, тромбоцитов, азота мочевины, креатинина, активности АСТ, АЛТ. При уменьшении числа лейкоцитов менее 2,5х10 9 /л и/или тромбоцитов – менее 100 х 10 9 /л и повышении концентрации АСТ, АЛТ более чем в 3 раза от верхней границы нормы, лечение необходимо прекратить до устранения симптомов токсичности.
— при присоединении интеркурренотой инфекции, в т.ч. герпетической – временная отмена иммуносупрессивных препаратов до исчезновения ее признаков.
Применение ВВИГ 2 г/кг 1 раз в месяц в течение 3 месяцев является эффективным методом лечения ПМ/ДМ (особенно ЮДМ), резистентного к стандартной терапии. Потенциальным показанием для ВВИГ является тяжелая дисфагия. (уровень доказательности В)
Плазмаферез следует использовать главным образом у больных с тяжёлым, резистентным к другим метода лечения ПМ/ДМ в сочетании с ГК и цитотоксическими препаратами.
Новые направления терапии ПМ/ДМ. Биологические препараты
В настоящее время активно изучается роль и место биологической терапии в терапии ПМ/ДМ.
— Применение в терапии ПМ/ДМ ингибиторов фактора некроза опухоли α TNF-a (инфликсимаба) не принесло желаемых результатов: поскольку он не способен контролировать активность болезни, в том числе ИПЛ, а также, увеличивают риск оппортунистических инфекций [10, 44].
— Имеются данные об успешном применении этанерцепта в качестве стероидсберегающей терапии. (Уровень доказательности Д)
— Применение блокаторов ко-стимуляции Т-лимфоцитов (абатацепта) в сочетании с тиосульфат натрия при ЮДМ с язвенно-некротичнским васкулитом и прогрессирующим кальцинозом оказало положительный эффект в виде нарастания мышечной силы, восстановления целостности кожный покровов, снижения прогрессирования кальциноза, что позволило снизить поддерживающую дозу ГК. (Уровень доказательности Д)
— Особое место среди биологических препаратов, на сегодняшний день, применяемых при ПМ/ДМ, занимает использование анти В-клеточной терапии. Накоплен положительный опыт по применению РТМ у пациентов с тяжелым мышечным поражением и при АСС с СФА, резистентных к ГК и применяемой ранее традиционной цитостатической терапии (уровень доказательности Д)
Практически все авторы описывают высокую эффективность РТМ при ПМ/ДМ. Так, на фоне терапии РТМ (в сочетании с ГК) наблюдается положительная клинико-лабораторная динамика (уменьшение выраженности кожного синдрома, нарастание мышечной силы).
— В случае применения РТМ при АСС с СФА, позитивный эффект наблюдался более, чем у 70% больных в виде увеличения показателей функции внешнего дыхания: увеличения показателей ЖЕЛ и DLCO, а также уменьшения инфильтратов по КТ грудной клетки.
— Максимальный эффект развивался через 12 недель после первой инфузии и коррелировал со снижением CD 20 + В клеток.
Профилактика ГК- остеопороза
Препараты кальция в сочетание с витамином Д3, бисфосфанаты.
Профилактика язвенных осложнений
Гастропротекторы (миозпростол, ранитидин, омепразол).
Профилактика стероидного диабета
Строгое исключение потребления продуктов, содержащих глюкозу, в т.ч., сладких фруктов, соков и йогуртов.
Предосторожности: Исключение контакта с инфекционными больными – во избежание присоединения вторичной инфекции.
Избегание физических перегрузок (в острый период ЛФК противопоказана, только пассивные движения).
Информация
Источники и литература
Информация
Список сокращений:
Методология
Методы, использованные для сбора/селекции доказательств: поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций является глубина публикаций вошедших в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 10 лет.
Методы, использованные для оценки качества и глубины доказательств:
· Консенсус экспертов
· Оценка значимости в соответствии с рейтиноговой схемой
Рейтиноговая схема для оценки силы рекомендаций
| сила | описание |
| А | По меньшей мере, один метаанализ, систематический обзор, или РКИ напрямую примененные к целевой популяции и демонстрирующий устойчивость результатов |
| В | Группа доказательств, включающих результаты исследований, напрямую применимые к целевой популяции и демонстрирующих общую устойчивость результатов |
| С | Хорошо проведенные исследования случай-контроль или когортные исследования со средней вероятностью причинной взаимосвязи |
| D | Небольшие пилотные исследования, описание случаев, мнение экспертов |
Описание метода валидизации рекомендаций
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами по доступности для понимания врачей ревматологов, врачей первичного звена и участковых терапевтов, оценки их важности для повседневной практики.
Комментарии, полученные от экспертов систематизировались и обсуждались председателем и членами рабочей группы, регистрировались изменения каждого пункта рекомендаций. Предварительные рекомендации были представлены для дискуссии на Конференции ФГБУ НИИР РАМН, на совещании Экспертного Совета Ассоциации ревматологов России и выставлены для широкого обсуждения на сайте ФГБУ НИИР РАМН и АРР.
Рабочая группа
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключении, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок сведен к минимуму.
Основные рекомендации
Сила рекомендаций (А-D) приводятся при изложении текста рекомендаций.