Воспалился парапроктит чем лечить
Что такое парапроктит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
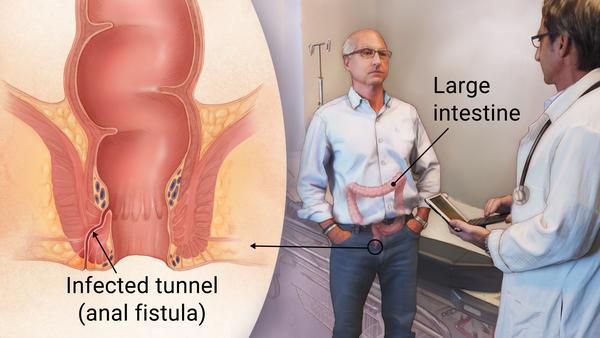
Хронический парапроктит (свищ прямой кишки, анальная фистула) — это длительно существующий воспалительный процесс, представленный свищевым ходом, идущим в параректальной клетчатке, открывающимся в просвет прямой кишки наружным свищевым отверстием (чаще всего представлено анальной криптой) и внутренним свищевым отверстием (на кожных покровах промежности, перианальной области, на ягодицах или во влагалище у женщин). [1] [8]
Возможных причин заболевания несколько. Чаще всего (в 95% случаев) — это проявление ранее перенесённого острого парапроктита с формированием свищевого хода. Реже встречаются свищи другой этиологии: послеоперационные, посттравматические.
Симптомы хронического парапроктита
Пациенты чаще всего жалуются на:
Повышение температуры тела, выраженные боли в анальном канале свидетельствуют об остром воспалении в параректальной клетчатке — сигал неблагополучия, требующий консультации специалиста — врача колопроктолога.
Патогенез хронического парапроктита
Чаще всего патогенетическая картина формирования хронического парапроктита состоит из двух этапов.
На первом этапе в результате попадания микрофлоры (стафилококка, грамотрицательных и грамположительных палочек) через воспалённую или травмированную анальную крипту в параректальной клетчатке возникает острый парапроктит. Реже инфицирование происходит из-за специфических возбудителей туберкулеза, сифилиса, актиномикоза.
Во время воспалительного процесса в анальной железе происходит перекрытие её протока, а также образование в межсфинктерном пространстве абсцесса, прорывающегося в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путём.
На развитие парапроктита может влиять травмирование слизистой оболочки прямой кишки инородными телами, которые содержатся в кале, а также геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
На втором этапе формируется свищевой ход. Иммунная система пациента пытается ограничить очаг воспаления, стенки гнойника уплотняются за счёт фиброцитов, создавая барьер для распространения инфекции по параректальной клетчатке. При «полном» свище в анальной крипте формируется внутреннее свищевое отверстие, на кожных покровах перианальной области — наружное свищевое отверстие. При неполном свище имеется только одно отверстие. Через него удаляются гнойные выделения.
Парапроктит также может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Классификация и стадии развития хронического парапроктита
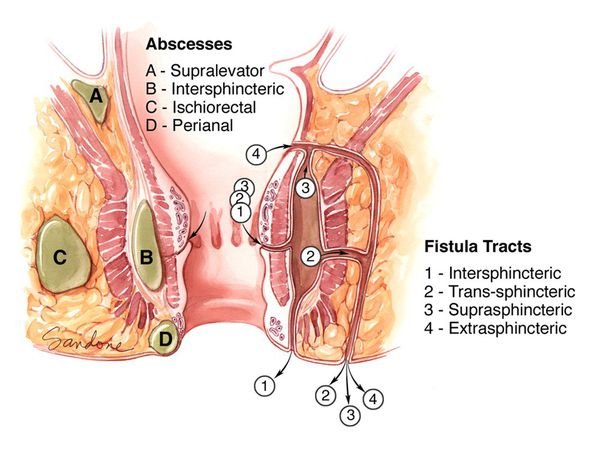
В настоящее время в мире специалистами используется множество различных классификаций параректальных свищей. Зарубежными проктологами чаще всего применяется классификация, предложенная Парксом, Хардкастлом и Гордоном (Parks A.G., Stitz R.W.) в 1978 году. В ней выделяются межсфинктерные (45%), транссфинктерные (30%), супрасфинктерные (5%) и экстрасфинктерные (2%) параректальные свищи.
В России используется классификация, отражающая расположение свищевого хода к волокнам сфинктера:
Также все параректальные свищи подразделяются на полные (имеется внутреннее и наружнее свищевое отверстие) и неполные (есть внутреннее свищевое отверстие, но нет наружного). [3] [7]
Течение заболевания чаще всего волнообразное. При закупорке свищевого отверстия гнойно-некротическими массами или грануляционной тканью возникает обострение, могут формироваться новые ходы, затёки.
Разобраться во всех тонкостях, стадия развития заболевания и выбрать оптимальную тактику лечения может только специалист — колопроктолог.
Осложнения хронического парапроктита
Само по себе наличие в организме хронического воспалительного процесса, свищевого хода, особенно с инфильтратами и гнойными затёками, выделения гноя через свищевые отверстия, приводит к значительному ухудшению не только качества жизни, но и общего состояния пациента, проявляющегося снижением работоспособности, общей слабостью, подъёмами температуры тела, ознобами, наблюдается астенизация (истощение организма), страдает психика.
Диагностика хронического парапроктита
В большинстве случаев пациенты, сами обращаясь к врачу, указывают на характерные жалобы: наличие гнойных выделений, сукровицы из наружного свищевого отверстия или из заднего прохода, подъёмы температуры тела, боли в области промежности, гиперемию (переполнение кровью) кожных покровов. Также указывают, что из-за постоянных выделений вынуждены носить прокладки, делать частые обмывания. Выделения вызывают раздражение кожных покровов, зуд. Характерен и анамнез заболевания: хроническое течение, периоды обострений и ремиссий, наличие ранее острого парапроктита (вскрывшегося самостоятельно или прооперированного).
При наружном осмотре специалист обращает внимание на общее состояние пациента (похудание, бледность, повышенная лабильность). Также может увидеть на кожных покровах промежности свищевое отверстие с выделением из него гноя (при полном свище); при неполном свище гной может выделяться из анального канала. Данные о количестве, характере и частоте выделений могут помочь дифференцировать хронический парапроктит с другими заболеваниями (актиномикоз, болезнь Крона, тератоидные образования), предположить существование дополнительных полостей, затёков, свищевых ходов. Также оценивается состояние тонуса сфинктера анального канала, функционирование кишечника (запоры, поносы, кровотечения, изменения формы и характера каловых масс).
Самым первым и важным методом исследования по настоящее время остается пальцевое ректальное исследование. Пальпаторно определяется расположение воспалительного инфильтрата, внутреннего свищевого отверстия, его размеры, степень рубцовых изменений стенки прямой кишки, анального канала и параректальной клетчатки. С помощью этого метода исследования можно оценить тонус сфинктера анального канала в покое и при волевом усилии, выявить сопутствующие заболевания анального канала и прямой кишки.
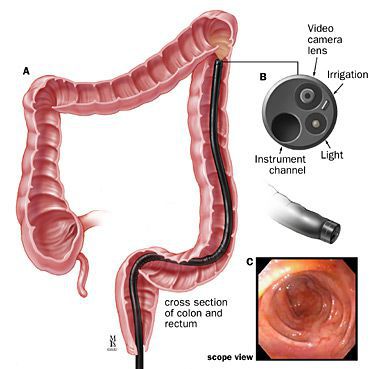
С использованием пуговчатого зонда специалист может уточнить направление, ветвление и глубину залегания в волокнах сфинктера свищевого хода, а также выявить гнойные полости и наличие внутреннего свищевого отверстия. В дополнение может проводиться проба с красителем для лучшей визуализации поражённой анальной крипты, определения сложности свища и внутреннего свищевого отверстия. Далее выполняют аноскопию или ректороманоскопию для визуального осмотра под освещением состояния слизистой оболочки прямой кишки, анального канала.
При сложных свищах дополнительно применяются такие специализированные методы диагностики как:
Лечение хронического парапроктита
Любой специалист-колопроктолог при вопросе пациента о тактике лечения хронического парапроктита скажет: «Единственным радикальным методом лечения свищей прямой кишки является хирургический метод». И есть только одно «НО», одно противопоказание к радикальной операции — тяжёлые жизнеугрожающие заболевания различных органов и систем в стадии декомпенсации (неспособность организма к самоизлечению). Если врачам удаётся добиться компенсации, то операцию можно и нужно выполнять.
В современной медицине парапроктит лечат проктологи, которые работают в хирургических стационарах и амбулаториях. Большинство «простых» свищей можно вылечить под местным обезболиванием, не укладывая пациента в больницу — это общемировая практика, но для «сложных» свищей требуется госпитализация и сложная, иногда пластическая, операция под наркозом. Эти операции выполняют опытные проктологи, так как существует вероятность рецидива (повтора) заболевания, иногда частичного недержания кала или газов, возможно сужение анального канала.
Наиболее широко используются следующие виды операций при параректальных свищах: рассечение свища в просвет кишки, иссечение свища в просвет прямой кишки (операция Габриэля), иссечение свища в просвет прямой кишки со вскрытием и дренированием затёков, проведением лигатуры (перевязки с помощью нитей).
К современным высокотехнологичным инновационным оперативным вмешательствам «сложных» параректальных свищей относят:
1. Иссечение свища в просвет прямой кишки с перемещением слизистой оболочки, или слизисто-мышечного лоскута дистального отдела прямой кишки для ликвидации внутреннего свищевого отверстия — методика относится к сфинктеросохраняющим операциям и предусматривает на первом этапе иссечение свищевого хода от наружного до внутреннего свищевого отверстия, на втором — выделение из «здоровых» тканей «заплаты» для закрытия внутреннего свищевого отверстия и подшивания её к коже. Эффективность — 44-87%.
2. Очень популярной в последнее время стал метод лечения LIFT — перевязка и пересечение части свищевого хода в межсфинктерном пространстве. Она также является сфинктеросохраняющей и по данным исследований эффективность составляет 57-94%.
3. Иссечение свища с проведением лигатуры — малоинвазивный, сфинктеросохраняющий метод. Имеет 2 разновидности:
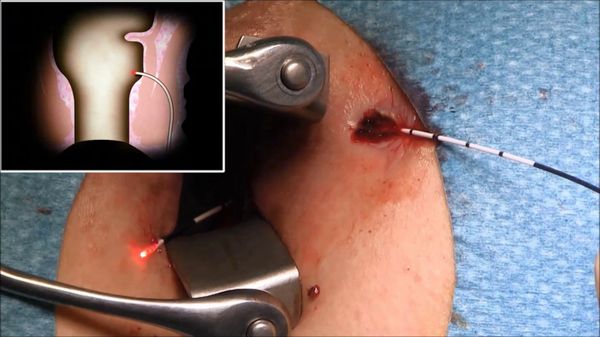
4. Лазерные технологии лечения параректальных свищей (Filac технологии). Проктологи всего мира ведут поиски безоперационных методов лечения парапроктита, и при лечении некоторых форм свищей достигнуты уже серьёзные успехи. Так, при свищах, имеющих прямой ход, можно использовать лазерную технологию. После бужирования (расширения просвета) в свищ проводится лазерный световод, и пучок лазерной энергии сжигает свищ изнутри. Иногда такая процедура требует повторного проведения. Гарантий на полное выздоровление чуть меньше, однако нет необходимости отказываться от работы, отсутствуют боли и раны, ни в одном случае не зарегистрировано нарушения функции держания сфинктера. Эффективность — до 71,4% наблюдений.
5. Лечение свища с введением в свищевой ход фибринового клея — методика заключается в предварительной «чистке» или максимальном удалении гнойно-некротических тканей с помощью специальной щёточки или ложечки Фолькмана, с последующим введением в свищевой ход фибринового клея. Преимущества метода: хотя процент эффективности метода невысокий (от 10% до 67%), но простая техника вмешательства, малая инвазивность, отсутствие повреждения мышечных структур, возможность повторения процедуры, можно рекомендовать данный метод в качестве первичной процедуры.
6. Лечение свища с использованием герметизирующих тампонов. Первый этап такой же — «чистка» свищевого хода. Вторым этапом в свищевой ход вводят специальный герметизирующий тампон с целью закупорки внутреннего свищевого отверстия и облитерации свища. Эффективность — от 50% до 83% наблюдений. Преимущества те же, что и у метода с использованием фибринового клея. [1] [2] [3] [4] [5] [6] [7] [8] [9] [10] [11] [12]
Прогноз. Профилактика
Вовремя начатое, специализированное лечение «простых» (подкожно-подслизистых, не высоких транссфинктерных, «одноходовых») свищей приводит к хорошим результатам: безрецидивному течению без осложнений. При рецидивных свищах, длительно существующем воспалении, свищах «высоких» уровней шансы на быстрое и успешное излечение уменьшаются. Методик и технологий лечения хронического парапроктита довольно много. Только специалист-проктолог поможет определиться с оптимальным методом лечения в зависимости от тяжести и стадии процесса.
Лечение парапроктита
Парапроктит возникает независимо от возраста, но чаще у мужчин, поскольку они много курят и частенько выпивают. Однако в последнее время все больше заболевает женщин и девушек: сказывается стремление носить облегающие брюки, особенно джинсы из плотной, грубой ткани, а также нижнее белье, которое, врезаясь в промежность, травмирует кожу. В такие потертости попадает инфекция, в том числе и вирусная. При переохлаждении — это когда девочки в морозы щеголяют в коротеньких юбочках и тонких колготках — появляется герпес, он тоже провоцирует парапроктит. Пожилые люди обычно страдают хроническим парапроктитом в том случае, если перенесли острую форму заболевания в молодые годы.
Как возникает парапроктит
Как возникает болезнь? В нижнем отделе прямой кишки (в заднем проходе) имеются слизистые желёзки, которые своим секретом смачивают поверхность кишки, облегчая выход кала, если он пересушен. При запорах слизистая повреждается, образуются ссадины, трещины, в которые и попадает инфекция. Замечу, в одном грамме кала содержатся миллионы единиц разной флоры. Вот и начинаются всякие неприятности.
То же происходит, когда стул жидкий — кислая масса вызывает разрыхление этой зоны, также с возможным инфицированием. Да и при нормальном стуле не исключено подобное — вроде бы и жалоб особых нет, но организм ослаблен, а тут человек взял да и съел острый соус, горчицу, хрен. Слизистая мгновенно раздражается, возникают ее ожоги. Далее болезнь развивается по известному сценарию: инфекция вместе с воспалительными проявлениями распространяется на параректальную клетчатку — соединительную ткань, окружающую прямую кишку.
Парапроктит начинается с зуда, незначительного дискомфорта в области анального отверстия, потом болезнь набирает обороты, образуются гнойные затеки, которые могут переходить в различные свищевые формы, прорываться наружу, на поверхность кожи. Если прорыва нет, гнойная масса выходит вместе со слизью, другими неприятными гнилостными выделениями через задний проход. Острый парапроктит развивается внезапно: повышается температура, появляются резкие боли в области прямой кишки, не дающие покоя, и после бессонной ночи человек обращается к врачу. Правда, есть стертые формы болезни — пациент как бы и не жалуется на сильную боль, но воспалительный инфильтрат прощупывается. В таком случае, чтобы поставить точный диагноз, надо сделать УЗИ, компьютерную томографию или провести магнитно-ядерно-резонансное исследование. Одного анализа крови недостаточно, поскольку картина может быть нормальной, хотя порой и наблюдается лейкоцитоз.
При хронической форме парапроктита свищи долго не заживают. И тогда у пациента берут мазки для выяснения причины этого затяжного процесса, поскольку свищевую форму хронического парапроктита могут давать туберкулез, сифилис, рак, болезнь Крона, другие заболевания. Но чаще сказывается банальная свищевая форма — с выделением кишечной палочки и гноя.
Лечения парапроктита
Самое распространенное средство лечения парапроктита — ихтиоловая мазь и свечи. Они уменьшают напряжение ткани, снимаютболь, помогают больным адаптироваться к своему состоянию некоторые даже отказываются от операции.
Но бывает, свищ остается, правда, без явных гнойных выделений. Лечение продолжается в домашних условиях. Рекомендуются сидячие ванночки: по 1 ст. ложке морской соли и питьевой соды на 5 л теплой воды. Продолжительность ванны — 10 минут. Такие процедуры помогают отхождению гноя, хорошо очищают свищ. После ванночки вводятся свечи или мазьультрапрокт. Можно делать микроклизмы из мумиё: 1 таблетку растворить в 0,5 стакана горячей воды, вводить в теплом виде.
Расскажу об одном удивительном случае излечения, в котором помогла… ярмарка меда, устроенная мэром Москвы Юрием Лужковым в Манеже. Пациент ходил к нам на процедуры целый месяц, и безрезультатно: гноя нет, а свищ остается. Тут мы как раз получили информацию с этой ярмарки о целебных свойствах донникового меда. Стали делать пациенту микроклизмы-1 ст. ложка меда на 0,5 стакана воды. И все зажило через два дня. Просто чудо!
Должен заметить, такие клизмы — и с медом, и с масляным раствором прополиса — очень эффективны. Кишка от удовольствия даже хлюпать начинает: так ей нравится теплое, сладенькое! Микроклизмы (1 ст. ложка на 0,4-0,5 стакана воды) делают на ночь, а утром после стула вводятся свечи ультрапрокт.
Иногда приходится долго ждать, пока гнойник прорвется. Тогда мы рекомендуем применять ту же ихтиоловую мазь, лепешечки из печеного лука, картофеля, моркови. Они помогают прорыву свища и отходу гноя. Какая лепешечка лучше, пациент выбирает сам, как говорится, «методом тыка» — что эффективнее действует, из того и «стряпает».
Когда исчерпаны все методы консервативного лечения, но болезнь не проходит, направляем больного на операцию, конечно, если нет противопоказаний. Она называется операцией Габриэля — по имени хирурга, который впервые ее провел: в задний проход вставляется зеркальце, иссекаются слизистая желёзка и свищ. Лечение — очень радикальное. Правда, после него появляются рубцы, да и при твердом кале отсутствие слизи вызывает определенные неудобства. Поэтому стараемся как можно меньше травмировать эту зону и по возможности оперировать в крайних случаях. Лучше применять народные средства, наблюдаясь в течение года в поликлинике. Еслисвищзажил, можно на десятилетия забыть об операции.
Профилактика парапроктита
Однако частые рецидивы свища — большой фактор риска по онкологии. Поэтому пациент должен проходить ежегодную диспансеризацию или осмотр хирурга. Как правило, такая профилактика себя оправдывает. В этот период не следует забывать о поддерживающей терапии: делать ванночки, примочки, прокладки, микроклизмы, соблюдать диету, особенно тем, кто страдает запорами и геморроем.
Вот несколько рекомендаций.
Эффективны в лечении прямой кишки барсучий и медвежий жир. Турундочки или тампоны следует пропитать жиром и ввести в задний проход на ночь. При эрозивном состоянии слизистой оболочки анального канала можно делать тонкие палочки из свежего картофеля, богатого крахмалом. Он хорошо обволакивает, снимает раздражение, заживляет эрозии и трещины анального отдела прямой кишки. Палочки вставляются на ночь.
Теперь — о слизистых желёзках и слизи. Убежден, что удаление любого органа, в том числе и слизистых желёзок, — это вмешательство в природу: в организме нет ничего лишнего. Однако, если желёзки постоянно воспаляются, их иссечение — необходимая и вынужденная мера.
Порой больные жалуются на обильное выделение слизи. Однако таким образом могут проявляться не только воспалительные процессы слизистых желёзок, но и сопутствующие заболевания. Например, разрастания слизистой в кишке по типу ворсинчатой опухоли, которая дает до одного литра слизи в день, выделяемой через прямую кишку. И хотя опухоль доброкачественная, организм, по сути, начинает гнить.
Ворсинчатая опухоль может возникнуть в прямой кишке и в вышележащих отделах кишечника. В литературе описан случай, когда ею была целиком поражена толстая кишка. Поэтому обильное отделение слизи обязательно должно насторожить. Зачастую же больных пугает в основном выделение крови.
Чрезмерная слизь, когда она, как мы говорим, отходит «ведрами», причем с кровью, может быть и при язвенном колите, вызванном чаще всего стрессами и другими причинами. Больные язвенным колитом должны наблюдаться у гастроэнтеролога не менее 10 лет: может развиться колоректальный рак.
Завершая разговор, скажу, что специальность врача-проктолога сейчас, увы, набирает мощь и силу, поскольку многие наши заболевания зависят от состояния медицины и общества, отношения человека к своему здоровью. Конечно, нам далеко до Японии, где додумались, к примеру, ставить на унитазы специальные датчики, которые определяют наличие крови или слизи в смываемых испражнениях. Сидит диспетчер в каком-нибудь японском жэке и видит на приборах: в такой-то квартире у кого-то из ее жильцов нелады с кишечником. Приходит, говорит: у вас кто-то болен. И медики начинают проверять всю семью.
Унас же многие стесняются своевременно обратиться к врачу — тянут, пока не прижмет как следует. А чего стыдиться? Если появились небольшой зуд, слизистые выделения, надо идти в поликлинику. В крайнем случае хотя бы рассказать о неприятных ощущениях своим близким — так проще побороть ложный стыд и начать лечение. Пара-проктит и его последствия — свищи — вполне излечимы, когда время не потеряно в сомнениях и муках.
Сидячая работа и малоподвижный образ жизни – настоящий бич человечества, последствием которого становится нарушение кровообращения в сосудах малого таза и гнойные воспалительные болезни прямой кишки. Все это способствует возникновению благоприятных условий для развития инфекционного процесса, один из видов которого – острый подкожный парапроктит.
Гнойное воспаление подкожно-жировой клетчатки возникает вследствие проникновения болезнетворных микроорганизмов в ткани перианальной области. Клетки иммунной системы начинают атаковать бактерии, и, если им не удается их нейтрализовать, патогенная микрофлора стремительно размножается, что в результате приводит к гнойному расплавлению тканей и парапроктиту.
Инфекционные агенты могут проникнуть в подкожный слой несколькими путями. Наиболее распространенные из них:
В Юсуповской больнице применяются наиболее современные методы лечения данной патологии, которые помогают быстро избавиться от неприятных симптомов. Если не лечить заболевание своевременно, оно может осложниться, перейти в хроническую форму и рецидивировать в будущем. В Юсуповской больнице вас осмотрит высококвалифицированный врач-колопроктолог. Доктор назначит исследования, которые помогут оценить степень тяжести заболевания и отличить его от других патологий.
Мы применяем разные виды лечения острого подкожного парапроктита. Для каждого пациента подбирается оптимальный. Наши опытные врачи проводят вмешательство быстро, без боли. Благодаря короткому периоду реабилитации, пациент может в кратчайшие сроки вернуться домой и заниматься привычными делами.
Симптомы и виды острого подкожного парапроктита
Для подкожного парапроктита характерна типичная симптоматика классического поверхностного воспаления. Заболевание всегда начинается остро, с появления ощущения плотной припухлости, которая с течением времени имеет тенденцию к увеличению и появлении сильной боли в промежности.
Боль при парапроктите интенсивная, постоянная, сначала ноющая, а затем, со второго-третьего дня пульсирующая, её сила увеличивается, особенно при дефекации. Это заставляет человека сдерживать акт испражнения и приводит к возникновению запора.
Если пациент вовремя не обратился за медицинской помощью, и болезнь достигла этой фазы развития, это означает, что воспаление стало гнойным, а область уплотнения значительно увеличилась. Кожа над областью воспаления становится натянутой, горячей, красно-цианотичного цвета.
Примерно через сутки уплотнение размягчается, поэтому при надавливании кожа может прорваться, тогда гнойное содержимое вытекает наружу и остается дефект кожи – рана, которая продолжает сочится сукровицей и гноем. Вместе с эти уменьшаются болевые ощущения и воспалительные реакции.
Местные симптомы парапроктита всегда сопровождаются общими проявлениями. У пациентов повышается температура тела до субфебрильных и даже фебрильных цифр, они могут жаловаться на общую слабость, разбитость, недомогание. При этом снижен аппетит, может присутствовать тошнота и даже рвота. Из-за недостатка жидкости возникает сухость во рту. Эти симптомы значительно уменьшаются в случае самопроизвольного вскрытия гнойника и излития гнойного содержимого.
Выделяют несколько различных видов парапроктита. По кодам МКБ их классифицируют для удобства формулировки диагноза и во избежание путаницы между врачами всего мира. В первую очередь, применяется деление по локализации. В зависимости от расположения воспалившейся крипты внутри прямой кишки, парапроктит бывает:
Ход распространения гноя по отношению к анальному сфинктеру может быть различным, поэтому выделяют следующие виды:
Вероятность возникновения парапроктита возрастает в разы при наличии некоторых сопутствующих заболеваний:
Диагностика острого подкожного парапроктита
Диагностика острого подкожного парапроктита начинается с беседы с врачом. Часто пациенты обращаются к хирургу общего профиля или проктологу. Специалист подробно выясняет жалобы больного, уточняет их характер и время возникновения. Дополнительно расспрашивает о сопутствующих заболеваниях и их лечении, постоянном приеме каких-либо препаратов.
Особенное внимание во время расспроса уделяется патологиям желудочно-кишечного тракта: болезни Крона, неспецифическому язвенному колиту, наличию геморроидальных узлов и трещин анального отверстия, возникновению желудочных кровотечений или появлению крови в процессе или после акта дефекации. Врачу важно знать о вероятной возможности возникновения аллергических реакций на лекарственные средства.
Далее проводят осмотр места болезни. По его результатам выявляют характерные симптомы парапроктита в виде большой гиперемированной припухлости, нередко с белой гнойной точкой. Эта область окружена плотным горячим инфильтратом отечных тканей. В ходе осмотра врач дополнительно отмечает для себя наличие или отсутствие трещин и геморроя.
Пальпация при парапроктите состоит из пальцевого исследования полости прямой кишки. Врач определяет наличие плотного, крайне болезненного и отечного гнойника.
Иногда при распространенном гнойном воспалительном процессе используют специальный метод исследования, такой как фистулография. Это рентгенологическое обследование, с помощью которого уточняют локализацию, размеры воспалительного очага, ход распространения гноя, используя рентгеноконтрасные вещества.
В особо тяжелых случаях выполняют ультразвуковую диагностику. Она тоже дает информацию о форме, границах, наличии карманов и затеков и их точном расположении.
Параллельно проводят клинический анализ крови. При подкожном парапроктите повышена скорость оседания эритроцитов и количество лейкоцитов, причем в большей степени нейтрофильной их фракции.
Специалисты Юсуповской больницы используют современные методы диагностики парапроктита. Особенностью подхода является полное отсутствие дискомфорта благодаря применению обезболивающих препаратов.
Мы используем профессиональное, надежное оборудование, индивидуально изучаем историю болезни каждого пациента.
Осложнения при подкожном парапроктите
Осложнения при подкожном парапроктите чаще возникают при несвоевременном обнаружении и лечении гнойного процесса. Перечень проблем, которые могут возникнуть вследствие парапроктита, внушителен. Наиболее распространенные из них:
Прогноз при подкожном парапроктите
Прогноз в отношении жизни при парапроктите благоприятный, особенно при подкожной поверхностной форме и отсутствии тяжелых септических осложнений. Трудоспособность не страдает в случае правильной лечебной тактики и полноценной реабилитации, которая продолжается примерно три недели.
Если случился подкожный парапроктит, лечение в домашних условиях, после хирургического вмешательства, состоит в соблюдении правил гигиены и приеме назначенных медикаментов. Рекомендуется регулярно обмывать послеоперационную область проточной водой с мягкими очищающими средствами, особенно после акта дефекации. Категорически противопоказано греть пораженную область.
Важно скорректировать питание: употреблять больше свежих овощей и фруктов, цельнозерновых каш и хлеба из муки крупного помола. Эти продукты обогащены клетчаткой, которая способствует регулярному и полному опорожнению кишечника.
Врачи рекомендуют проводить иммуннокоррекцию, принимать комплексы витаминов и минералов, заниматься закаливанием и вести активный образ жизни. Нужно много двигаться для предотвращения застоя крови в малом тазу, несколько раз в неделю посещать бассейн, тренажерный зал, занятия аэробикой, фитнесом и совершать обычные пешие прогулки на свежем воздухе.
Парапроктит – относительно нетяжелое заболевание, если его вовремя выявить и начать полноценное лечение. В случае уже возникших осложнений нужно безотлагательно обращаться за медицинской помощью, так как существует угроза распространения гнойного процесса на соседние органы и возникновения сепсиса.
Для грамотного специалиста терапия подкожного парапроктита не составляет особой сложности, и эта болезнь излечивается быстро в амбулаторных или стационарных условиях. Поэтому не стоит затягивать с визитом к врачу при возникновении такой деликатной проблемы, как парапроктит.
Лечение подкожного парапроктита
В первую очередь, стоит сказать, что парапроктит не поддается домашнему лечению. Это серьезное заболевание, которое требует консультации профессионала, тщательного обследования и специализированного лечения.
Лечение парапроктита без операции не проводится, консервативная терапия используется в качестве дополнительного метода. Операции проводят в условиях местной, либо общей анестезии, используют проводниковые методы, например спинномозговую или эпидуральную анестезию.
Выбор метода зависит от площади вовлеченных тканей в воспалительный процесс и общего состояния пациента. Хирурги-проктологи используют два наиболее распространенных метода оперативного вмешательства при парапроктите:
Медикаментозное лечение подкожного парапроктита состоит в применении мощных антибактериальных средств и даже комбинации из двух антибиотиков и противопротозойных препаратов. В последние годы антибактериальные препараты подбирают с учетом чувствительности флоры, которую устанавливают в ходе бактериологического исследования. Лекарства назначают для парентерального введения в виде растворов для инъекций и капельниц. Вводят обезболивающие лекарства, проводится мощная дезинтоксикационная терапия кристаллоидными растворами. Все эти мероприятия помогают предотвратить возникновение осложнений и рецидив парапроктита.
В многопрофильной Юсуповской больнице применяются щадящие методики хирургического вмешательства. Это значительно сокращает послеоперационный период, уменьшает болевой синдром и, самое главное, значимо снижает риск повторного возникновения заболевания и формирования так называемых лигатурных свищей. Записаться за консультацию к проктологу Юсуповской больницы можно по телефону круглосуточной горячей линии.