Воспаление заусенец чем лечить
Воспаление пальцев руки, или панариций
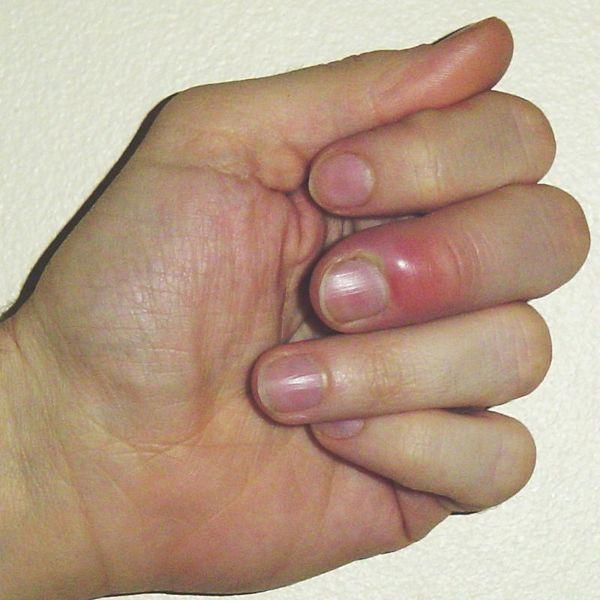
Воспаление пальцев на руках в медицине называется панарицием. Обычно заболевание проявляется как гнойный нарыв на пальцах рук или ног, как правило, абсцесс локализуется около ногтевой пластины. Пораженное место отекает, краснеет, внутри начинает формироваться воспалительный процесс.
Чаще всего патология развивается посредством занесения заражения в ранку через трещины и микротравмы кожного покрова. Как правило, это травмы, порезы, ушибы, занозы. Иногда причиной развития гнойного нарыва являются банальные заусенцы, оторванные до крови. Если вовремя не заняться лечением, обычный гнойничок может превратиться в серьезную рану.
Виды панариция по месту локализации
В зависимости от расположения нагноения медики разделяют панариций на несколько категорий:
Симптомы
Симптомы могут разниться в связи с тем, насколько глубоко инфекция проникла в ткани. Заболевание начинается с нескольких стадий. В начале происходит инфицирование тканей, с заносом микробной инфекции.
На этой стадии панариций протекает иногда незаметно, не причиняя никаких болей. Через несколько дней пораженное место краснеет, набухает, становиться горячим на ощупь. Появляются характерные боли, сопровождающие нарывание ранки. На последней стадии формируется гнойный фурункул, поражаются суставы фаланги. Затяжные формы панариция лечатся хирургически.
Некоторые характерные симптомы:
Способы лечения панариция
На первых порах лучше всего прибегнуть к консервативным методам лечения, так как они могут достаточно быстро остановить проникновение гноя в глубокие слои пальца. Методы лечения должны быть оговорены с врачом-хирургом.
На поздних стадиях панариций лечат антибактериальными препаратами, которые подавляют гнойный процесс. В некоторых ситуациях приходиться прибегать к хирургическому вскрытию раны. Образование стойкого абсцесса требует немедленного обращения к врачу, в таком случае не стоит заниматься самолечением, это может быть опасно.
Почему на коже рук появляются заусенцы, и что с этим делать?
Прежде чем вносить коррективы в привычный уход за кожей рук и ногтями, необходимо понять, что может спровоцировать данную проблему. Причины возникновения заусенцев могут быть внешними и внутренними. Разберемся подробнее.
К ним относятся: длительный и частый контакт с водой или регулярное использование агрессивных моющих средств. Вот почему бытовые обязанности по дому лучше выполнять в хозяйственных перчатках.
Рекомендуется также использовать качественные инструменты в уходе за ногтями и кутикулой, отказаться от обрезного маникюра, выполненного на скорую руку. Ни в коем случае нельзя обрезать или отодвигать нежную кутикулу, предварительно не обработав ее специальным смягчающим средством. Причиной появления заусенцев может стать и недостаточный или нерегулярный уход за кожей рук.
Чаще всего заусенцы появляются на сухой коже, которая нуждается в регулярном увлажнении и питании. Наносите питательный крем не только по вечерам, но и днем: при возможности после каждого контакта с водой.
К появлению заусенцев прежде всего приводит снижение эластичности кожного покрова вокруг ногтевой пластины. Как только организм человека испытывает дефицит витаминов, кожа теряет упругость, становится сухой, начинает шелушиться, появляются трещины.
Что делать, если заусенец начал нарывать?

Причины нарыва заусенцев
Чаще всего нагноение происходит из-за отрыва заусенца, нагноения пальца. Что стоит предпринимать в такой ситуации? Нужно заняться лечением руки. Чтобы не пускать все на самотек нужно бороться с этой проблемой цивилизованными способами. Нельзя отрывать и отгрызать заусенцы, даже если очень хочется. В таком случае заусенец будет больше и может образоваться ранка, в которую может попасть инфекция. Довольно часто случаются случаи, когда женщина оторвала заусенец, палец опух, и начались проблемы. Но даже если вы не пытались удалить заусенец он может нарывать. Такое случается при сниженном иммунитете. Если организм ослаблен, то попадание в него даже маленьких микробов может нанести серьезный вред.
Еще одна причина – это контакт с грязью. Даже если заусенец небольшой, он может легко воспалиться в при контакте с грязью и химией.
Что делать, если оторвался заусенец и болит палец?
Первым делом стоит убедиться в том, что нет гноя. Если он отсутствует, стоит предпринять следующие меры:
1. Распарить палец в теплой ванночке. В ванночку стоит добавить антисептик, это может быть соль с водой. Подходит масло чайного дерева, сок лимона и марганцовка.
2. Торчащие частички кожи нужно аккуратно удалить.
3. Затем нужно обработать палец антисептиком. Можно использовать перекись, спирт и хлоргексидин.
4. Палец стоит аккуратно завязать, чтобы не было контакта с воздухом и бактериями.
Для решения проблемы также можно использовать народные средства. К примеру алоэ, листочек нужно оторвать и растереть в кашицу. После этого ее налаживают на палец и завязывают.
Что делать если заусенец начал нарывать?
При вырывании заусенца он может основательно нарывать. Также потребуется выполнить антисептическую ванночку. Во время ее выполнения стоит удалить из раны гной. Чтобы не занести инфекцию стоит добавить в ванночку антимикробное средство.
Выдавливать гной можно только в том случае если открыт наружу выход. Если нет, то выполнять такие манипуляции нельзя.
После удаления гноя стоит провести антисептические меры, и завязать палец. На следующий день нужно нанести зеленку и йод.
В случае отрыва заусенца с нарыванием пальца и невозможностью выхода гноя потребуется воспользоваться ихтиоловой мазью, димексидом или мазью Вишневского.Эти средства способствуют созреванию нарыва и выходу гноя наружу.
Но что делать в том случае если домашние средства не помогают?
В таком случае не нужно тянуть, и стоит незамедлительно обратиться к врачу. Он пропишет специальные препараты, которые точно помогут.
Профилактика образования заусенцев
Чтобы не появлялись заусенцы, вся грязная работа должна выполняться в перчатках. Руки не должны длительное время находиться в воде. Это приводит к пересушиванию кожи и ее повреждению.
Руки стоит регулярно увлажнять кремами и прочими средствами. Стоит выполнять расслабляющие ванночки.
Если же заусенцы появились, что же нужно сделать, чтобы они не начали нарывать? Не стоит упускать время. Сразу же нужно провести дезинфекцию и удаление.
В нашем интернет-магазине «Укрсалон» представлен широкий выбор оборудования для маникюра и педикюра по доступным ценам и отличного качества!
Воспаление заусенец чем лечить
Сам процесс протекает на ладонях, но из-за толщины кожи жидкость проникает через лимфатические отверстия к участкам, окружающим ногтевую пластину. Часто паронихия провоцирует возникновения околоногтевого панацирия – острого гнойного воспаления тканей пальца.
Характер течения этого заболевания может быть:
Причины возникновения заболевания
Руки и ногти – зона повышенного риска травматизма. Кожа, окружающая ногтевую пластинку, довольно тонкая, поэтому повредить ее легко. Воспалительный процесс, развивающийся в тканях, – результат травмирования. Женщины страдают паронихией гораздо чаще мужчин, и основная причина этого – маникюр, сделанный инструментами, не подвергшимися стерилизации. В мягкие ткани проникают такие возбудители инфекции как стафилококки, стрептококки, грибки.
Факторы, способные привести к воспалению:
Классификация паронихии и основные симптомы
Характерные формы
Диагностика
По поводу этого инфекционного заболевания следует обращаться к подологам, хирургам либо травматологам. Если же пациент страдает экземой или псориазом, дополнительно нужно проконсультироваться у дерматолога. В некоторых случаях требуется помощь инфекциониста или миколога.
Врач собирает анамнез, проводит первичный осмотр, пальпацию, уточняет симптомы.
Симптомы
Обычно признаки паронихии выражены достаточно ярко, что позволяет поставить диагноз быстро и точно. Они выражаются в следующем:
Врач устанавливает наличие заболевания и определяет причину патологии: она может быть связана с профессиональной деятельностью либо с воздействием патогенных микроорганизмов. Во втором случае назначается микробиологическое исследование, чтобы определить, каким именно возбудителем спровоцировано заболевание.
Для подтверждения процесса воспаления пациент сдает общий анализ крови и мочи.
По виду возбудителя паронихия подразделяется на:
«Лидерами» являются бактериальная и грибковая формы паронихии.
Способы лечения
Начальная стадия заболевания поддается консервативному излечению. Если возникли небольшое покраснение и слабый отек, можно обойтись домашними методами. Если же заметен гнойный процесс, потребуется неотложная помощь специалиста – подолога, хирурга, дерматолога. При любом воспалении, сопровождающимся скоплением гноя, необходимо хирургическое вмешательство.
В процессе лечения нужно помнить о следующих правилах:
Лечение гнойной формы
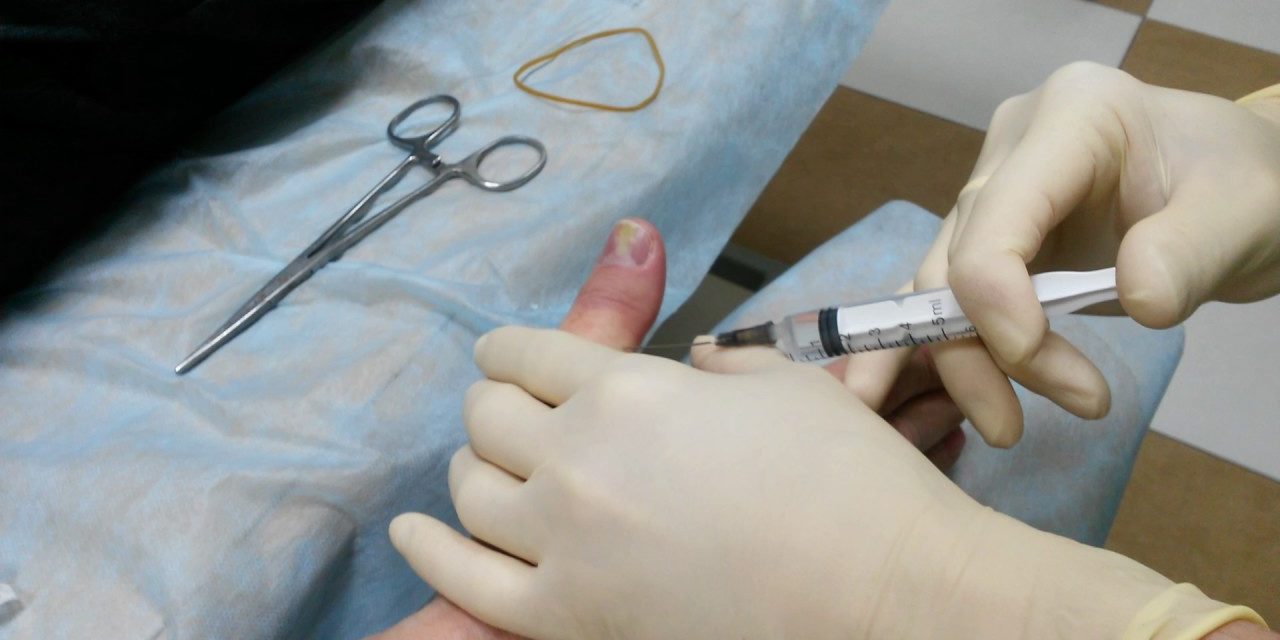
При наличии абсцесса гнойник вскрывается хирургическим путем. Если этого не сделать, состояние пациента неизбежно ухудшится. Такую операцию проводят под местной анестезией или без нее. В первом случае на коже делаются небольшие надрезы, во втором – проколы иглой. Сразу после вскрытия гнойника накладывается повязка с мазью, боль прекращается, пациент чувствует облегчение. Мази обязательно должны быть эффективны против золотистого стафилококка. Почти всегда устанавливается дренаж, ускоряющий отделение гноя. В более серьезных случаях, когда абсцесс перекинулся на ногтевое ложе или имеет место врастание ногтя, может потребоваться частичное удаление ногтя. Также назначаются пероральные антибиотики, особенно при недостатке иммунитета.
Если причиной возникновения парохинии стал грибок, применяют антигрибковые препараты, например, клотримазол. Иногда врач назначает антимикотические лекарства для внутреннего применения – например, флуконазол.
Парохиния, развившаяся на фоне экземы, псориаза или сифилиса, требует специфических методов лечения. Обычные лечебные меры дополняются физиотерапевтическими процедурами (кортикостероиды, облучение ультрафиолетом).
После проведения операции и установки дренажа пациент через некоторое время должен прийти на повторный прием для оценки состояния. Обычно при адекватном уходе и соблюдении всех врачебных рекомендаций паронихия излечивается полностью и не имеет рецидивов. Пациенту рекомендуется принимать комплексы поливитаминов для укрепления защитных резервов организма.
Лечение паронихии домашними методами
Заниматься самостоятельным лечением можно лишь при условии отсутствия гнойного воспаления. Ни в коем случае нельзя лечить в домашних условиях детей!
Если абсцесса точно нет, то помогут ванночки с антисептиками (хлоргексидином, повидон-йодом), которые делаются несколько раз в день по 15 минут.
Антисептическими свойствами обладают и травы – календула, ромашка. Отвары из них также можно применять в виде ванночек.
Хороший эффект дает использование для ванночек раствора морской соли, а также соды, марганцовки.
Перечисленные растворы можно применять и для компрессов.
Предупреждение паронихии
Если заражение все-таки произошло, паронихия начала развиваться, не теряя времени обратитесь за врачебной помощью. Это позволит вылечить заболевание безболезненно, в сжатые сроки и без риска осложнений.
Причины, симптомы и лечение панариция. Амбулаторная хирургия во Владивостоке
Вероятность поранить пальцы рук или ног есть всегда, после чего в ранку открыт путь инфекции. Поэтому важно сразу обработать рану дезинфицирующими средствами, так как может развиться гнойный воспалительный процесс, который называется панариций.
Панариций – это острое гнойное воспаление мягких тканей пальцев рук и ног. Основными причинами развития панариция являются: ссадины, порезы на пальцах, некачественный маникюр и педикюр, вросший ноготь, которые создают условия для проникновения микробов. Самые распространенные из них – это стафилококки и стрептококки. Существуют ситуации, когда панариций на ноге или на руке развивается в результате попадания смешанной патогенной микрофлоры. Основные симптомы панариция это: сильная дергающая боль в пальце, покраснение и припухлость кожи пальца (часто вокруг ногтя), повышение температуры тела.
В некоторых случаях панариций может быть причиной возникновения серьезных осложнений, требующих проведения немедленной операции. При появлении таких симптомов, как повышение температуры тела, скопление гноя под кожей в виде пузыря или полосы, а также появлении невыносимых болей в пальце необходимо немедленно обратиться к врачу.
Лечение панариция, как правило, консервативное (ванночки с лекарствами, антибактериальные мази) или хирургическое.
Причины возникновения панариция
Развитию панариция кроме загрязнения кожи способствуют некоторые внутренние факторы организма:
При этих состояниях нарушается питание тканей и их кровоснабжение. Поэтому болезнетворному микроорганизму легче проникнуть через микротравмы на коже пальцев рук и ног.
Наиболее часто панариций вызывают стафилококки. Реже к его развитию приводят стрептококки, протей, синегнойная палочка и другие микроорганизмы.
Проникает инфекция через мелкие колотые раны на ладонной поверхности кожи пальца о рыбью кость, металлическую стружку, древесную щепу. Или через ссадины, трещины кожи, небольшие ожоги, ранения при маникюре и другие мелкие раны.
Поскольку раны мелкие, то больные зачастую не обращают на них внимания, не обрабатывая вовремя. А, учитывая особенности строения кожи и кровоснабжения кисти, небольшой раневой канал закрывается очень быстро. Поэтому инфекция остается в ране, приводя к образованию воспалительной жидкости (гноя).
Жидкость, не имея возможности вытечь из раны наружу, устремляется вглубь по перемычкам подкожно-жирового слоя. Она вовлекает в воспалительный процесс мышцы, связки, сухожилия и их влагалища, суставы, кости. В зависимости от места возникновения и пути распространения воспалительного процесса выделяют несколько видов панариция.
Виды панариция
Симптомы и признаки панариция
Панариций может поражать пальцы рук или ног и развивается в несколько стадий, которые отличаются глубиной проникновения инфекции.
Так, в самом начале заболевания, когда воспаление затрагивает лишь кожу, отмечается покраснение и припухлость кожи, зуд или болезненность в области пальца. При дальнейшем распространении инфекции вглубь, на жировую клетчатку боль становится невыносимо, дергающей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, отеком, нарушением подвижности пальца и повышением температуры.
Лечение панариция во Владивостоке
При подозрении на панариций необходимо как можно скорее обратитесь за консультацией к врачу-хирургу. Любая задержка с началом лечения может привести к тяжелым осложнениям.
Лечение панариция без операции, так называемое консервативное лечение, возможно только на начальных этапах заболевания и только под наблюдением врача-хирурга.
Основными методами консервативного лечения панариция являются:
Если несмотря на консервативное лечение симптомы панариция усилились, поднялась температура тела, либо появился нарыв на пальце (скопление гноя), срочно обратитесь к врачу-хирургу.
Операция вскрытие панариция проводится, если:
Врач-хирург Клиники на Комарова рекомендует
«В первые 1–2 дня возможно консервативное лечение формирующегося панариция при помощи полуспиртовых компрессов или ванночек с гипертоническим раствором соли – но положительный эффект от них наступает лишь в 20-30% случаев (ни в коем случае не пользуйтесь повязками с ихтиоловой мазью или мазью Вишневского – они лишь ускоряют нагноение).
Критерием окончательного формирования панариция в гнойной хирургии является «бессонная ночь» — после таких ночей пациенты обычно без лишних уговоров приходят к хирургу за оперативным лечением. Попытки самолечения неприемлемы, так как могут закончиться развитием панариция вглубь. Это приведет к появлению таких его форм, как сухожильный и костный панариций, что значительно усложняет лечение и ухудшает исход.
Подкожный или подногтевой панариций – заболевание, при котором хирург может вылечить пациента амбулаторно. Госпитализация не нужна, однако после операции необходимо проводить перевязки столько, сколько потребуется врачу для адекватного контроля за раной.
Операция выполняется под местной анестезией, рана очищается от гноя и заживает в период от 5 до 10 дней.
Уже в первый же день после операции наступает видимое облегчение, пациенту проводится курс лекарственной терапии антибактериальными препаратами и анальгетиками.
В периоде восстановления пациенту можно назначить физиотерапевтическое лечение для ускорения процессов регенерации.
Записаться на прием к врачу хирургу вы можете по телефону +7 (423) 243 14 15, 240 2727.
Стоимость консультативного приема 1 500 рублей.