Ворсинчатый хорион кольцевидный что это значит
Кольцевидная плацента
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Кольцевидная плацента (лат. placenta membranacea, или placenta diffusa) является очень редкой аномалией развития плаценты, при которой все или почти все плодные оболочки остаются покрытыми ворсинами хориона, так как не происходит дифференциации хориона на chorion leave и chorion frondosum [1]. Частота данной патологии 1:20 000-40 000 родов [2]. Хорион начинает формироваться с 7-9-го дня развития плодного яйца. Кольцевидным он остается до 7-8 нед беременности, далее в норме происходит его разделение на гладкий и ветвистый. Кольцевидная плацента характеризуется чрезмерно большой площадью прикрепления [3], при этом ее толщина даже в конце беременности может не превышать 10 мм.
Данная аномалия часто сопровождается приращением или плотным прикреплением плаценты, а также предлежанием сосудов пуповины [4].
Течение беременности осложняется повторными кровотечениями [5], поздними самопроизвольными выкидышами, преждевременными родами, задержкой внутриутробного развития и гибелью плода [6]. А родоразрешение часто осложняется послеродовым кровотечением и задержкой плацентарной ткани в полости матки [1].
Материал и методы
Представляем два случая диагностики кольцевидной плаценты и один случай кольцевидного хориона. Ультразвуковые исследования проводились на сканерах SonoAce-9900 c использованием объемного датчика 3D 4-8ET/40/84 и SonoAce-X8 c использованием объемного датчика 4-8 МГц и Voluson E8.
Результаты
Клиническое наблюдение 1
Беременная Д., 32 года. Настоящая беременность четвертая. Первая и вторая закончились самопроизвольными выкидышами при сроках 7-8 нед. Третья беременность закончилась срочными родами, без особенностей. Настоящая беременность протекала с неоднократной госпитализацией в стационар по поводу угрожающего выкидыша, сопровождающегося кровянистыми выделениями из половых путей в 8-9 и 12-14 нед, и угрожающего позднего выкидыша, краевого предлежания плаценты в 21-22 нед. Из анамнеза известны следующие данные о проведенных ультразвуковых исследованиях.
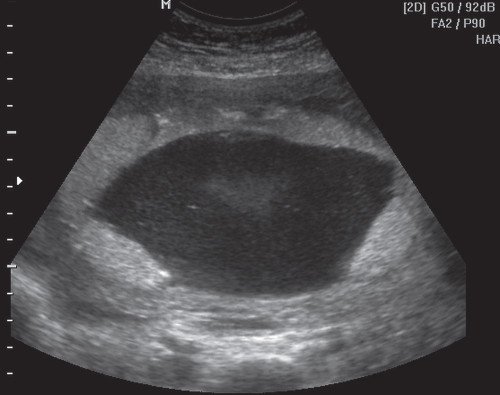
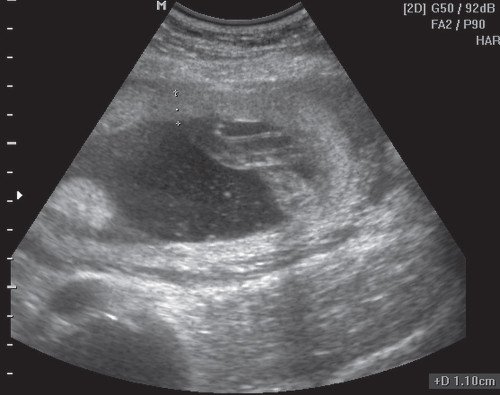
Рис. 1. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку.
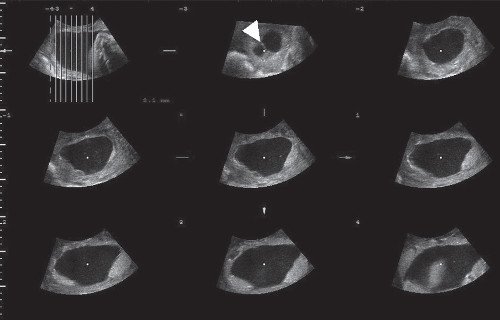
Рис. 2. Мультипланарный режим трехмерной реконструкции. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку. Стрелка указывает на перегородку в полости матки.
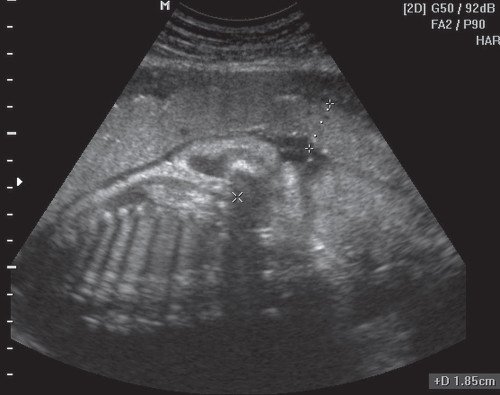
Рис. 3. Плацента в месте прикрепления пуповины.
На следующий день проведено экстренное кесарево сечение по поводу преждевременной отслойки низкорасположенной плаценты. Операция сопровождалась повышенной кровопотерей, что потребовало проведения хирургической деваскуляризации восходящих ветвей а.uterinae с обеих сторон. Ребенок массой 2500 г, длиной 45 см с оценкой по шкале Апгар 6/8 баллов через час взят на ИВЛ. На третьи сутки был переведен в отделение для недоношенных.
Клиническое наблюдение 2
Рис. 4. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку.
Рис. 5. Плацента в месте прикрепления пуповины.
В дальнейшем, со слов женщины, при сроке беременности 28 нед началось повторное кровотечение и произошли преждевременные роды. Ребенок умер в первые сутки.
Клиническое наблюдение 3
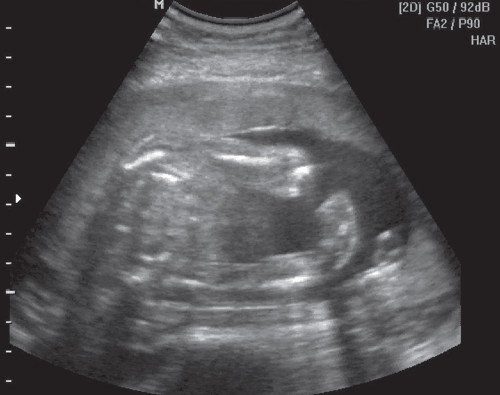
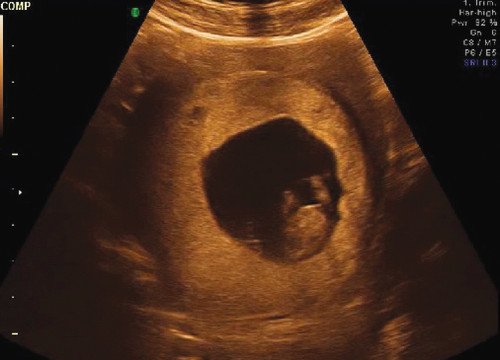
Рис. 6. Хорион выстилает все стенки матки.
Рис. 7. Режим трехмерной реконструкции. Хорион выстилает все стенки матки.
Обсуждение
Впервые столкнувшись с кольцевидной плацентой, мы обратились к данным литературы. Полученной информации оказалось очень мало, и была она достаточно противоречива. В первых двух случаях течение беременности сопровождалось повторными кровотечениями, что привело к преждевременным родам и гибели ребенка в первые сутки в одном из них. В акушерской литературе, в разделах о причинах кровотечений во время беременности и преждевременных родов, нет ни слова о кольцевидной плаценте. C.G. Kaplan в своей книге «Color Atlas of Gross Placental Pathology» уделяет данной патологии всего несколько строк, считая, что кольцевидная плацента не имеет клинического значения [7]. Мы искали в MEDLINE, используя PabMed, среди всех англоязычных статей, опубликованных до 2015 г., следующие термины: placenta membranacea, placenta diffusa. Было найдено всего 20 ссылок на статьи, упоминающие данную патологию. Во всех статьях, описывающих случаи диагностики кольцевидной плаценты, говорилось о различных осложнениях, сопровождавших данную аномалию развития.
Дородовые и послеродовые кровотечения осложняли течение беременности в 83 и 50 % случаев соответственно [2]. Согласно данным литературы [1], беременность закончилась гистерэктомией в 28 % наблюдений кольцевидной плаценты, а по данным авторов [8], 30 % случаев плаценты membranacea сопровождались различными аномалиями прикрепления плаценты, вплоть до плацента percreta.
Из первого наблюдения видно, что большинство специалистов ультразвуковой пренатальной диагностики не были готовы к встрече с кольцевидной плацентой, несмотря на то, что в современной ультразвуковой литературе есть описание данной патологии [9, 10]. Пациентка неоднократно проходила ультразвуковое исследование в различных учреждениях, у разных врачей. Обращалось внимание лишь на расположение плаценты относительно внутреннего зева, а то, что она выстилала почти всю полость матки, оставалось без внимания, так же как и ошибочно измерялась толщина плаценты. Акушеры-гинекологи тоже не были знакомы с этой аномалией развития плаценты и ее возможными осложнениями.
Во втором наблюдении кольцевидная плацента была диагностирована в 21-22 нед беременности. Но в этой ситуации сама пациентка отнеслась к своему диагнозу без должного понимания, что, возможно, и привело к гибели плода.
Третье наблюдение мы привели с целью показать возможность диагностики кольцевидной плаценты уже при первом ультразвуковом исследовании. Как говорилось выше, кольцевидным хорион остается в норме до 7-8 нед беременности. В нашем случае произошла задержка дифференциации хориона: он и в 11-12 нед оставался кольцевидным. Беременность протекала без осложнений.
Заключение
Раннее выявление факторов риска акушерских кровотечений является жизненно важным для улучшения показателей материнской смертности и заболеваемости. Эти случаи подчеркивают необходимость для медицинского персонала, в частности врачей ультразвуковой диагностики, быть готовыми к диагностике столь редкой и необычной патологии, каковой является кольцевидная плацента.
Литература
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Трехмерная ультразвуковая реконструкция в I триместре беременности
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Благодаря развитию и совершенствованию технологий, средств диагностики и визуализации, в последние годы возрос интерес специалистов репродуктологии, морфологов и клиницистов к ранним стадиям эмбрионального развития человека. Еще на Всемирном конгрессе по биоэтике (1996) обсуждалась необходимость всестороннего определения статуса эмбриона человека, проблема определения возраста, с которого эмбрион человека можно рассматривать как личность, обладающую правами и защищаемую законодательством, создания соответствующих международных правил для учреждений, работающих в области репродуктивных технологий. Для практикующего врача, как правило, наибольший интерес представляет возможность клинической оценки течения раннего гестационного периода и возможность прогнозирования осложнений беременности с целью своевременной коррекции и контроля состояния матери и плода.
Материалы и методы
Обследовано 50 здоровых беременных без патологии эмбриона при нормальном течении данной беременности и 110 пациенток с клиническими и ультразвуковыми признаками угрозы прерывания. Определение гестационного срока производилось по дате последней менструации.
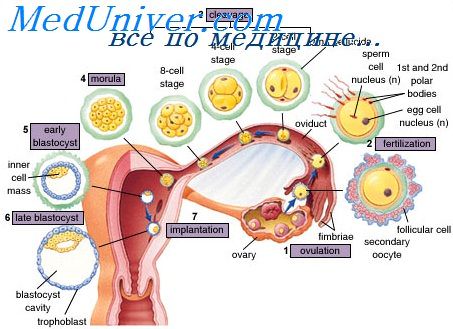
До 14-го дня после оплодотворения ведущие эмбриологи мира рассматривают эмбрион человека как проэмбрион, считая, что до этого срока он сформирован клеточными слоями, представляющими собой зародышевые оболочки, материал, не участвующий в построении в дальнейшем собственно эмбриона [1, 2, 6, 12, 13]. На 14-15 день определена ось зародышевого диска, формируется первичная полоска, гензеновский узелок, происходит закладка хорды, т.е. это срок начала формирования элементов нервной системы эмбриона человека.
Ворсинчатый хорион кольцевидный что это значит
Как мы видели, дискоидальная форма, которую обычно имеет полностью сформированная плацента человека, образуется постепенно, в результате регрессии ворсинок хориона и decidua в местах, где условия для них недостаточно благоприятны, и максимального развития ворсинок в наиболее благоприятных участках.
Вообще же при таких процессах часто наблюдаются значительные отклонения от стандарта. Плацента может иметь двухлопастную форму, она может состоять не из одной доли, а из двух, она может, наконец, иметь одну главную долю и одну или несколько небольших добавочных долек.
Ни одна из этих вариаций не имеет особого функционального значения для эмбриона, так как ткань плаценты остается здоровой, а сосудистые отношения между хорионом и маткой нормальными. Однако важно знать, что при этом часть плацентарной ткани может остаться в матке после выведения последа, вызывая продолжение послеродового кровотечения. Поэтому внимательный акушер проверяет послед, чтобы быть уверенным в его полном удалении.
В случае, когда имеется небольшая придаточная доля, которая не смогла выйти вместе с основной плацентой, поврежденные сосуды, связывавшие ее с основной частью плаценты и пупочным канатиком, хорошо видны. При этом проводятся соответствующие мероприятия, направленные на полное освобождение матки от тканей плаценты.
Аномалии ворсинок хориона
Более серьезными, чем вариации в форме или дольчатости плаценты, являются аномалии ворсинок хориона. Очень редко, по счастью, возникает состояние, называемое пузырным заносом, при котором ворсинки обнаруживают дегенеративные изменения, сопровождающиеся накоплением жидкости, так что ветви ворсинок превращаются в гроздья пузырьков различных размеров. Причина этих изменений неизвестна, но их действие на эмбриона очевидно.
В связи с тем, что их способность поддерживать питание эмбриона нарушена, он погибает и дегенерирует с последующим абортом патологически измененного хориона. За такими случаями следует очень тщательно следить, чтобы предотвратить оставление в матке участков хориона.
В течение ранних этапов беременности ворсинки хориона, как мы видели, активно внедряются в эндометрий. По-видимому, некоторые клетки трофобласта на этой стадии, как правило, отрываются от ворсинок и переносятся по лимфатическим путям матери в другие части тела. Это явление называется хориальной инвазией.
Блуждающие клетки трофобласта в течение некоторого времени живут среди клеток материнского организма, а затем погибают и исчезают, не вызывая каких-либо неприятных последствий. В редких случаях, как это бывает и с другими тканями организма, эпителиальные клетки хориона могут приобрести злокачественные свойства. Когда это случится, они дают начало злокачественной опухоли, называемой хорионэпителиомой. Эта опухоль представляет собой такое же серьезное явление, как и рак, образующийся из других типов эпителиальных клеток.
Если она и возникает вследствие хориальной инвазии, то крайне редко. Скорее она появляется в результате послеродовой задержки ткани хориона, да и то лишь в исключительных случаях. Оставшиеся кусочки уже измененных ворсинок при пузырном заносе являются наиболее вероятным источником образования хорионэпителиом.
Скрининг на выявление врожденных заболеваний плода при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между и неделями. Нет смысла проходить это обследование ранее — до недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для беременности эти нормы составляют:
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30- неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Ворсинчатый хорион кольцевидный что это значит
Многообразие функций плаценты связано с ее структурой на этапах имплантации, плацентации (12 нед), фетализации (II триместр беременности) [1]. В формировании хориона различают 3 периода: предворсинчатый (7—12-й день развития эмбриона); период образования ворсин (13—50-й день внутриутробного периода); период образования котиледонов (50—90-й день эмбриогенеза). Плацентация начинается с 3-й недели развития эмбриона, характеризуется развитием сосудов в ворсинах, проникновением трофобласта в спонгиозный слой эндометрия, вскрытием спиральных артерий, формированием межворсинчатого пространства. С 8-й недели образуются структурные единицы плаценты — котиледоны. Процессы плацентации охватывают 6—18 нед гестации. При физиологическом течении беременности спиральные артерии подвергаются значительным морфологическим изменениям: их эндотелий, внутренняя эластическая мембрана и гладкомышечные клетки замещаются клетками трофобласта.
Плацента формируется из базальной части децидуальной оболочки и разросшихся ворсин ветвистого хориона. Большинство ворсин «плавают» в крови матери, циркулирующей в межворсинчатом пространстве. Поверхность ворсин покрыта синцитиотрофобластом, поверхность которого имеет микроворсинки для резорбции. Цитотрофобласт образует сплошной слой в первой половине беременности, во второй половине беременности ворсины утрачивают цитотрофобласт.
Материнская часть плаценты представляет собой утолщенную часть децидуальной оболочки. В ней образуются углубления, в которых циркулирует материнская кровь и в которые погружаются ворсины. Между углублениями образуются выступы (перегородки), в которых проходят спиральные маточные артерии и к которым прикрепляются якорные ворсины. Клиническая картина многих осложнений беременности, развивающихся во II—III триместрах беременности, часто служит проявлением патологического процесса, сформировавшегося еще в период плацентации.
В современной литературе относительно возможностей оценки структуры и функции плаценты существуют совершенно полярные точки зрения — от традиционной приверженности к оценке ее структуры до полного отрицания данной оценки. В разные годы проводились попытки при помощи структуры плаценты уточнить степень зрелости внутриутробного плода, выявить течение внутриутробной инфекции. Большинство из предложенных критериев имеет ограниченное значение в диагностике антенатальной патологии и может быть интерпретировано только в совокупности данных, полученных при УЗИ. Во многих ситуациях выявляемые при эхографии нарушения структуры плаценты бесспорны и играют важную роль в оценке и прогнозировании течения гестации.
Аномалии локализации. Низкое расположение плаценты: край плаценты определяется менее чем на 6 см от уровня внутреннего зева во II и III триместрах беременности. Предлежание плаценты определяют в случае, если ткань плаценты перекрывает внутренний зев шейки матки. Виды предлежания: полное, частичное, краевое [2, 3].
Особенности структуры. Старение плаценты — инволютивно-дистрофические процессы, которые происходят с увеличением срока беременности, имеют эхографические признаки. По классификации P. Grannum, при неосложненном течении беременности плацента последовательно проходит степени созревания от 0 до III. Степень обнаруживается в сроке до 30 нед; I степень в 27—36 нед; II степень в 34—39 нед; III степень после 36 нед. Ультразвуковые признаки преждевременного созревания плаценты: обнаружение II степени до 32 нед; III — до 36 нед (цит. по [4]). Если нет задержки роста и нарушений гемодинамики плода, кальциноз плаценты следует рассматривать как фактор риска снижения функциональной активности плаценты.
Приращение (врастание) плаценты. По данным литературы [5—10], placenta creta является редкой формой плацентарных аномалий — около 15% случаев среди всех наблюдений приросшей плаценты. Заболеваемость возросла в 10 раз за последние 50 лет, что отражает быстро растущее число кесаревых сечений. Врастание плаценты является результатом частичного или полного отсутствия губчатого слоя децидуальной оболочки вследствие атрофических процессов в эндометрии. Различают три варианта инвазии плаценты: pl. accreta, pl. increta, pl. percreta. Эта классификация условная, поэтому в настоящее время рекомендуют употреблять термин creta [11].
Ультразвуковые признаки аномального прикрепления плаценты: расположение плаценты в зоне рубца на матке; истончение или отсутствие миометрия на отдельных участках в зоне расположения плаценты; лакуны в структуре, диффузное утолщение плаценты; диффузный или локальный интраплацентарно-лакунарный кровоток с высокоскоростным турбулентным потоком венозного типа; типичный хориальный кровоток в атипичном месте; патологическое сосудистое соединение плаценты с мочевым пузырем с низкорезистентным артериальным плацентарным кровотоком; расширение периферических субплацентарных васкулярных каналов с венозным пульсационным потоком над шейкой матки [5—10].
Ретрохориальные гематомы, отслойки плаценты. Отслойка плаценты возникает вследствие нарушения ее прикрепления к стенке матки, что приводит к кровотечению из сосудов децидуальной оболочки.
Частота преждевременной отслойки нормально расположенной плаценты (ПОНРП) колеблется от 20,0 до 45,1% [12—14].
Среди причин ПОНРП называют гипертоническую дисфункцию миометрия [15], гипертоническую болезнь, травмы живота, курение, отслойки и субхориальные гематомы в анамнезе [16—18]; восходящий амниохорионит, многократные аборты, привычное невынашивание, преэклампсию, аутоиммунные заболевания [13, 19], а также аденомиоз плацентарного ложа и хронический эндометрит [15].
Современная гипотеза ПОНРП [16, 17] предполагает участие в отслойке в условиях дефицита протеина C и протромбина гемореологических и генетических факторов в сочетании с доминированием генетических дефектов гемостаза — мутации фактора V Лейдена. Утверждают, что первичные гемореологические нарушения в плаценте обусловлены структурными изменениями микроворсинок или щеточной каемки синцитиотрофобласта (СЦТБ), с нарушением их целостности, высоты и регулярности распределения на поверхности клеток в условиях нарушенного гемостаза [20]. Деструкция микроворсин сочетается с недостаточностью первой, второй волны инвазии цитотрофобласта и децидуализации, а также склерозом базального эндометрия, возникающего в исходе эндометрита [20, 21]. Развившийся дисбаланс между гиперкоагуляционными возможностями материнской крови и противосвертывающей системой микроворсинок сопровождается нарушениями маточного и плацентарного кровообращения. Изменения гемостаза — причина и следствие ПОНРП. В развитии ПОНРП большое значение придают антифосфолипидному синдрому (АФС), генетическим дефектам гемостаза (мутация фактора V Лейдена, дефицит ангиотензина-II, дефицит протеина C и пр.), предрасполагающим к тромбозам. Тромбофилия, развивающаяся вследствие этих нарушений, препятствует полноценной инвазии трофобласта, способствуя дефектам плацентации, ПОНРП [20].
Выявлено 4 взаимосвязанных механизма развития ПОНРП. Первые 2 предусматривают расстройства гемодинамики в маточно-плацентарной области в период нидации, имплантации и плацентации, сочетающиеся с нарушением инвазии цитотрофобласта и, следовательно, незавершенным ремоделированием спиральных артерий. Последующие механизмы ПОНРП включают нарушение целостности СЦТБ ворсин с локальным снижением активности антикоагуляционных механизмов, а также приобретенные и врожденные тромбофилии. Указанные механизмы приводят к морфологическим нарушениям в последе и нарушениям кровообращения в межворсинчатом пространстве [22].
В ранние сроки беременности при отслойке амниотических оболочек прогноз более благоприятный, чем при отслойке ворсистого хориона. Если площадь отслойки плодного яйца занимает менее ¼ площади — прогноз благоприятный; при гематомах, отслаивающих 1/3 площади хориона и более, может наступить внутриутробная гибель эмбриона [23].
Типы отслойки плаценты. По отношению к амниотическим оболочкам:
— ретроплацентарный — между плацентой и миометрием;
— субхориальный — между плацентой и амниотической оболочкой (не имеет клинической симптоматики).
По месту формирования гематомы:
— центральная отслойка плаценты;
— краевая отслойка, чаще встречается при низком расположении, предлежании плаценты;
— субамниотические гематомы, которые формируются вследствие разрыва хориальных сосудов около корня пуповины.
Утолщение плаценты чаще всего происходит при иммунных конфликтах, инфекционных процессах, сахарном диабете, тромбофилических состояниях.
Расширение межворсинчатого пространства — один из самых частых ультразвуковых симптомов при структурных изменениях плаценты. При УЗИ выявляются множественные гипоэхогенные включения в плаценте различной локализации, неправильной формы, с ламинарным током крови в них. Расширение межворсинчатого пространства может быть проявлением патологии свертывающей системы крови, плацентарной недостаточности [22].
Добавочная доля плаценты (placenta bilobata). Диагностируется на основании выявления участков плацентарной ткани, между которыми имеется свободная зона. В послеродовом периоде может осложниться отрывом добавочной дольки, ее задержкой в полости матки и послеродовым кровотечением [23].
Кольцевидная плацента (placenta membranacea). Развивается вследствие нарушения дифференциации на ворсинчатый и гладкий хорион. Характеризуется большой площадью прикрепления, в том числе в области внутреннего зева, притом ее толщина даже в конце беременности не превышает 10 мм. Может сочетаться с патологическим прикреплением, задержкой роста плода (ЗРП), преждевременными родами, антенатальной гибелью плода [24].
Плацента, окруженная валиком (placenta circumvallata). Относится к экстрахориальному типу плацентации, при котором плодовый край плаценты поднят, завернут, а амниальные оболочки отходят не от края плаценты, а от ее внутренней (материнской) поверхности. При эхографии чаще всего визуализируется перетяжка между полюсами плаценты, так называемая плацентарная полка, состоящая из амниальных оболочек. Данный ультразвуковой признак визуализируется во II триместре и не визуализируется в III триместре беременности. Оптимальный срок для выявления — 13—14 нед, первое скрининговое УЗИ. При данной патологии несколько чаще встречаются ЗРП, гипоксия плода, дородовое излитие околоплодных вод, преждевременные роды, кровотечение в родах [25].
Субамниотические кисты плаценты. Анэхогенные однокамерные образования над плодовой поверхностью плаценты. Размеры от 5 до 7—8 см, чаще всего являются следствием субамниотических гематом, возникающих в конце I или начале II триместра.
Хорионангиома плаценты. Доброкачественная опухоль плаценты, размеры которой могут варьировать от нескольких миллиметров до 7—8 см, как правило, одиночная, но может быть представлена несколькими мелкими узлами. Обычно она располагается на плодовой поверхности плаценты.
При УЗИ представляет собой образование с четкими контурами, неоднородной эхоструктурой с кистозным и солидным компонентом. Иногда хорионангиомы бывают гомогенными с множественными перегородками или пониженной эхогенности с неоднородной структурой. В ряде случаев хорионангиома имеет эхографическое сходство с миоматозными узлами, гематомами в стадии организации, липомой плаценты. При цветовом допплеровском картировании (ЦДК) внутри опухоли визуализируются сосуды разного калибра. Осложнения хорионангиомы зависят от ее размеров [26].
Пузырный занос — это перерождение ворсин хориона в пузырьки с жидкостью, разрастание эпителия ворсин, особенно синцития.
Полный пузырный занос (ППЗ) — генетически обусловленное тотальное поражение трофобласта, хромосомный набор чаще диплоидный, 46ХХ, обе хромосомы — отцовские. В 3—13% встречается комбинация 46ХУ, где все хромосомы — отцовские. ППЗ характеризуется отсутствием признаков зародышевого и эмбрионального развития. Злокачественная трансформация возникает в 20% наблюдений, при 46ХУ чаще развивается метастатическая опухоль.
Неполный пузырный занос — частичное перерождение плаценты, при котором эмбрион продолжает развиваться, всегда триплоидный, с 1 материнской хромосомой (чаще — 69ХХУ, 69ХХХ, реже — 69ХУУ), имеются фрагменты нормальной плаценты и плода [27]. Эхографические критерии полного пузырного заноса: увеличение размеров матки, несоответствие сроку беременности, эмбриона и его частей в полости матки нет, содержимое полости — бесформенные гиперэхогенные структуры с множеством кистозных образований, граница опухоли и миометрия отчетливая, ровная, возможна визуализация расширенных сосудов миометрия.
Мезенхимальная дисплазия плаценты (МДП) — редкое нарушение, связанное с необычной аномалией стволовых ворсинок плаценты, характеризуется плацентомегалией, кистозной дилатацией и образованием везикул, сосудистыми аномалиями [28].
Ультразвуковая картина МДП достаточно характерна и заключается в диффузном утолщении плаценты, множественных кистозных полостях, занимающих часть плаценты или всю ее площадь. Кистозные полости при МДП имеют существенные отличия от частичного пузырного заноса: размеры кист позволяют дифференцировать их в виде отдельных округлых анэхогенных структур с ровными четкими контурами, гладкой внутренней поверхностью. Архитектоника сосудистой сети не нарушена, топография плацентарных сосудов соответствует строению нормальной сосудистой сети плаценты. Извитые, расширенные сосуды стволовых ворсин могут четко определяться при ЦДК.
Вирусные инфекции. Изучение плаценты при вирусной инфекции проводится уже несколько десятилетий. Впервые еще в 1965 г. [29] отмечен ряд изменений морфологической картины плаценты при ее инфицировании вирусами простого герпеса: неровные контуры ядра с неравномерно распределенным хроматином; крупные, гиперхромные, бесструктурные ядра, цитоплазма амниоцитов оксифильная либо слегка базофильная, ацидофильный некроз значительных участков амниона, отечность стромы [30, 31]. В хориальной пластинке и ворсинчатой строме обнаруживаются группы клеток с гиперхромными ядрами, скопления лимфоидных клеток [31]. Поражение сосудов ворсинчатого хориона разного калибра проявляется отеком, утолщением стенок, очаговыми или диффузными инфильтратами стенок, сужением или даже облитерацией сосудов. В межворсинчатом пространстве — небольшие скопления лимфоидных клеток и плазмоцитов, отложения фибрина и реже кровоизлияния. В части ворсин обнаруживались мелкие пылевидные или более крупные глыбки кальция. Характерно также наличие кальциноза, фиброза, образования кист. В оболочках плаценты изменения были такого же рода. Они характеризовались прогрессирующим поражением плаценты с наличием в инфильтратах плазмоцитов, периваскулярным или диффузным фиброзом стромы ворсин. В сосудах отмечался тромбоз с облитерацией просветов и кальцинозом. Число капилляров в ворсинах резко снижено. При герпесе в ткани плаценты возникают характерные структурные изменения всех слоев с поражением как эпителиальных структур, так и сосудистого русла [31, 32].
При УЗИ плаценты при инфекционных заболеваниях картина неспецифична: в структуре плаценты определяются мелкие расширения межворсинчатых пространств, утолщение плаценты, преждевременное старение и кальциноз [32].
Вирусный гепатит. Среди всех известных нозологических форм наиболее актуальными являются гепатиты В и С [33]. В литературе описаны следующие морфологические изменения в плаценте: гипоплазия плаценты — в 24% наблюдений, нарушение созревания ворсин — в 32%, диссоциированное созревание, инфаркты, псевдоинфаркты — в 30%, аномалии развития сосудов пуповины — в 8%, плацентит — в 17%, хориоамнионит — в 52% [28]. Ультразвуковые признаки также неспецифичны и характерны для плацентарной недостаточности: увеличение или уменьшение толщины плаценты (диффузное или локальное утолщение плаценты, «тощая» плацента); изменение индекса амниотической жидкости (многоводие или маловодие); преждевременное старение и кальциноз плаценты [34].
Такие же изменения характерны и для других инфекционных заболеваний, таких как цитомегаловирусная инфекция [32].
Сахарный диабет. Для последов родильниц с сахарным диабетом (СД) характерной морфологической картиной является незрелость ворсинчатого дерева с отложением фибpинoидa мeжду вopcинками. При этом частота диссоциированного и преждевременного созревания ворсин (6,5% против 6,4%) одинакова при наличии или в отсутствие диабетической фетопатии. Состояние сосудистого дерева плацент у беременных с СД характеризуется наличием облитерационной ангиопатии, которая чаще встречается при СД 1-го типа (52,4%), реже при гестационном СД (38,1%) и СД 2-го типа (9,5%). При эхографии отмечаются утолщение плаценты и расширение межворсинчатых пространств без специфических структурных изменений [35—37].
Тромбофилии. Беременность всегда сопровождается состоянием гиперкоагуляции, что связано с повышением уровня фибриногена, протромбина, развивается так называемая гравидарная тромбинемия, значительно — на 50—80% — возрастает уровень FVIII, FIX, FX факторов свертывания крови. Одновременно снижается активность системы фибринолиза и физиологических антикоагулянтов: повышается активность ингибитора активатора плазминогена с одновременным повышением уровня активаторов плазминогена — t-PA, u-PA, FXII [38—41]. На фоне тромбофилии происходят также изменения в плаценте: нестойкость баланса гемостаза в системе мать—плацента возникает в течение осложненной беременности, когда под влиянием ряда факторов появляются многочисленные повреждения эпителиального покрова ворсин плаценты, приводящие к нарушению щеточной каймы, оголению базального слоя и даже стромы ворсин и высвобождению дополнительных плацентарных коагулирующих агентов. Последнее сопровождается активацией внешней системы свертывания, а в дальнейшем запускает внутренний путь коагуляции материнской крови в межворсинчатом пространстве.
Морфологические исследования последа при тромбофилии у матери выявили многочисленные структурные изменения, связанные с гиперкоагуляцией: в интервиллезном пространстве — очаги отложения фибриноида с замуровыванием ворсин; псевдоинфаркты, тромбы, кровоизлияния в децидуальной базальной пластине; увеличение объемной плотности межворсинчатого фибриноида в 5—10 раз; уменьшение объемной плотности терминальных ворсин в 2—3 раза; уменьшение объемной плотности базальной пластины в 1,4—1,2 раза, что может способствовать развитию преждевременной отслойки плаценты.
При наследственной тромбофилии в плаценте была выявлена незрелость ворсин (варианты промежуточных дифференцированных ворсин и диссоциированного созревания котиледонов) [42—44].
В настоящее время ультразвуковая картина плаценты при тромбофилии не описана, хотя логично предполагать, что эти патологические процессы будут отражаться в структурных особенностях плаценты при эхографии. Клиническую целесообразность данных исследований подтверждают слова А.Н. Дробинской и соавт. [44]: «Возможность клинико-морфологической диагностики наследственной тромбофилии позволяет определить причину осложнений и прогноз беременности, а при своевременной коррекции гемореологических нарушений у беременных с тромбофилией они имеют шанс выносить беременность. Знание морфологических основ плацентарной недостаточности при наследственной тромбофилии необходимо для совершенствования методов своевременной коррекции гемореологических нарушений».
Заключение
Таким образом, структурные изменения в плаценте при УЗИ во многих ситуациях играют важную роль в оценке и прогнозировании течения беременности, например при аномалиях локализации и прикрепления, гематомах, отслойках и кистах плаценты, трофобластических заболеваниях. Однако большинство эхографических критериев встречаются при самых различных патологических состояниях и могут быть интерпретированы только при анализе совокупности данных, полученных при УЗИ. Кроме того, представляет научный интерес и имеет большое практическое значение изучение особенностей изменений в плаценте при наследственной тромбофилии, которые могут быть выявлены при ультразвуковом (допплерометрическом) исследовании.