цитопения что за болезнь
Миелодиспластические синдромы
Вам поставили диагноз: Миелодиспластические синдромы
Наверняка Вы задаётесь вопросом: что же теперь делать?
Мы поможем вам справиться с болезнью и будем идти с вами рука об руку через все этапы вашего лечения.
Предлагаем вашему вниманию краткий, но очень подробный обзор данного заболевания.
Его подготовили высоко квалифицированные специалисты Отдела лекарственного лечения злокачественных новообразований МРНЦ имени А.Ф. Цыба и Отдела лекарственного лечения опухолей МНИОИ имени П.А. Герцена – филиалов ФГБУ «НМИЦ радиологии» Минздрава России под редакцией заведующих отделами, д.м.н. ФАЛАЛЕЕВОЙ Н.А. и д.м.н. ФЕДЕНКО А.А.
Филиалы и отделения, где лечат миелодиспластические синдромы
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лекарственного лечения опухолей
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
тел: 8 (494) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лекарственного лечения злокачественных новообразований
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
тел: 8 (484) 399 – 31-30
Миелодиспластические синдромы
(МДС) – разнородная группа заболеваний системы кроветворения, сопровождающаяся нарушением созревания кроветворных клеток с нарушениями их строения (дисплазией) и функции, а также повышенным риском развития острого лейкоза. МДС чаще всего сопровождаются снижением показателей общего анализа крови – цитопенией. Снижение уровня гемоглобина и числа эритроцитов обозначают термином анемия; числа лейкоцитов/нейтрофилов – лейкопенией/нейтропенией; уровня тромбоцитов – тробоцитопенией. Изредка может быть и увеличение числа лейкоцитов и/или тромбоцитов.
Ежегодная заболеваемость МДС в среднем составляет 3-4 случая на 100000 населения и увеличивается с возрастом. Основной контингент больных МДС представлен пожилыми людьми (средний возраст – 70 лет). В отдельную группу относят МДС, развившиеся после химиотерапии и/или лучевой терапии предшествующих заболеваний (преимущественно онкологических). Они составляют 10-15% от ежегодно выявляемых случаев МДС и называются вторичными МДС.
В связи с гетерогенностью заболевания возникает вопрос о выборе оптимальной терапии. Одним из основных факторов для решения этой задачи является определение прогностической группы (группы риска), к которой относится конкретный больной.
Каждый прогностический признак оценивается в баллах. В соответствии с суммарным числом баллов больных объединяют в 4 группы: низкого (0 баллов), промежуточного-1 (0,5-1,0 балл), промежуточного-2 (1,5-2,0 балла) и высокого (2,5 балла и выше) риска. Первые 2 группы (низкого и промежуточного-1 риска) характеризуются принципиально благоприятным прогнозом, а 2 остальные (промежуточного-2 и высокого риска) — неблагоприятным прогнозом. Определение прогноза необходимо для выбора лечения.
Существует несколько основных направлений в лечении МДС:
Эпигенетическая терапия: при МДС помимо мутаций обнаружено гиперметилирование генов – присоединение метильных групп к ДНК, «запрещающее» нормальное функционирование генов, ответственных за подавление опухолевого роста (гены опухолевой супрессии). Азацитидин и децитабин относятся к группе противоопухолевых средств, обладающих гипометилирующей активностью. Оба препарата зарегистрированы в России для лечения МДС. Исследования децитабина и азацитидина продемонстрировали увеличение продолжительности жизни больных, увеличение времени до эволюции МДС в острый лейкоз и улучшение качества жизни.
Химиотерапия: на протяжении последних 20 лет для лечения больных МДС с увеличенным числом бластных клеток, то есть преимущественно в группе принципиально неблагоприятного прогноза, используются схемы терапии острого миелоидного лейкоза. Применение стандартной химиотерапии позволяет получить высокую частоту полных ремиссий – 50-70%. Однако продолжительность ремиссий относительно короткая (как правило, менее 1,5 лет), а лечение сопровождается высокой токсичностью.
Трансплантация гемопоэтических стволовых клеток (трансплантация костного мозга): единственным методом лечения, позволяющим существенно увеличить продолжительность жизни больных МДС, является аллогенная трансплантация гемопоэтических стволовых клеток (аллоТГСК). Аллогенная ТГСК также позволяет получить наилучшие результаты по сравнению с другими методами лечения при вторичных МДС. Однако выполнение аллоТГСК не всегда возможно в связи с пожилым возрастом большинства больных и отсутствием идентичного родственного донора.
Иммуносупрессивная терапия: использование иммуносупрессивных препаратов, таких как циклоспорин А, демонстрирует наибольшую активность при гипопластическом варианте МДС, при отсутствии увеличения числа бластных клеток в костном мозге, нормальном кариотипе (без отклонений в наборе хромосом), наличии лимфоидных узелков (очаговых скоплений лимфоидных клеток) в трепанобиоптате, наличии клона клеток, составляющих субстрат пароксизмальной ночной гемоглобинурии (ПНГ-клон), и у HLA-DR-15 – позитивных молодых больных.
Терапия колониестимулирующими препаратами: эритропоэз-стимулирующие препараты – эритропоэтины (препараты, направленные на лечение анемии) фигурируют практически во всех рекомендациях по лечению МДС. Практически все специалисты сходятся во мнении о необходимости определения уровня эндогенного (собственного, вырабатываемого организмом) эритропоэтина до начала лечения. При уровне эндогенного эритропоэтина свыше 500 ед/л лечение эритропоэтином не показано, большая эффективность наблюдается при уровне эндогенного эритропоэтина в пределах 200 ед/л.
Сопроводительная (симптоматическая) терапия : к сопроводительной терапии при МДС относят гемотрансфузии (переливания) эритроцитов и тромбоцитов, антимикробную терапию, в том числе в комбинации с Г-КСФ или ГМ-КСФ, использование комплексонов (хелаторов) железа.
Программа лечения МДС основана на риск-адаптированном подходе в зависимости от групп прогноза, возраста, общего состояния больного. Иными словами, назначается индивидуальная терапия в зависимости от результатов полностью проведенного обследования. В некоторых случаях, когда проявления заболевания незначительны, может быть предложено только наблюдение у врача. Лечение некоторыми препаратами может проводиться как в условиях стационара, так и дома.
Филиалы и отделения Центра, в которых лечат миелодиспластические синдромы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Отдел лекарственного лечения злокачественных новообразований МРНЦ имени А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
8 (484) 399 – 31-30, г. Обнинск, Калужской области
Отдел лекарственного лечения опухолей МНИОИ имени П.А. Герцена –филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
Цитопения что за болезнь
Слово «цитопения» на медицинском языке означает снижение гемоглобина, лейкоцитов или тромбоцитов в крови, а «рефрактерная», или устойчивая, означает, что никакими витаминами, препаратами железа, диетой исправить ситуацию нельзя. В кроветворении выделяют 3 основных ветви, или ростка: красный росток (эритроидный), белый росток (лейкоцитарный) и тромбоцитный (тромбоцитарный). Слово «мультилинейная» говорит о том, что произошло нарушение взросления (созревания) двух или всех трех ростков крови.
Рефрактерная цитопения с мультилинейной дисплазией (РЦМД) – один из видов миелодиспластического синдрома, при котором из-за нарушения созревания ростков крови у пациента снижены два или все три основных составляющих элемента крови: гемоглобин, лейкоциты и тромбоциты. РЦМД – одна из самых частых видов миелодиспластического синдрома. Около 30% всех пациентов с МДС – это больные с таким заболеванием. Чаще всего заболевают люди в возрасте 70-79 лет.
Диагноз:
Диагноз «рефрактерная цитопения с мультилинейной дисплазией» ставят, если у пациента нет других причин для ухудшения состава крови и обнаружены типичные изменения в костном мозге. Причин изменений в анализах крови может быть много, поэтому РЦМД – это диагноз исключения, то есть его ставят тогда, когда все другие причины таких неблагоприятных изменений в крови исключены. Чтобы поставить диагноз РЦМД пациента всесторонне обследуют: делают цитологическое, цитогенетическое и гистологическое исследование костного мозга, другие специальные анализы. Это заболевание опасно тем, что оно постепенно может перейти (трансформироваться) в острый лейкоз, поэтому тщательное обследование нужно еще и для того, чтобы понять, как быстро произойдет эта трансформация и каковы в настоящий момент лечебные возможности для данного пациента.
Лечение
Если кровь обратившегося к врачу человека изменена незначительно и пациент чувствует себя в целом нормально, то с лечением можно повременить. Потом по необходимости делают переливания крови или ее компонентов. Если со временем у пациента появились предвестники перехода РЦМД в острый лейкоз, то лечение проводят по схемам рефрактерной анемии с избытком бластов. Если болезнь уже перешла в острый лейкоз (таких пациентов около 10%), то больного лечат от острого лейкоза. Молодых пациентов можно полностью вылечить с помощью пересадки стволовых (материнских) клеток крови. По данным мировой статистики, больные рефрактерной цитопенией с мультилинейной дисплазией живут в среднем около трех лет после того, как болезнь обнаружили и начали лечение.
Цитопения что за болезнь
Слово «цитопения» на медицинском языке означает снижение гемоглобина, лейкоцитов или тромбоцитов в крови, а «рефрактерная», или устойчивая, означает, что никакими витаминами, препаратами железа, диетой исправить ситуацию нельзя. В кроветворении выделяют 3 основных ветви, или ростка: красный росток (эритроидный), белый росток (лейкоцитарный) и тромбоцитный (тромбоцитарный). Слово «мультилинейная» говорит о том, что произошло нарушение взросления (созревания) двух или всех трех ростков крови.
Рефрактерная цитопения с мультилинейной дисплазией (РЦМД) – один из видов миелодиспластического синдрома, при котором из-за нарушения созревания ростков крови у пациента снижены два или все три основных составляющих элемента крови: гемоглобин, лейкоциты и тромбоциты. РЦМД – одна из самых частых видов миелодиспластического синдрома. Около 30% всех пациентов с МДС – это больные с таким заболеванием. Чаще всего заболевают люди в возрасте 70-79 лет.
Диагноз:
Диагноз «рефрактерная цитопения с мультилинейной дисплазией» ставят, если у пациента нет других причин для ухудшения состава крови и обнаружены типичные изменения в костном мозге. Причин изменений в анализах крови может быть много, поэтому РЦМД – это диагноз исключения, то есть его ставят тогда, когда все другие причины таких неблагоприятных изменений в крови исключены. Чтобы поставить диагноз РЦМД пациента всесторонне обследуют: делают цитологическое, цитогенетическое и гистологическое исследование костного мозга, другие специальные анализы. Это заболевание опасно тем, что оно постепенно может перейти (трансформироваться) в острый лейкоз, поэтому тщательное обследование нужно еще и для того, чтобы понять, как быстро произойдет эта трансформация и каковы в настоящий момент лечебные возможности для данного пациента.
Лечение
Если кровь обратившегося к врачу человека изменена незначительно и пациент чувствует себя в целом нормально, то с лечением можно повременить. Потом по необходимости делают переливания крови или ее компонентов. Если со временем у пациента появились предвестники перехода РЦМД в острый лейкоз, то лечение проводят по схемам рефрактерной анемии с избытком бластов. Если болезнь уже перешла в острый лейкоз (таких пациентов около 10%), то больного лечат от острого лейкоза. Молодых пациентов можно полностью вылечить с помощью пересадки стволовых (материнских) клеток крови. По данным мировой статистики, больные рефрактерной цитопенией с мультилинейной дисплазией живут в среднем около трех лет после того, как болезнь обнаружили и начали лечение.
Миелодиспластические синдромы (МДС)
Миелодиспластические синдромы (МДС) – разнородная группа хронических заболеваний крови, при которых происходит нарушение созревания клеток крови, с возможным переходом в лейкоз.
Ранее МДС имел различные названия (малопроцентный острый лейкоз, предлейкоз, тлеющая лейкемия и др.).
Заболеваемость МДС составляет 3-5 случаев на 100 тысяч населения в год. Более 85% пациентов старше 60 лет, причем риск развития заболевания с возрастом увеличивается. В 2/3 случаев МДС носит вторичный характер и развивается на фоне других заболеваний крови (множественная миелома, лимфогранулематоз, неходжкинские лимфомы, хронический лимфолейкоз) и после цитостатической терапии при ревматоидном артрите, системной красной волчанке, хроническом гломерулонефрите.
Причина заболевания окончательно не выяснена, определенную роль играют ионизирующее излучение, прием цитостатические препараты, производные бензола.
ДИАГНОСТИКА
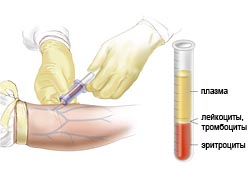
Клинический анализ крови позволяет выявить анемию (малокровие), которая является самым частым симптомом МДС и обнаруживается в 85-90% случаев, лейкопению (снижение числа лейкоцитов), выявляемую у 50% больных и тромбоцитопению (снижение количества тромбоцитов), проводящую к кровотечениям.
Цитогенетический анализ позволяет определить изменения в хромосомном аппарате клеток крови и является ключевым методом диагностики и определения прогноза заболевания.
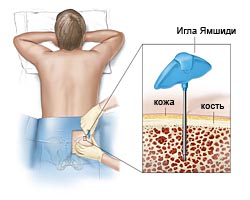
Аспирация (пункция костного мозга) и биопсия (трепанобиопсия) костного мозга – получение небольшого количества (0,2-0,5 мл) аспирата костного мозга и небольшого фрагмент кости. Процедура абсолютно безопасна и выполняется под местной анестезии в течение 2-5 мин. Может также проводиться амбулаторно. Исследования материала биопсий позволяют выявить изменения в костном мозге характерные для МДС.
У 20% пациентов можно выявить увеличение размеров селезенки, печени.
Выбор лечения определяется вариантом заболевания, прогнозом а также наличием сопутствующих заболеваний, которые могут существенно повлиять на терапию.
При благоприятном прогнозе и минимальных проявлениях заболевания можно ограничиться наблюдением за больным, пока показатели крови и костного мозга остаются стабильными.
При выраженном малокровии (анемии) показано переливание эритроцитарной массы, а при повышенной кровоточивости переливание тромбомассы. В ряде случаев возможно применение ростовых факторов (колониестимулирующие факторы).
Единственным методом лечения, позволяющим существенно увеличить продолжительность жизни больных МДС, является аллогенная трансплантация костного мозга/периферических стволовых клеток, Однако применение аллогенной трансплантации не всегда возможно в связи с пожилым возрастом большинства больных и отсутствием идентичного родственного донора.
До настоящего времени результаты лечения больных МДС остаются неудовлетворительными, в связи с этим не существует общепринятых стандартов лечения, а определены лишь общие подходы к терапии для разных групп больных при разных вариантах заболевания. Поэтому сохранение качества жизни пациентов с МДС в большинстве случаев, выходит на первый план при проведении лечения.
Цитопения что за болезнь
Слово «цитопения» на медицинском языке означает снижение гемоглобина, лейкоцитов или тромбоцитов в крови, а «рефрактерная», или устойчивая, означает, что никакими витаминами, препаратами железа, диетой исправить ситуацию нельзя. Слово «однолинейная» говорит о том, что произошло нарушение взросления одного ростка крови.
Рефрактерная цитопения с однолинейной дисплазией (РЦОД) – это один из видов миелодиспластического синдрома, при котором нарушается созревание клеток одного ростка крови. Если неправильно созревают клетки эритроидного (красного) ростка, то снижается количество гемоглобина. Если изменился лейкоцитарный (белый) росток, то уменьшается количество нейтрофилов. Если расстроен процесс в тромбоцитарном ростке, то в крови не хватает тромбоцитов.
РЦОД – болезнь пожилых людей, средний возраст которых 65-70 лет. Рефрактерная тромбоцитопения и рефрактерная нейтропения встречаются чрезвычайно редко. Чаще всего пожилые люди заболевают рефрактерной анемией, которая составляет 10-20% всех случаев миелодиспластического синдрома. О ней речь и пойдет далее. Поставить диагноз рефрактерной анемии непросто, и обычно до того, как такой больной попадает на прием к гематологу, он длительно лечится у терапевта с диагнозами «идиопатическая анемия», «анемия смешанного генеза» и подобными.
Диагноз
Диагноз «рефрактерная анемия» ставят, если у пациента отсутствует другая причина изменения крови и есть типичные изменения в костном мозге. Больного всесторонне обследуют: делают цитологическое, цитогенетическое и гистологическое исследование костного мозга, другие специальные анализы. Рефрактерная анемия – это диагноз исключения, иначе говоря, его ставят тогда, когда все другие причины снижения гемоглобина исключены.