Новорожденный срыгивает во сне слюной
Современные представления о лечении синдрома срыгиваний у детей первого года жизни
Правильное и рациональное питание ребенка первого года жизни во многом определяет его здоровье в будущем. Особенно это касается детей, имеющих какие-либо заболевания.
Правильное и рациональное питание ребенка первого года жизни во многом определяет его здоровье в будущем. Особенно это касается детей, имеющих какие-либо заболевания.
Достаточно распространенная проблема у детей первого года жизни — функциональные нарушения желудочно-кишечного тракта. Они связаны с изменениями моторной функции и соматической чувствительности, с отклонениями секреторной, всасывающей функций пищеварительной системы [1]. Значительное место среди данных нарушений занимает синдром срыгиваний (регургитаций). Под синдромом срыгиваний понимают заброс содержимого желудка в ротовую полость. При этом в отличие от рвоты регургитация желудочного содержимого происходит пассивно, без напряжения брюшного пресса и диафрагмы, не сопровождается вегетативными реакциями (гиперсаливация, бледность лица, тахикардия, похолодание конечностей). Высокая частота срыгиваний у детей первого года жизни обусловлена анатомо-физиологическими особенностями: строением верхних отделов желудочно-кишечного тракта, незрелостью нервно-гуморального звена сфинктерного аппарата и несовершенством моторики ЖКТ.
Cрыгивание, которое в ряде случаев отмечается и у здоровых новорожденных, само по себе не является признаком какого-либо заболевания [2]. Упорные срыгивания у детей первого года жизни могут быть связаны со слабостью нижнего пищеводного сфинктера и аномальной моторикой пищевода, которые приводят к самопроизвольному забросу желудочного содержимого в пищевод.
Срыгивания у детей первого года жизни могут возникать без органических изменений желудочно-кишечного тракта, а также на их фоне.
Органическими изменениями, приводящими к возникновению срыгиваний, являются:
Согласно современным представлениям, интенсивность срыгиваний оценивают по пятибалльной шкале, отражающей частоту и объем срыгиваний (табл. 1).
Упорные срыгивания могут быть проявлением как патологического гастроэзофагеального рефлюкса (ГЭР), так и гастроэзофагеальнорефлюксной болезни (ГЭРБ). Если физиологическое срыгивание обычно наблюдается во время бодрствования, то патологическое чаще всего возникает, когда ребенок находится в горизонтальном положении. Повышенная секреция желудочного сока и постоянный заброс в пищевод могут привести к развитию эзофагита. Клиническими проявлениями, позволяющими заподозрить развитие эзофагита, являются дисфагия, анорексия, плач, беспокойное поведение при кормлении или во время сна. У этой группы детей нередко возникают различные бронхолегочные осложнения, ночной кашель.
Помимо клинической картины, для диагностики срыгиваний большое значение имеют и лабораторно-инструментальные методы обследования. В ряде случаев, только с их помощью можно поставить правильный диагноз и определить дальнейшую тактику лечения.
24-часовая внутрипищеводная рН-метрия. Является наиболее информативным методом при данном заболевании. Данный метод позволяет выявить общее число эпизодов рефлюкса, их длительность, уровень кислотности в пищеводе. По данным рН-метрии, при функциональных срыгиваниях (регургитациях) рН в дистальном отделе пищевода может быть ниже 4, но не более 1 ч ежедневно (менее 4% от общего времени мониторирования), при ГЭР рН в дистальном отделе пищевода достигает 4, превышая 4,2% общего времени мониторирования, а при патологическом рефлюксе его продолжительность превышает 5 мин [4].
Отсутствие своевременного и правильного лечения, в первую очередь диетологической коррекции, при данной патологии может приводить к выраженным изменениям в состоянии здоровья детей:
Лечение срыгиваний. Лечение срыгиваний у грудных детей должно быть последовательным и включает комплекс мероприятий:
– прокинетики,
– блокаторы Н2-гистаминовых рецепторов,
– ингибиторы протоновой помпы;
При этом немаловажное значение имеет психологическая поддержка и разъяснительная работа, которую проводит врач с родителями. Это в первую очередь помогает оценить эффективность назначенного лечения, поскольку адекватная оценка частоты и объема срыгиваний во многом зависит от правильного понимания родителями возникшей ситуации и от степени их эмоционального комфорта.
Постуральная терапия (изменение положения тела ребенка) направлена на уменьшение заброса желудочного содержимого в пищевод и должна осуществляться в течение дня, а также ночью. Кормление ребенка должно происходить в положении сидя, под углом 45-60°С. Удерживание ребенка после кормления должно быть не менее 20–30 минут.
Значительное место в лечении срыгиваний принадлежит высокоэффективому методу — диетотерапии. Выбор диетотерапии зависит от вида вскармливания, на котором находится ребенок.
При естественном вскармливании следует продолжить кормление грудью. Следует помнить, что даже упорные срыгивания не являются показанием для перевода ребенка на смешанное или искусственное вскармливание. Для успешного лечения срыгиваний необходимо создать спокойную обстановку матери, нормализовать режим кормления ребенка, исключающий перекорм или аэрофагию. Срыгивания и ГЭР могут быть проявлениями пищевой непереносимости. В этом случае следует назначить матери гипоаллергенную диету.
В случае, если срыгивания являются следствием гипертензии или неврологических нарушений, диетотерапию следует сочетать с медикаментозным лечением, назначенным детским неврологом или неонатологом.
При упорных срыгиваниях или отсутствии эффекта от проводимой терапии допустимо использование загустителей грудного молока (например, «БИО-Рисовый отвар». Для детей старше 1–2 мес допустимо использование более плотной пищи — безмолочной рисовой каши, добавляемой в количестве 1 чайной ложки. Наличие загустителя обеспечивает большую вязкость смеси, в результате чего она дольше находится в желудке. Это приводит к разбуханию содержимого желудка и увеличению давления пищевой кашицы на мышечный сфинктер у выхода из желудка, что способствует его открытию. Воздействие силы тяжести на пищевой комок предупреждает его забрасывание из желудка обратно в пищевод, и все это вместе ведет к нормальному поступательному продвижению пищи по пищеварительной трубке и прекращению срыгиваний.
Если к трем месяцам жизни срыгивания не исчезают или их количество не уменьшается, то ребенок нуждается в дополнительном обследовании для выяснения причин срыгиваний и в назначении необходимой медикаментозной терапии.
Искусственное вскармливание. В данном случае также необходимо оценить рацион питания ребенка: объем и качество используемой искусственной смеси. Ребенок должен получать адаптированную молочную смесь в объеме, соответствующем возрасту.
При отсутствии эффекта от основных мероприятий (постуральная терапия, налаживание режима вскармливания) необходимо решить вопрос о назначении специализированной антирефлюксной смеси [5, 6]. Особенностью данной группы смесей является наличие в их составе загустителя, за счет чего повышается их вязкость.
В зависимости от вида загустителя антирефлюксные смеси делят на две группы:
Содержание камеди рожкового дерева в смесях не должно превышать 1 г в 100 мл готового продукта. В представленных в таблице продуктах содержание камеди составляет от 0,34 до 0,6 г в 100 мл.
Определенное значение имеет и соотношение в смеси сывороточного белка к казеину. Известно, что казеин в желудке образует более плотный сгусток и усиливает эффект загустителя (камеди рожкового дерева или крахмала). Подобными казеинпредоминантными смесями являются «Нутрилон антирефлюкс» и «Энфамил АР».
При выборе антирефлюксной смеси следует использовать дифференцированный подход. Наиболее выраженный клинический эффект отмечается при использовании смесей, содержащих камедь. Они могут быть рекомендованы как в полном объеме, так и частично, в виде замены части кормления. При этом количество смеси, необходимое ребенку, определяется наступлением терапевтического эффекта. Длительность применения этих смесей составляет в среднем 3–4 недели.
Искусственные смеси, содержащие в качестве загустителя крахмал, действуют «мягче». Они показаны детям с нетяжелыми формами срыгиваний (1–3 балла) как при нормальном стуле, так и при склонности к неустойчивому стулу. Их рекомендуется назначать для полной замены получаемой ранее смеси. Длительность их использования несколько больше, чем при применении камедьсодержащих искусственных смесей.
При назначении антирефлюксной смеси следует помнить, что данная группа смесей является лишь частью лечения заболевания и рекомендуется врачом. Использование антирефлюксных смесей у здоровых детей, не страдающих срыгиваниями, не рекомендуется.
Медикаментозная терапия. В случае неэффективности диетотерапии назначается медикаментозная терапия, сочетающаяся с продолжающимся использованием лечебной антирефлюксной смеси. К назначаемым группам медикаментозных препаратов относятся следующие:
1. Антациды (Фосфалюгель, Маалокс). Назначаются данные препараты в дозе 1/4 пакетика или 1 чайная ложка после каждого кормления — детям до 6 мес; 1/2 пакетика или 2 чайные ложки после каждого кормления — детям 6–12 мес. Курс лечения 10–21 день.
– метоклопрамид (Церукал, Реглан);
– цизаприд (Препульсид, Координакс);
– домперидон (Мотилиум).
Курс лечения прокинетиками составляет 10–14 дней. Назначаются они в дозе 0,25 мг/кг — 3–4 раза в день за 30–60 мин до приема пищи. Однако следует помнить о побочных явлениях данной группы препаратов, ограничивающих их использование в детской практике. Препараты метоклопрамида обладают выраженным центральным эффектом (описаны псевдобульбарные нарушения) и не рекомендуются к использованию у детей грудного возраста с синдромом срыгивания. При применении препаратов цизаприда описано удлинение интервала QT у детей, что служит ограничением к использованию таких лекарственных средств. В практике наиболее лучший результат и малый побочный эффект дает препарат «Мотилиум» (домперидон), выпускаемый в удобной форме для дачи детям раннего возраста — в сиропе. Препарат влияет на моторику кишки и, таким образом, ускоряет пассаж и желудочного, и кишечного содержимого, что приводит к более быстрому опорожнению желудка и соответственно к отсутствию срыгиваний.
3. Блокаторы Н2-рецепторов. Являются препаратами выбора в случае наличия патологического ГЭР, манифестирующего регургитациями. Рекомендуемые дозы: Ранитидин 5–10 мг/кг в день, Фамотидин 1 мг/кг в день. Длительность лечения — до 3 мес с постепенной отменой препаратов.
Таким образом, синдром срыгиваний у детей первого года жизни — распространенная проблема. Существенная роль в терапии данных состояний принадлежит диетотерапии. Адекватные и своевременные рекомендации по вскармливанию ребенка с синдромом срыгиваний позволяют избежать возможных осложнений и обеспечивают нормальные рост и развитие ребенка.
По вопросам литературы обращайтесь в редакцию.
Е. А. Гордеева, кандидат медицинских наук
Т. Н. Сорвачева, доктор медицинских наук
РМАПО, Москва
Почему ребенок часто срыгивает?
Срыгивание после кормления является нормальной реакцией грудного ребенка. До трех месяцев срыгивает около половины новорожденных минимум раз в сутки, но к шести месяцам это явление ослабевает. Редко срыгивания сохраняются до года, поэтому при определенных условиях родители должны насторожиться и обратиться с этой проблемой к врачу.
Почему ребенок часто срыгивает
У новорожденного физиологически по-другому функционирует пищеварительный тракт. Он еще полностью не созрел, как и нервная система, которая отвечает за сокращения гладкой мускулатуры желудка. Поэтому у детей до года распространены функциональные отклонения, который чаще всего проходят самостоятельно и не требуют специального лечения.
Срыгивание, или регургитация – это непроизвольный заброс съеденной пищи из желудка в пищевод и ротовую полость. При этом у малыша не сокращается диафрагма и мышцы передней брюшной стенки, как при обычной рвоте. Грудничка не беспокоит этот процесс, он не плачет, сохраняется нормальная температура тела и цвет кожи. Объем излившегося молока небольшой, обычно он не превышает 1-2 столовых ложки.
Причины того, почему ребенок часто срыгивает, нужно искать в особенностях кормления малыша. К основным факторам относят следующие:
Причиной срыгивания может быть отсутствие режима кормления. Неправильно расценивать каждый плач малыша, как признак голода. Даже при кормлении по требованию необходимо соблюдать временные интервалы не менее часа в первый месяц жизни и постепенно его увеличивать.
Малыш, родившийся раньше срока, или с признаками задержки внутриутробного развития, будет срыгивать чаще, чем другие дети. Это связано с анатомо-физиологическим особенностями: желудок у таких детей имеет шарообразную форму, уменьшенный объем. сфинктер на границе желудка и кишечника часто спазмирован и не может быстро пропускать пищу. Но к первому году грудничок перестанет срыгивать.
Иногда причины срыгивания связаны с различными патологиями. Без врача не обойтись, если у грудничка стойкий пилороспазм, имеются пороки развития желудочно-кишечного тракта или была травма нервной системы.
Что делать, если ребенок срыгивает
Если ребенок срыгивает по физиологическим причинам, уменьшить частоту и выраженность этого состояния можно самостоятельно. Начинают с коррекции питания. При грудном вскармливании следят за правильностью захвата соска вместе с ареолой и положением ребенка. Мама должна кормить его сидя, удерживая младенца под углом 45-60°. В таком положении воздух естественным путем покидает желудок и меньше риск заброса еды в пищевод. После приема пищи малыша нужно держать в вертикально в течение 20-40 минут.
Вывести часть воздуха из желудка можно до кормления, для этого новорожденного ребенка выкладывают на 10-15 минут на живот. Если у младенца склонность к кишечной колике, помогает легкий массаж живота, который делают в перерывах между едой.
Срыгивание у грудного ребенка не является показанием к переходу на искусственные смеси, женщина должна продолжать кормление грудью. Но рекомендуется придерживаться интервалов между приемами пищи, а маме соблюдать гипоаллергенную диету, а также исключить капусту, черный хлеб и бобовые.
Чтобы новорожденный на искусственном вскармливании перестал отрыгивать, необходимо купить антиколиковую бутылочку для кормления или специальную соску. Их конструкция отличается от традиционных. В бутылочке стоит специальный клапан, который предотвращает заглатывание воздуха во время еды. Так же необходимо контролировать, чтобы диаметр отверстия на соске не позволял вытекать молоку струей, оно должно медленно капать.
При покупке смеси для грудничка, который постоянно срыгивает, необходимо посоветоваться с педиатром. Он может рекомендовать гипоаллергенный состав или молоко без коровьего белка. В некоторых случаях приходится полностью избегать животного белка в составе.
В норме прикорм начинают вводить с четвертого месяца, но при отрыгивании молока детям старше 1-2 месяцев в рацион можно включать различные загустители питания. Это могут быть специальные смеси с рисовой мукой или безмолочная рисовая каша, но используют не более 1 чайной ложки за раз.
Когда обращаться к врачу
Регулярные срыгивания происходят в возрасте до четырех-пяти месяцев. Затем их количество в сутки уменьшается. Если специальные меры не дают результат, необходимо показать малыша педиатру. При обращении к врачу рассказывают о характере питания, сроках появления симптомов и течении родов, чтобы он могу предположить причину срыгиваний.
Детский врач может назначить медикаментозное лечение:
Но принимать лекарства начинают только по рекомендации врача, если остальные способы не помогли. Курс лечения, дозировку подбирают индивидуально, ориентируясь на вес малыша.
Родители должны строго соблюдать рекомендации врача и следить за состоянием ребенка. При отсутствии органической патологии, перечисленные методы должны уменьшить частоту неприятных симптомов. А после 6 месяцев, когда грудничок начинает сидеть самостоятельно, они почти полностью исчезают.
Срочно нужно ехать к врачу, если симптомы начинаются через один час после еды. Пища выходит фонтаном, имеет кислый запах, молоко свернулось. Это уже не срыгивание, а рвота. Она может быть показателем тяжелых неврологических нарушений. Если грудничка рвет несколько раз подряд, появились другие симптомы, необходима экстренная помощь.
Если после начала лечения прошел месяц, а количество и частота срыгиваний не уменьшается, необходимо дополнительное обследование. Используются методы рентгенографии желудка, эзофагодуоденоскопия. Она показывает состояние сфинктера между желудком и пищеводом, врач может осмотреть слизистую оболочку, а в тяжелых случаях провести прицельную биопсию. Некоторым детям проводят эзофаготонокимографию. Этот метод позволяет оценить тонус сфинктера, сокращения желудка и его моторную функцию.
По результатам обследования лечение корректируется. Если обнаруживают пороки развития, родителям рекомендуют хирургическое лечение. Но иногда причины рвоты после еды в неврологических патологиях. В этом случае нужна консультация и лечение у невролога.
Срыгивания у младенцев: норма или нет
Обильное срыгивание или гастроэзофагеальный рефлюкс (ГЭР) первые 3–4 месяца жизни у 65–70% детей наблюдается как минимум 1 раз за сутки после кормления. [2]
Это физиологический заброс, он возникает из-за спонтанных расслаблений пищеводного сфинктера и повышения давления в желудке после еды. Таких эпизодов расслабления может быть 5–6 в час. Длятся они всего 5–30 секунд, поэтому слизистая пищевода не повреждается.
Американская академия педиатрии (ААП) в 2018 году выпустила клинический отчет по диагностике и лечению гастроэзофагеального рефлюкса у недоношенных детей. Авторы приходят к выводу, что ГЭР является нормальным состоянием развития, обычно протекает бессимптомно и, как правило, проходит сам по себе, когда ребенок созревает.
«Лучшее сообщение для всех врачей, которые ухаживают за недоношенными детьми, – то, что ГЭР это нормальное явление развития у младенцев, которое обычно проходит самостоятельно по мере взросления. Диагностика и лечение почти всегда не нужны», – д.м.н, профессор педиатрии Эрик Эйхенвальд. [4]
Частота рефлюкса с возрастом уменьшается. Нижний пищеводный сфинктер у доношенных малышей созревает к возрасту 2–4 месяца. У большинства детей к году, после перехода к твердой пище и устойчивому вертикальному положению, эпизоды срыгивания благополучно завершаются.
Наличие стойких срыгиваний у ребенка в возрасте старше года говорит о патологическом ГЭР. [2] ГЭР становится ГЭРБ (гастроэзофагеальнорефлюксная болезнь) только тогда, когда вызывает неприятные ощущения или осложнения.
Физиологический рефлюкс (срыгивание) безболезненный. Он может влиять на сон, если малыш просыпается от дискомфорта, связанного с мокрой одеждой, или ему неприятно расширение пищевода от «заброса» молока.
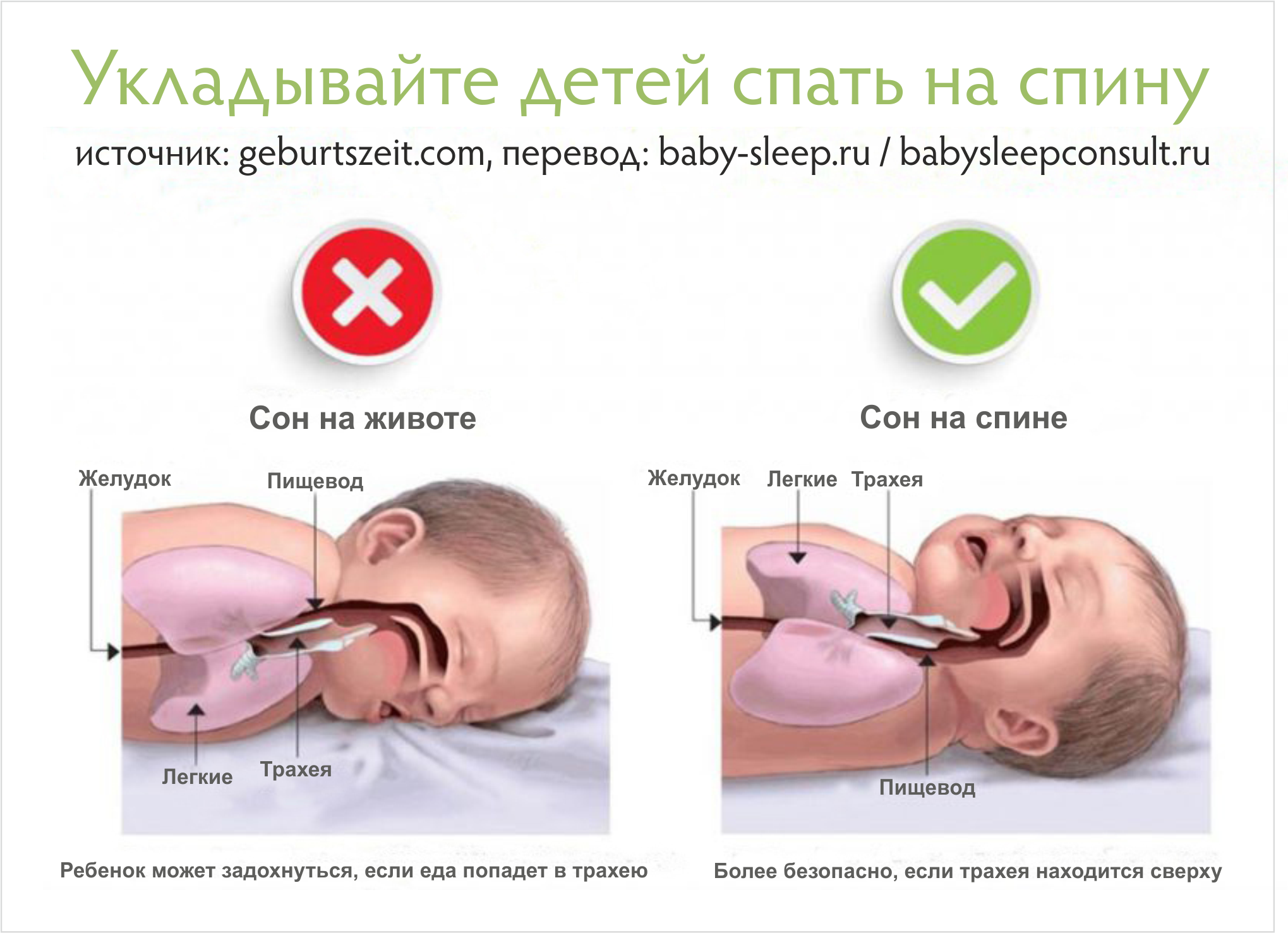
Не нужно укладывать малыша на левый бок, поднимать матрас, укладывать малыша спать в шезлонге, качелях или автокресле. Исследование 2014 года показало, что сон на левом боку не уменьшает симптомы ГЭР. [5] Поднимать матрас небезопасно, так как малыш может скатиться. Переворачиваться сам он пока не может, а значит, не сможет и принять положение тела, позволяющее освободить дыхательные пути.
Самая безопасная поза для сна маленького ребенка – только на спине. Даже при срыгивании в таком положении малыш не захлебнется. Это обусловлено анатомическим строением – дыхательные пути находятся сверху над пищеводом.
Североамериканское и Европейское общества детской гастроэнтерологии, гепатологии и питания провели обширный обзор литературы, данных исследований и баз данных с 2015 по 2019 годы, посвященных диагностике и лечению ГЭРБ у детей. Позиционное лечение они не рекомендуют, потому что позиции, которые уменьшают ГЭР, повышают риск синдрома внезапной детской смерти (СВДС). [6] Если патологический ГЭР подтвержден инструментально, в первую очередь необходима лекарственная терапия, а при наличии осложнений и хирургическая помощь.
Младенцы с ГЭРБ часто срыгивают и испытывают боль, безутешно плача. Тем не менее, плач может быть вызван множеством других причин, не связанных с рефлюксом, и не всегда плач является основным симптомом у детей с ГЭРБ.
Если ваш ребенок часто и долго плачет перед сном, и вы не можете понять, почему это происходит, приходите к консультанту по детскому сну BabySleep на короткую экспресс-консультацию.
Консультанты по детскому сну
Основатель BabySleep, первый консультант по сну в России и СНГ
10 лет BabySleep помогает родителям организовать здоровый и спокойный сон своих детей. Все материалы нашей энциклопедии сна созданы для самостоятельной работы. Если вам не подходит общее решение и вы не высыпаетесь уже более 2-х недель – не терпите, обратитесь к консультанту по сну.
Основатель BabySleep, первый консультант по сну в России и СНГ
Бесплатные консультации и советы в наших соцсетях
ПН–ПТ с 10:00 до 19:00
©2011 – 2021 baby-sleep.ru
Центр детского сна и развития BabySleep™
Основатель и руководитель — Елена Мурадова
Карта сайта
1-й в России информационный портал о сне ребенка: режим дня, ритуал перед сном, как уложить ребенка спать без слез, как научить засыпать самостоятельно, совместный сон с ребенком, как приучить ребенка спать в кроватке, что делать, если ребенок плохо спит, нарушение сна у детей, скачки развития, безопасный, здоровый сон, работа консультантов по сну и многое другое.
Публикации и рекомендации консультантов по сну Центра детского сна и развития BabySleep носят исключительно информационный характер, не являются медицинскими, не заменяют предписаний вашего лечащего врача и могут быть не применимы к детям, у которых имеются проблемы со здоровьем или развитием. Если у вашего ребенка наблюдаются вторичные инсомнии – проблемы сна, отражающие наличие каких-либо заболеваний, чаще неврологических – обязательно обратитесь к врачу!
Тревожный симптом: патологии у новорожденных
Несмотря на то, что новорожденный ребенок находится под тщательным наблюдением педиатра и других специалистов, именно от маминой внимательности и реакции часто зависит своевременное выявление тех или иных патологий у малыша.
О том, какие симптомы нельзя пропустить у крохи во избежание серьезных проблем со здоровьем в будущем, нам рассказала врач-педиатр клиники «9 месяцев» Авдеева Наталья Николаевна.
— Наталья Николаевна, какие патологии чаще всего встречаются у новорожденных?
— Почти 99 % новорожденных детей имеют неврологические отклонения, которые поначалу бывают минимальными и, при адекватном ведении ребенка, в большинстве случаев нивелируются к году.
— Что значит «адекватное ведение ребенка»?
— Имеется в виду вовремя проведенный массаж, вовремя начатая гимнастика. Причем, хочу заметить, что даже у абсолютно здорового ребенка до года желательно провести как минимум три курса гимнастики и массажа, с привлечением хорошего специалиста. Это необходимо для того, чтобы ребенок научился вовремя поворачиваться, садиться, вставать, ходить. Такие курсы нацелены на доразвитие нервной и, как следствие, скелетно-мышечной систем.
— Какие симптомы могут «подсказать» маме, что у малыша имеется то или иное неврологическое отклонение?
— Родителям следует обязательно обратить внимание на такой симптом, как подергивание подбородочка. Это может свидетельствовать о том, что идет недоразвитие нервной системы и отдельных структур головного мозга. Также должно вызвать опасения вставание ребенка на цыпочки. Как правило, на такое явление не обращают внимания. Но если малыш встает на цыпочки и при этом перекрещивает ножки, плохо опирается — это может быть слабовыраженным симптомом вялого нижнего парапареза, а в дальнейшем, к годику, может вылиться в ДЦП.
Дело в том, что обычно диагноз ДЦП до года не ставят, так как этот промежуток времени — большой реабилитационный период, когда у крохи есть хороший потенциал для восстановления. Первый год жизни вообще по своей восстановительной способности несоизмерим больше ни с одним промежутком в жизни человека. Здесь должна проходить очень большая работа самой мамы в совокупности с работой невропатолога, врача мануальной терапии, массажиста, врача ЛФК. В лечении применяются водотерапия, медикаментозная терапия, массаж, гимнастика и др.
Еще одним тревожным для мамы симптомом должен стать тремор рук. Обратите внимание, в каких ситуациях это возникает. Норма — если это реакция на яркий свет, сильный звук. Если же малыш старше месяца часто вскидывает руки в абсолютно спокойной обстановке, это может указывать на судороги. Здесь тоже необходимо полноценное обследование. Потребуется измерить внутричерепное давление у ребенка, сделать электроэнцефалограмму, проверить реакцию на световые и звуковые раздражители в спокойном состоянии, во сне и т. д.
Если же в сочетании со вздрагиваниями и испугами у малыша наблюдается также высовывание язычка — это может указывать на такую эндокринологическую патологию, как врожденный гипотиреоз. Изначально в роддоме проводится скрининг, когда берут кровь на 5 инфекций, и генетики это просматривают. Но необходима дальнейшая консультация эндокринолога. Раннее начало лечения предотвращает инвалидизацию ребенка. В связи с вышесказанным, хочу отметить, что крайне нежелательна ранняя выписка из роддома — на 3-4 сутки. Ведь многие такие моменты выявляются как раз на 4-5 сутки — то есть тогда, когда мама, выписавшаяся раньше, уже остается с ребенком и с возникшей проблемой наедине.
— Помимо неврологических, какие еще патологии родители могут самостоятельно заподозрить у ребенка?
— О многом говорит реакция малыша на внешние раздражители. Так, если ребенок в 2-3 месяца не реагирует на звуки (погремушки, голос), нужно срочно обратиться к отоларингологу. Первая проверка слуха проводится еще в роддоме, но в трехмесячном возрасте лор-врач обязательно должен осмотреть кроху. В Казани, например, довольно часто выявляются дети, которые сначала хорошо реагируют на проверки, но в конечном итоге у них обнаруживается кондуктивная тугоухость. Дело в том, что до этого ребенок мог реагировать чисто интуитивно, скажем, не на мамин голос, а на мимику. Бывает, что уже в 3 года таких детей начинают лечить как аутистов, хотя в действительности все дело в тугоухости.
Также должны возникнуть опасения, если ребенок не следит за предметами (на расстоянии 30 см — самое яркое зрение у новорожденных — кроха должен «поймать» мамино лицо и потянуться за ним, попытаться удержать его в своем поле зрения), к 3 месяцам не реагирует на свет, на цвета. Конечно, сами цвета малыш еще не идентифицирует, но смена цветов должна вызывать у него какие-то эмоции (радость или, наоборот, раздражение). Реакцию зрачка на свет мама тоже может отследить самостоятельно. Для этого нужно вынести малыша на яркий свет из темного помещения. Если при этом зрачки крохи не сузились, остались такими же широкими, как в темноте — значит, ребенок не видит свет, что говорит о патологии сетчатки глаз. В то же время, одинаковое сужение зрачка — это уже патология неврологическая. В любом случае, нужно срочно обратиться к специалистам.
На плановом осмотре у хирурга в месячном возрасте следует обязательно обратить внимание врача, если малыш часто и обильно срыгивает. По сути, ребенок должен срыгивать. Первые три месяца кроха дает отрыжку практически после каждого кормления. Но он не должен «фонтаном» выдавать всю еду наружу. Если так происходит, и ребенок за первые месяц-два плохо прибавил в весе, необходимо исключать пилороспазм — серьезную хирургическую патологию, требующую госпитализации.
Также мама должна внимательно следить за частотой и объемом мочеиспускания у ребенка. Считается, что до трехмесячного возраста ребенок должен мочиться понемногу, но каждый час. Если происходит задержка мочеиспускания, малыш выдает редко, но много мочи — это весьма тревожный симптом, который может указывать на такое серьезное заболевание мочевыводящей системы, как уретерогидронефроз, к сожалению, в последнее время встречающееся довольно часто. Выявить его можно уже на поздних сроках беременности при ультразвуковом обследовании. Для исключения этой же патологии проводится УЗИ в месячном возрасте. Здесь важно не упустить время, так как уже к 3 месяцам, при отсутствии лечения, происходит отмирание тканей почки.
Еще одним тревожным для мамы «звоночком» могут явиться бледность и синюшность носогубного треугольника у малыша, когда ребенок синеет при кормлении, плаче. Все это может быть вызвано низким гемоглобином, и в таком случае бывает достаточно назначить лечение кормящей маме. Однако важно не пропустить и кардиологическую патологию. Опять же, на последних сроках беременности при УЗИ-обследовании определяют грубые пороки сердца, но могут быть и малые аномалии, которые выявляются только после рождения малыша. Часто к трем годам малые аномалии нивелируются сами собой, но вполне возможно, что потребуется вмешательство. Поэтому если мама заметила, что ребенок регулярно синеет, у него одышка, он потлив (в норме грудные дети не потеют!), имеют место бледность и посинение ногтевых фаланг — это может говорить о скрытом пороке сердца. Нужно заострить на этом внимание педиатра, сделать кардиограмму, УЗИ сердца и записаться на прием к кардиологу.
В заключение хотелось бы обратиться ко всем молодым мамам: будьте внимательны к своим малышам, доверяйте интуиции и не стесняйтесь задавать вопросы врачу, рассказывайте обо всех своих подозрениях.
Вовремя забитая тревога — залог своевременного и успешного лечения, а значит, и здоровья вашего крохи!
Таблица тревожных симптомов
| Патологии | Симптомы | Действия |
| Неврологические отклонения | Подергивание подбородочка. Вставание ребенка на цыпочки, при этом малыш перекрещивает ножки, плохо опирается. Это может быть симптомом вялого нижнего парапареза, в дальнейшем (к году) может вылиться в ДЦП. Тремор рук, надо обратить внимание в каких ситуациях это возникает. Норма — если это реакция на яркий свет, сильный звук и т. п. Если же малыш старше месяца часто вскидывает руки в абсолютно спокойной обстановке, это может указывать на судороги. Высовывание язычка. В сочетании со вздрагиваниями может говорить об эндокринологической патологии — врожденном гипотиреозе. | Необходимо обратиться к невропатологу. У многих детей неврологические отклонения минимальны и, при адекватном ведении ребенка, нивелируются к году. Применяются массаж, гимнастика, водотерапия, медикаментозная терапия и др. Могут потребоваться дополнительные обследования. |
| Тугоухость | Ребенок не реагирует на звуковые раздражители (погремушки, голос). | Обратиться к отоларингологу. Первый скрининг проводится еще в роддоме, но лор-врач обязательно должен осмотреть малыша в 3 месяца. |
| Патология сетчатки глаз | 1. Ребенок не следит за предметами, к 3 месяцам не реагирует на свет, на цвета (смена цветов не вызывает никаких эмоций). 2. После того, как ребенка из темного помещения вынесли на яркий свет, его зрачки не сузились, остались широкими. | Обратиться к окулисту. Внимательно следите за реакцией ребенка. У новорожденного 30 см — самое яркое зрение. Кроха должен «поймать» на расстоянии 30 см мамино лицо и потянуться за ним, попытаться удержать его в своем поле зрения. |
| Хирургическая патология | Ребенок часто срыгивает «фонтаном», плохо набирает в весе при адекватном кормлении. Все это может свидетельствовать о пилороспазме. | На плановом осмотре у хирурга необходимо заострить внимание на имеющейся проблеме. |
| Патология мочевыводящей | Считается, что в норме ребенок до 3-месячного возраста должен мочиться понемногу, но каждый час. Если происходит задержка мочеиспускания, малыш выдает редко, но много мочи — это может свидетельствовать о серьезном заболевании — уретерогидронефрозе, которое, при отсутствии своевременного лечения, приводит к отмиранию тканей почек. | Уретерогидронефроз часто выявляют на поздних сроках беременности при ультразвуковом обследовании. Для исключения этой же патологии проводится УЗИ в месячном возрасте. |
| Пороки сердца | Бледность и синюшность носогубного треугольника. Ребенок синеет при кормлении, плаче. Все это может свидетельствовать о низком гемоглобине, и в этом случае часто достаточно назначить лечение кормящей маме. Однако если при этом у малыша наблюдается одышка, он потлив, имеются бледность и посинение ногтевых фаланг — это может говорить о скрытом пороке сердца. | Необходимо обратиться к педиатру, который назначит ребенку электрокардиограмму и УЗИ сердца. С результатами обратиться к кардиологу. |
Даже у абсолютно здорового ребенка до года желательно провести как минимум три курса гимнастики и массажа, с привлечением хорошего специалиста.
Первый год жизни вообще по своей восстановительной способности несоизмерим больше ни с одним промежутком в жизни человека.
Крайне нежелательна ранняя выписка из роддома — на 3-4 сутки. Ведь многие такие моменты выявляются как раз на 4-5 сутки — то есть тогда, когда мама, выписавшаяся раньше, уже остается с ребенком и с возникшей проблемой наедине.
На расстоянии 30 см новорожденный должен «поймать» мамино лицо и потянуться за ним, попытаться удержать его в своем поле зрения.
До трехмесячного возраста ребенок должен мочиться понемногу, но каждый час.
Если мама заметила, что ребенок регулярно синеет, у него одышка, он потлив, имеют место бледность и посинение ногтевых фаланг — это может говорить о скрытом пороке сердца.
Хабибуллина Зульфия Кабировна
Врач педиатр, невролог, врач высшей категории. Наталья Авдеева, врач-педиатр высшей каиегории