Новорожденный ребенок громко дышит во сне
Младенец кряхтит, сопит и хрюкает во сне? Рассказываем, почему это происходит
«Младенцы действительно издают множество звуков», — подтверждает педиатр Рейчел Уэллетт. Они вообще могут быть невыносимо громкими с их бульканьем, храпом, свистом, икотой, кашлем, зевками, чиханием и кряхтением.
Новорожденные еще только учатся дышать в большом мире за пределами маминого живота, а потому этот процесс у них сопровождается самыми разными звуками — от умилительных до очень странных.
Абсолютно нормально, если ваш ребенок издает странные звуки во сне.
Однако если какие-то из них кажутся вам тревожными — не забудьте обсудить это с педиатром.
 Неравномерно дышит
Неравномерно дышит
Уэллетт отмечает, что младенцы дышат носом, а частота их дыхания может сильно отличаться от частоты дыхания взрослых людей. Во время сна новорожденный может делать 30–40 вдохов в минуту, в то время как взрослые обычно делают всего 12–20 вдохов в минуту.
Не пугайтесь, если вы вдруг услышите несколько быстрых вдохов, а потом небольшую паузу перед тем, как ребенок снова начнет дышать — это совершенно нормально, и подавляющее большинство детей перестает так делать уже к шести месяцам.
 Храпит, свистит и фыркает
Храпит, свистит и фыркает
Еще во время спокойного младенческого сна можно нередко услышать храп или свист. «Прерывистый свист может быть связан с узостью носового хода младенца, — объясняет Уэллетт. — Но чаще всего это связано с козявками».
Большинство детей появляются на свет с заложенным носом (немудрено — они провели в околоплодной жидкости целых девять месяцев), а потому фырканье, кашель и чихание помогают им избавиться от лишней слизи в дыхательных путях. Также младенческий храп нередко бывает связан со слишком маленьким размером ноздрей, и проходит по мере роста ребенка.
 Кряхтит и тужится
Кряхтит и тужится
Многие младенцы время от времени кряхтят во сне — это может говорить о пищеварительных процессах. «Большинство детей кряхтит, когда работает их пищеварительная система, и они учатся какать, писать и выпускать газы», — говорит Уэллет.
Кряхтение не всегда свидетельствует о запоре: «Даже если вы слышите, что они тужатся, это просто значит, что они пытаются разобраться в том, какие мышцы им надо напрягать для того, чтобы справиться с задачей».

В большинстве случаев, если ребенок здоров, растет, набирает вес и развивает новые навыки в соответствии с возрастом, странное поведение во время сна не должно волновать его родителей.
Когда нужно обратиться к врачу?
Тревожными признаками являются: затрудненное или слишком частое дыхание, проблемы с кормлением и плохой набор веса, долгие приступы плача, которые невозможно успокоить.
Кряхтение также может быть симптомом проблем со здоровьем, если его ритмично слышно при каждом вдохе ребенка, если лицо и губы ребенка бледнеют, а также если создается ощущение, что каждый вдох дается ребенку с трудом. В перечисленных случаях следует обратиться к врачу.
Еще одна проблема, которая может быть связана с «музыкальным» детским сном (даже если врач подтвердил, что все эти звуки совершенно нормальны) — это плохой сон родителей. Молодым родителям бывает сложно заснуть даже в полной тишине, а если над ухом у них постоянно скрипит, кряхтит, сопит и шмыгает младенец, то это и вовсе рискует превратиться в невыполнимое задание.
Вариантов решения проблемы (кроме того как перетерпеть первый, самый беспокойный период жизни ребенка) несколько: например, вы можете отодвинуть кроватку чуть дальше от вашей кровати, спать рядом с ребенком посменно (в то время как другой родитель полноценно отдыхает в тишине) или использовать «белый шум», который поможет заглушить посторонние звуки.
Ещё почитать по теме
Ваш младенец все время орет и требует внимания? Это нормально!
Как понять, чего хочет ваш младенец, глядя ему в лицо
Как выжить после бессонной ночи с младенцем
Хрипы / шумное дыхание у ребенка
Когда дыхательные пути в нормальном состоянии, ребенок дышит бесшумно и без усилий. Когда нарушается их проходимость, при дыхании может появляться высокий звук, так как воздух через суженные дыхательные трубки проходит с усилием. Хрипами называются звуки, возникающие при вдохе и выдохе ребенка через суженные дыхательные пути. Нарушение проходимости дыхательных путей может наступить из-за отека, вызванного инфекцией, инородным телом, воспалением и спазмом мышц бронхов при астме. Иногда грубый хрип слышен только на вдохе: это может быть симптомом крупа. Такой хрип называется стридором (см. Помощь при крупе).
Вызовите «неотложную помощь» ребенку, если хрипам сопутствуют:
Хрипы у ребенка могут появиться внезапно, когда в дыхательные пути попало инородное тело. Небольшие хрипы могут сопровождаться ОРВИ. Если появились хрипы при дыхании, немедленно обратитесь к врачу.
ЗАДАЙТЕ СЕБЕ ВОПРОС
У ребенка грудного возраста довольно громкие хрипы слышны, только когда он вдыхает? Он ест и растет нормально?
Если ребенок ест, спит и растет нормально, шумное дыхание просто показывает, что ткани дыхательных путей еще достаточно эластичны. Такое шумное дыхание должно пройти к 1,5 годам, когда хрящи гортани (дыхательного горла) станут более плотными. Тем не менее обратите на шумное дыхание ребенка внимание детского врача при очередном осмотре
У ребенка также насморк или кашель?
Вызовите детского врача. Давайте обильное питье, создайте ребенку комфорт (см.также Насморк у ребенка)
Ребенок младше одного года? У него кашель, который продолжается 2 часа или более? В последние день-два он простужен? Учащенное и затрудненное дыхание? Он отказывается есть? Раздражителен?
Бронхиолит – заболевание, обычно вирусное, поражающее самые мелкие бронхи
Вызовите «неотложную помощь». Если диагноз подтвердится, возможно, потребуется госпитализация
Ребенок часто кашляет? Бывают приступы затруднения дыхания, особенно ночью или при физической нагрузке? В семье кто-либо страдает астмой или аллергией?
Запишитесь на прием к детскому врачу. Он осмотрит ребенка и назначит необходимые обследования; в зависимости от результатов посоветует лечение (см. также Если у ребенка астма)
У ребенка затрудненный вдох, удушье? Отрывистый сухой кашель, который напоминает лай собаки; охриплость голоса? Повышенная температура? Симптомы усиливаются ночью?
Круп — затруднение дыхания, вызванное воспалением и сужением просвета верхних дыхательных путей
Хотя большинство приступов может быть снято домашними средствами (см. Помощь при крупе), если начался приступ, вызовите «неотложную помощь». До прибытия врача отведите ребенка в ванную, закройте дверь, напустите в ванну горячей воды, чтобы образовался пар, Пусть ребенок подышит увлажненным воздухом. Закапайте в нос нафтизин. Если состояние не улучшается, дайте ребенку подышать прохладным ночным воздухом
У ребенка внезапно появились затруднение дыхания, хрипы?
Инородное тело в дыхательных путях (чаще всего встречается у детей от 6 месяцев до 2 лет)
Это неотложное состояние. Вызовите «скорую помощь»; мероприятия первой помощи — см. Остановка дыхания)
Дыхание учащенное, хрипы, сильный кашель? Повышена температура до 38,3 о С или более? Ребенок плохо себя чувствует? При вдохе втягиваются межреберные промежутки?
Срочно вызовите детского врача, он поставит диагноз и назначит лечение. Может потребоваться госпитализация (см. Затруднение дыхания, Кашель)
Ребенок во сне храпит? Каждое утро просыпается раздраженный? Он часто дышит ртом, так как нос заложен? Быстро устает? Говорит в нос? У него частые простуды и отит?
Увеличение аденоидов; аллергия
Обратитесь к педиатру, он осмотрит ребенка, чтобы выявить увеличение аденоидов (см. также Насморк у ребенка, или аллергическое заболевание), назначит лечение
Почему хрипы чаще бывают у маленьких детей
Хрипы часто встречаются у детей до 3 лет. Поскольку их дыхательные пути мельче, нарушение проходимости при спазме мышц бронхов, воспалении и отеке слизистой оболочки и накоплении секрета возникает легче, чем у более старших детей. Заболевания дыхательных путей могут провоцироваться загрязнением воздуха, в том числе сигаретным дымом. Если кто-либо в семье курит, вы должны настоять, чтобы никто не курил в доме.
Нормализация функции носового дыхания у детей грудного возраста. Новые подходы
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе.
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. При этом ребенок становится беспокойным. У некоторых детей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, что способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Таким образом, за состоянием дыхания через нос нужно следить начиная с рождения ребенка. Необходимо ежедневно ухаживать за полостью носа младенца — аккуратно при помощи специальных ватных палочек или турундочек вращательными движениями удалять корочки и густую слизь, предварительно закапав 1–2 капли стерильного вазелинового или растительного масла или изотонические растворы, способствующие разжижению слизи и облегчающие ее удаление из носа, усиливающие резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, например, Отривин Бэби капли для орошения — стерильный изотонический раствор натрия хлорида 0,74%, уровень pН которого близок естественной секреторной жидкости слизистой носа. Отривин Бэби применяют интраназально по несколько капель из флакона-капельницы по 2–4 раза в каждый носовой ход ежедневно.
Если у ребенка в носу скопилось большое количество слизи, что бывает после обильного срыгивания, при насморке, можно воспользоваться специальным слизеотсосом или маленьким клизменным баллончиком и аккуратно отсосать содержимое полости носа. Удобным представляется использование Отривин Бэби аспиратора, специально сконструированного так, чтобы воздух не мог проникнуть внутрь носовых ходов и слизь не попадала обратно в нос. Сменные одноразовые насадки аспиратора позволят избежать повторного инфицирования. Кроме того, необходимо помнить о необходимости регулярного осмотра не только педиатром, но и детским оториноларингологом. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, и даже незначительное воспаление слизистой оболочки носа вызывает у детей грудного возраста отек и, как следствие, затруднение дыхания через нос.
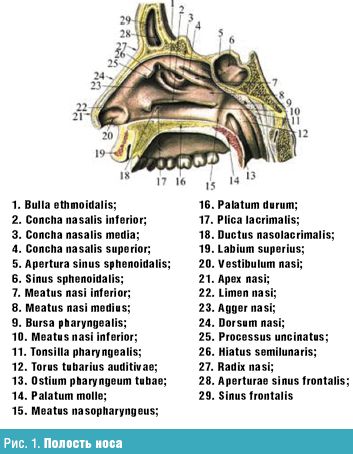
Полость носа (cavum nasii) (рис. 1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
Нижняя стенка (дно носовой полости) образована двумя небными отростками верхней челюсти и на небольшом участке кзади — двумя горизонтальными пластинками небной кости (твердое небо), соединенными по средней линии швом. Врожденные нарушения этого шва приводят к различным дефектам (например, незаращение твердого неба). Впереди и посередине в дне носовой полости имеется носонебный канал (canalis incisivus), через который в полость рта проходят одноименные нерв и артерия, анастомозирующая в канале с большой небной артерией. У новорожденных дно полости носа соприкасается с зубными зачатками, которые располагаются в теле верхней челюсти.
Верхняя стенка (крыша) полости носа спереди образована носовыми костями, в средних отделах — решетчатой пластинкой (lamina cribrosa) и клетками решетчатой кости (наибольшая часть крыши), задние отделы образованы передней стенкой клиновидной пазухи. Через отверстия решетчатой пластинки проходят нити обонятельного нерва. Следует помнить, что у новорожденного lamina cribrosa представляет собой фиброзное образование, которое окостеневает лишь к трем годам.
Медиальная стенка, или носовая перегородка (septum nasi), состоит из одного переднего хрящевого и заднего костного отделов. Костный отдел образован перпендикулярной пластинкой (lamina perpendicularis) решетчатой кости и сошником (vomer), хрящевой — четырехугольным хрящом, верхний край которого образует переднюю часть спинки носа. В преддверии носа кпереди и книзу от переднего края четырехугольного хряща имеется видимая снаружи кожно-перепончатая подвижная часть перегородки носа (septum mobile). У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
В формировании латеральной (наружной) стенки полости носа принимают участие в передней и средней частях медиальная стенка и лобный отросток верхней челюсти, слезная и носовая кости, медиальная поверхность решетчатой кости, в задней части, образуя края хоаны, — перпендикулярный отросток небной кости и крылонебные отростки клиновидной кости. На наружной (латеральной) стенке располагаются три носовые раковины (conchae nasales): нижняя (concha inferior), средняя (concha media) и верхняя (concha superior). У новорожденного нижняя раковина спускается до дна носа, отмечается относительная узость всех носовых ходов.
На боковой стенке нижнего носового хода на расстоянии 1 см у детей и 1,5 см у взрослых от переднего конца раковины находится выводное отверстие носослезного канала. Это отверстие образуется после рождения; в случае задержки его открытия нарушается отток слезной жидкости, что приводит к кистозному расширению канала и сужению носовых ходов. Задние концы нижних раковин близко подходят к глоточным устьям слуховых (евстахиевых) труб на боковых стенках глотки, вследствие чего при гипертрофии раковин может нарушаться функция слуховых труб и развиваться их заболевание.
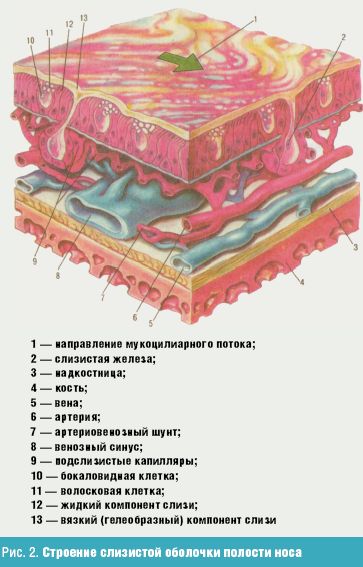
Слизистая оболочка полости носа (рис. 2) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа — преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа кверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
Под эпителием находится собственно ткань слизистой оболочки (tunica propria), состоящая из соединительнотканных коллагеновых и эластических волокон. Здесь имеется большое количество бокаловидных клеток, выделяющих слизь, и трубчато-альвеолярных разветвленных желез, продуцирующих серозный или серозно-слизистый секрет, который через выводные протоки выходит на поверхность слизистой оболочки. Несколько ниже этих клеток на базальной мембране расположены базальные клетки, которые являются основой регенерации эпителия после его физиологической и патологической десквамации.
Слизистая оболочка на всем протяжении плотно спаяна с надхрящницей или надкостницей, которая составляет с ней единое целое. В области преимущественно медиального и нижнего отделов нижней раковины, свободного края средней раковины и их задних концов слизистая оболочка утолщена вследствие наличия кавернозной ткани, состоящей из расширенных венозных сосудов, стенки которых богато снабжены гладкой мускулатурой и соединительнотканными волокнами.
Атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух. В полость носа выделяется 0,5–1 л слизи в сутки, которая движется в задних двух третях носовой полости со скоростью 8–10 мм/мин, а в передней трети — 1–2 мм/мин. Каждые 10 мин проходит новый слой слизи, которая содержит бактерицидные вещества, секреторный IgА.
В периоде новорожденности, а также у грудного у ребенка частые срыгивания способствуют раздражению слизистой оболочки носа и носоглотки желудочным содержимым и воспалению — риниту, который проявляется длительным затруднением носового дыхания. Первые 3–5 месяцев жизни, являющихся периодом «физиологического гуморального иммунодефицита» человека, проходят «под прикрытием» пассивно переданных материнских антител против большинства респираторных вирусов. Исключение составляет только респираторно-синтициальная инфекция, по отношению к которой напряженность пассивного иммунитета недостаточна, особенно у недоношенных новорожденных [1].
У детей, страдающих ринитом, перед кормлением грудью необходимо отсосать слизь из каждой половины носа и за 5 мин до кормления закапать в обе половины носа сосудосуживающие капли для младенцев [2, 4], например, Називин 0,01%, для детей до 1 месяца — по 1 капле 2–3 раза в день в течение 3–5 дней, для детей от 1 месяца до 1 года — по 1–2 капле 2–3 раза в день в течение 3–5 дней; Отривин «Увлажняющая формула» (увлажняющий эффект оказывают сорбитол и метилгидроксипропилцеллюлоза, входящие в состав препарата) капли 0,05%, для детей с 1 мес до 6 лет — по 1–2 капли 2–3 раза в день в каждую половину носа [2], возможно использование до 10 дней.
У детей с отягощенным аллергическим анамнезом, страдающих ринитом, сопровождающимся заложенностью носа, зудом, чиханием, ринореей обосновано применение комбинированного препарата Виброцил, обладающего не только сосудосуживающим и антигистаминным, но и дополнительным увлажняющим эффектом. Препарат не нарушает работу реснитчатого эпителия, не вызывает ишемии слизистой оболочки носоглотки, имеет естественный уровень pH, что соответствует основным требованиям физиологичного лечения слизистой оболочки носа и позволяет длительно (до двух недель) использовать препарат. Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Во второй и третьей стадии заболевания применяют 2–3% растворы Протаргола или Колларгола (в зависимости от возраста), обладающие вяжущими и дезинфицирующими свойствами. В детском возрасте воспалительный процесс в слизистой оболочке полости носа чаше, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие.
Воспалительные заболевания околоносовых пазух также не редкость у детей до года. В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису, флегмоне глазницы. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Редкая патология периода новорожденности, приводящая в том числе и к нарушению носового дыхания, — мозговая грыжа, выходящая из полости черепа в полость носа и носоглотку. Известны случаи, когда мозговую грыжу принимали за аденоиды или полипы носа и при попытке их удаления больной погибал [2]. Аденоидные вегетации (увеличенная в размерах носоглоточная миндалина) нарушают нормальное носовое дыхание, а также, являясь рецепторным полем, могут вызывать аллергизацию организма. Кроме того, аденоиды способствуют формированию неправильного прикуса.
Атрезия хоан также приводит к нарушению, а иногда и к полной невозможности носового дыхания. В случае двустороннего полного заращения хоан диагноз устанавливается в первый день жизни ребенка — младенец находится в тяжелом состоянии, совершенно не дышит носом, не может питаться, так как во время кормления наступает асфиксия. Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Таким образом, казалось бы банальное затруднение носового дыхания у детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам и аллергологам.
Литература
О. В. Зайцева, кандидат медицинских наук
Синдром апноэ у новорожденных и недоношенных малышей: почему грудничок задерживает дыхание во сне
По статистике, 2% родителей сталкиваются с апноэ у новорожденных – с такими нарушениями, при которых грудничок на 20 и более секунд перестает дышать. Апноэ у недоношенных детей возникает чаще. По разным оценкам, от СОАС (синдрома обструктивного апноэ сна) страдает от четверти до половины малышей, рожденных на 37-42 неделе.
Норма
Неравномерное дыхание у новорожденных во сне не всегда является проблемой. Родителям не стоит переживать, если остановки дыхания:
Если же дыхание малыша вызывает беспокойство, стоит найти время и посетить детского сомнолога – врача, который лечит нарушения сна.
Младенческое апноэ – что это такое? Специалисты различают несколько видов данной патологии.
У грудничка, рожденного в срок, может наблюдаться апноэ следующих типов:
У недоношенных новорожденных может возникнуть:
Для вторичного апноэ характерна не только остановка дыхания, но также снижение давления и общее ослабление мышечного тонуса. Это состояние может спровоцировать в дальнейшем развитие осложнений.
Симптомы
Главным тревожным сигналом становятся сбои в дыхание или его остановка длительностью более 20 секунд. Срочно записаться на прием к врачу следует, если характер дыхания не укладывается в понятие нормы, а также наблюдается хотя бы один из следующих симптомов:
Из-за постоянного недосыпания малыш становится капризным, постоянно плачет, раздражается.
К основным симптомам апноэ у детей, появившихся на свет раньше срока, относят:
Врачам хорошо известно, когда проходит апноэ у недоношенных, если нет осложняющих факторов. Это происходит к 40-45 недели жизни по мере окончательного формирования нервной и дыхательной системы, а также центра регуляции дыхания.
Понять, до какого возраста продлится проблема, сложнее. Приступы могут возникать как у младенцев первых недель жизни, так и у детей старше полугода. Прогноз дается только после полной диагностики.
Причины и последствия
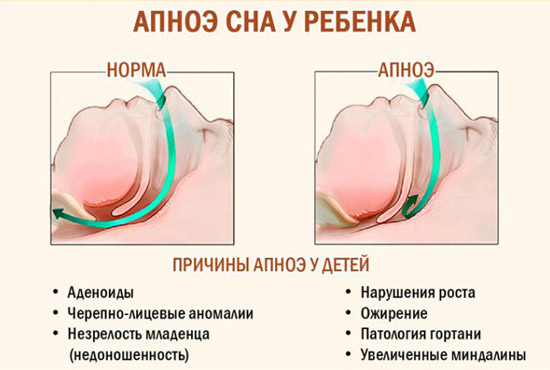
У новорожденных патология может развиться из-за проблем:
У недоношенных синдром часто развивается из-за несформированной нервной системы. Причинами также может стать:
Кроме того, апноэ нередко является осложнением наследственных болезней, а также заболеваний, которыми ребенок уже успел переболеть – менингита, воспаления аденоид, асфиксии, кислородного голодания и пр.
Проблемы с дыханием крайне опасны для здоровья малыша. Они также могут угрожать его жизни. При остановках дыхания на 20 секунд начинается гибель нейронов. При более длительном отсутствии кислорода начинаются необратимые проблемы со всеми жизненно важными органами – сердцем, легкими, бронхами.
У малышей старше полугода при хроническом апноэ развиваются неврологические проблемы. Ребенок не может сконцентрироваться. Ухудшается память. При гиперактивности малышу крайне трудно находить контакт с другими детьми. Возникают проблемы с социализацией на детской площадке или в яслях.
Диагностика
Ночное апноэ – не приговор, и чтобы понять, как его лечить, достаточно обратиться к врачу. Родителям недоношенного малыша следует записаться на прием к неонатологу. Остальным – к педиатру, который направит к узкому специалисту. Задачей отоларинголога, невролога, пульмонолога, кардиолога станет выявление причин, спровоцировавших нарушения.
У новорожденных
Полисомнография – основной метод, помогающий выявить патологию у детей, рожденных в срок Диагностика осуществляется во сне. К телу малыша подсоединяются электроды и датчики, которые фиксируют работу органов дыхания. Врач визуально контролирует остановки дыхания, их количество, частоту и продолжительность.
Для выявления причин проводятся дополнительные обследования. Например, при подозрении:
Также врач может назначить МРТ, КТ, энцефалограмму мозга и другие обследования.
У недоношенных
При выявлении отклонений назначается люмбальная пункция. С ее помощью в мозге ищут кровоизлияния или воспаления.
Что делать при апноэ: первая помощь
Во время приступа родители должны оказать малышу первую доврачебную помощь, выполнив нехитрые действия:
Если дыхание малыша не восстановилось, сделайте искусственное дыхание:
Лечение
При госпитализации врачи выполняют необходимые манипуляции, чтобы стабилизировать состояние малыша. Недоношенные младенцы помещаются в инкубатор. Если приступы и там повторяются, то ребенка подключают к аппарату ИВЛ.
Медикаментозные назначения и клинические рекомендации делаются с учетом причин развития заболевания. Например, для лечения младенческого апноэ, вызванного чрезмерно увеличенными аденоидами, лор назначает операцию по их удалению.
Профилактика
Предотвратить развитие апноэ в младенческом возрасте помогут простые рекомендации:
Для контроля сна ребенка в первые месяцы жизни стоит поставить его кроватку в спальню родителей.
Заключение
Чтобы не будить уснувшего ребенка храпом, предлагаем родителям воспользоваться инновационной капой Сонайт. Изучайте особенности уникальной разработки против храпа и апноэ у взрослых, проверяйте наличие противопоказаний и заказывайте капу Сонайт на нашем сайте.