Медикаментозный сон при беременности
Медикаментозный сон при беременности
Лечение показано в случаях доношенной беременности при длительности прелиминарного периода свыше 6 ч. Выбор способа лечения зависит от психоэмоционального состояния беременной, степени утомления, состояния родовых путей и плода.
Известно, что «незрелость» шейки матки в патологическом прелиминарном периоде встречается довольно часто. Это следует учитывать при назначении терапии.
I. При продолжительности прелиминарного периода до 6 ч, наличии «зрелой» шейки матки и фиксированной во входе в таз головке, независимо от целости плодного пузыря, лечение необходимо начинать с применения электроаналгезии или сеанса иглорефлексотерапии. Если добиться успеха не удается, то рекомендуется лечебная электроаналгезия, т. е. введение перед сеансом с целью премедикацин 2% раствора промедола (1 мл) или 2,5% раствора пипольфена (2 мл), 1 % раствора димедрола (1 мл) внутримышечно. Во всех случаях патологического прелиминарного периода при доношенной беременности показано введение эстрогенов.
II При длительности прелиминарного периода до 6 ч и недостаточной «зрелости» шейки матки центральную регуляцию патологического прелиминарного периода следует начинать с внутривенного введения седуксена (диазепам). Диазепам в дозе 10 мг вводят внутримышечно или разводят в 20 мл изотонического раствора натрия хлорида и вводят медленно внутривенно. Одновременно показано лечение, направленное на созревание шейки матки.
Наиболее эффективным является введение простагландина Е2 (динопростон, препидил) в виде геля (0,5 мг) интра-цервикально (Ekman G. et al., 1983; Чернуха Е.А., Алиева Э.М., 1996). Эффективно вагинальное введение простагландина Е2 (цервидил, 10 мг динопростона).
С целью созревания шейки в нашей стране используют 0,1% раствор эстрадиола дипропионата (20 000-30 000 ЕД) или 0,1% раствор фолликулина (20 000 ЕД) внутримышечно 2 раза в сутки. Следует вводить один из спазмолитических препаратов: 2% раствор но-шпы (2-3 мл), 2% раствор папаверина гидрохлорида (2 мл). 1% раствор анрофена (2 мл), баралпш (5 мл) внутримышечно.
III. При затянувшемся прелиминарном периоде (10-12 ч), когда после введения седуксена нерегулярные боли продолжают беспокоить беременную и она утомлена, необходимо повторно ввести 10 мг седуксена в сочетании с 50 мг пипольфена (2 мл 2,5% раствора) и 20 мг промедола (2 мл 1% раствора). Если в течение последующего часа беременная н
Установлено, что седуксен, воздействуя на лимбическую область, обеспечивает нормализацию нервно-психических реакций и расслабляюще действует на циркулярную мускулатуру матки. Промедол, баралгин и другие анальгетики дают и спазмолитический эффект, способствуют отдыху беременной, снимают спазм циркулярной мускулатуры нижнего сегмента и шейки матки и повышают готовность к родам.
Для лечения патологического прелиминарного периода можно с успехам применять B-адреномиметики с целью токолиза (партусистен, бриканил, гинипрал и др.). Одну ампулу (10 мл) партусистена разводят в 250 мл изотонического раствора натрия хлорида или 5% раствора глюкозы и вводят внутривенно со скоростью 8-12 капель в минуту в течение 2-3 ч. Бриканила (тербуталина сульфата) в одной ампуле содержится 0,5 мг. Способ введения идентичен с введением партусистена.
Можно использовать токолитик гинипрал (сульфат гексопреналина). Одну ампулу (5 мл — 0,025 мг) гинипрала разводят в 500 мл 0,9% раствора хлорида натрия и вводят капель-но внутривенно, начиная с 30 кап/мин.
Дифференцированное лечение в патологическом прелиминарном периоде с использованием одного из описанных выше способов позволяет снять некоординированные болезненные сокращения матки, добиться улучшения состояния родовых путей и спонтанного развития родовой деятельности.
Если не удается достигнуть эффекта у женщин с доношенной беременностью, «незрелой» шейкой матки, отягощенным акушерским анамнезом, крупным плодом или тазовым предлежанием, аномалиями развития половых органов, экстрагенитальными заболеваниями, а также у первородящих старше 30 лет, то целесообразно родоразрешение путем операции кесарева сечения. При появлении признаков внутриутробного страдания плода вследствие патологического прелиминарного периода также следует предпринять оперативное родоразрешение.
Медикаментозный сон в родах
Нет-нет, да и услышишь от какой-нибудь будущей мамы: «Так боюсь боли, что рожать соглашусь только под общим наркозом!». И это несмотря на то, что сейчас все больше естественных, да и оперативных родов проводят под эпидуральной анестезией. Все же бывают в родах моменты, когда сознание женщины необходимо «выключить».
В ходе первого периода родов — периода раскрытия — маточный зев увеличивается в диаметре на 11–12 см за несколько часов. Для организма это экстремальное растяжение, неудивительно, что оно сопровождается болью.
Обезболивать роды мечтали всегда. И не только женщины, но и врачи, роды принимающие. Неудивительно то, что одним из первых испытаний общего наркоза было именно обезболивание родов: акушер Джеймс Симпсон проделал это в 1847 году, применив хлороформ. Вдыхание хлороформа вызывает полную потерю сознания и избавляет от мучений, но приходить в себя после такого наркоза тяжело.
К счастью, истории акушерской анестезии уже около двух веков, и за это время врачи придумали куда более щадящие способы: сейчас более десятка видов анальгезии (когда «выключается» только боль, но не ощущения) и анестезии (при которой наряду с болью блокируется сенсорная и двигательная активность). Сегодня анестезиологам все больше удается провести обезболивание так, чтобы роженица оставалась в сознании, и, собственно говоря, «присутствовала» на родах. Но бывают ситуации, когда женщину приходится погружать во временный сон. Предугадать эти случаи сложно: выбор обезболивания происходит уже в родах и зависит от выраженности боли, от особенностей течения родов, от состояния здоровья матери и ребенка.
Медикаментозный сон
Лечебный акушерский наркоз еще называют «медикаментозным сном». Его задача — дать утомленной родами женщине отдохнуть от болезненных и утомляющих схваток, помочь ей собраться с силами. В качестве лекарства используют анальгетики — они купируют боль, меняют ее характер (что облегчает ее переживание). Но они же вызывают сильную сонливость и у матери, и у плода. Именно поэтому лечебный акушерский наркоз применяют только на первом этапе родов: как у сладко спящей мамы может родиться малыш?
Очень часто медикаментозный сон «прописывают» при затяжном характере родов, дискоординации родовой деятельности, гестозе. За время отдыха организм сам налаживает свою работу, и никаких дополнительных медикаментозных воздействий на него не требуется.
Как проводят? Сначала роженице проводят так называемую премедикацию — внутривенно и внутримышечно вводят препараты (в том числе и анальгетики), призванные свести на нет возможные побочные реакции после введения основного лекарства. Через 5–20 минут после этого вводят неингаляционный анестетик и гипнотик метаболического действия. Он обезболивает путем воздействия на центральную нервную систему. Через 3–8 минут женщина засыпает, при этом засыпание приятное и легкое, а сам сон — безмятежный, полноценный, освежающий. Женщина ощущает это состояние как эйфорию, при этом иногда в ней просыпается говорливость (это одно из побочных действий препарата).
Сон длится 2,5 часа, при этом у женщины снижается интенсивность обменных процессов и потребление кислорода тканями. Дело в том, что при сильных «необезболенных» схватках мышцам нужно очень много кислорода, они страдают от гипоксии. А под действием «медикаментозного сна» они расслабляются, перестают «судорожно хватать» кислород и начинают нормально функционировать. К тому же вводимый анестетик и гипнотик по своим химическим показателям похож на вещества, вырабатываемые человеческим организмом. А потому он не нарушает сократительную деятельность матки, нетоксичен и не воздействует отрицательно на новорожденного, в частности, не вызывает угнетения дыхательного центра.
Через 2 с половиной часа часа женщина просыпается отдохнувшей и без всяких признаков «похмелья». Фактически действие лечебного акушерского наркоза можно описать, как «женщина спит — роды идут».
Иногда лечебный акушерский наркоз применяют на фоне уже проводимой эпидуральной анестезии. Тогда для погружения женщины в сон ей внутривенно вводят транквилизаторы — препараты, успокаивающие роженицу и погружающие ее в легкий приятный сон. Эти лекарства также повышают порог болевой чувствительности и заодно удлиняют действие анальгетиков. Это, кстати, очень важно: анальгетики можно ввести лишь однократно, а действие их продолжается всего час-полтора. И если период раскрытия продолжается дольше, возвращение боли станет стрессом.
Применение успокоительных средств особенно целесообразно и эффективно у слишком встревоженных, испуганных, паникующих рожениц. Их просто «отпускает», и после передышки они способны адекватно и активно включиться в собственные роды.
Несколько слов об анальгетиках, используемых для обезболивания родов. Они расслабляют гладкие мышцы матки. Погрузить женщину в сон — не их задача, однако они способны вызвать сонливость у матери и ребенка. В дозе, используемой для обезболивания родов, анальгетики не оказывают вредного воздействия на мать и плод.
Ингаляционная анестезия
Ингаляционная анестезия подразумевает, что будущая мама вдыхает во время схватки анестетик, позволяющий смягчить болевые ощущения. Для этого используются газовые смеси, самой распространенная из которых смесь закиси азота и кислорода.
Как проводят? В течение нескольких схваток анестезиолог подбирает наиболее подходящую роженице концентрацию закиси азота. Смесь подается через специальный наркозный аппарат, снабженный маской: наркоз поступает лишь в том случае, если женщина делает активный вдох. Едва роженица чувствует приближение схватки, она прижимает маску к лицу и всю схватку дышит газовой смесью. Если наркоз чересчур силен, женщина просто засыпает, перестает прижимать маску к лицу, вдыхает обычный воздух и быстро просыпается. К положительным сторонам использования закиси азота можно отнести и то, что она не накапливается в организме, поэтому этот вид обезболивания можно применять на всем протяжении родов. Единственным препятствием для использования этого вида наркоза может быть конструкция самого наркозного аппарата: он может быть использован только здоровой женщиной. Для женщин с серьезными заболеваниями сердца, очень тяжелым поздним гестозом и его осложнениями нужен аппарат другой конструкции: подающий наркоз не через маску, а через интубационную трубку. Это значит, что во время родов рядом обязательно должен постоянно присутствовать анестезиолог.
Для ингаляционного наркоза могут быть использованы и другие вещества в смеси с воздухом или кислородом. Но делают это редко, когда ввести женщину в наркоз нужно безотлагательно. Такое случается при очень высоком давлении, преэклампсии или эклампсии.
Общий наркоз
Несмотря на то что в последнее время появилось немало новых методик акушерского обезболивания, не всегда лучшим выходом являются современные регионарные методы — например, эпидуральная анестезия. И особенно важно определиться с анестезией, если женщине предстоит операция кесарева сечения.
Самое главное — является ли операция плановой или экстренной. Если о необходимости проведения операции известно заранее, врачи оценят, насколько отягощен акушерско-гинекологический анамнез женщины, относится ли она к группе риска, способна ли психологически выдержать операцию под эпидуральной анестезией: для некоторых мам подобное «присутствие на родах» может стать слишком сильным стрессом. Лишь после всего этого врач предложит будущей роженице тот или иной вид обезболивания.
Если необходимость операции возникла уже в ходе родов, возможны варианты. В случае, когда женщине уже проводят эпидуральную анестезию, вид обезболивания обычно не меняют. Ведь ей уже установлен катетер, через который можно просто подать большую дозу лекарства и начать операцию. А вот если для женщины использовали другие виды обезболивания или вовсе от него отказались, и при этом необходимо делать операцию, то, скорее всего, врачи используют общий наркоз. Ведь в экстренной ситуации анестезиологу просто некогда проводить тонкую и деликатную операцию по введению анестетика в субдуральное пространство позвоночника и ждать, пока лекарство сделает свое дело. По этой причине в подобных случаях используется общая анестезия: она может быть начата немедленно, засыпание происходит быстро. А значит, она наиболее желательна при ухудшении состояния матери и ребенка.
Еще одним показанием для применения общей анестезии является невозможность проведения эпидуральной анестезии — такое случается при травмах или искривлениях позвоночника, при очень низком давлении роженицы и тому подобных осложнениях.
Как проводят? Главное при проведении общего наркоза — избежать заброса пищи или жидкости из желудка женщины в ее легкие: это чревато пневмонией. Поэтому перед введением анестетика желудок роженицы прочистят, а для нейтрализации его кислого содержимого введут антациды. Кстати, к подобному развитию событий врачи готовы всегда, и именно поэтому с момента начала родов роженицам запрещают есть и пить. Максимум, что можно позволить, это глоток воды или маленький кусочек льда для смачивания пересохших губ.
Перед операцией также осуществляют профилактику антибиотиками, опорожняют мочевой пузырь, при необходимости восполняют дефицит жидкости в организме женщины и готовят все для возможного переливания крови. Женщину подробно информируют о характере операции и получают ее согласие или согласие ее родственников.
Общий наркоз называют еще эндотрахеальным: в момент проведения операции женщина подключена к аппарату искусственной вентиляции легких. Ее состояние в течение всей операции контролирует врач-анестезиолог.
Общая анестезия влияет и на малыша, поэтому с момента начала наркоза до момента рождения ребенка проходит не более 10 минут.
При выходе из наркоза у некоторых рожениц возможны неприятные ощущения: тошнота, головокружение, головные боли.
Впрочем, в последнее время все чаще даже при экстренном кесаревом сечении используется регионарная анестезия — но не эпидуральная, а спинальная. Она начинает действовать уже через 5 минут — вполне достаточно, чтобы начать операцию быстро. В этом случае женщина остается в сознании и может увидеть своего малыша сразу же после рождения.
Безопасный сон
Как бы ни шутили будущие мамы по поводу «родов только под общим наркозом», перспектива медикаментозного погружения в сон, неважно при помощи какого метода, их пугает.
Главный вопрос — а насколько безопасен наркоз для малыша? У каждого метода есть не только свои достоинства, но и свои недостатки.
При внутривенном введении анальгетиков лекарства проникают к ребенку через плаценту и частично ослабляют его дыхательную функцию. Но врачи нашли выход: медикаментозный сон делают в первом периоде родов, задолго до того момента, как малышу предстоит сделать свой первый вдох.
Недостаток ингаляционного метода в его неуниверсальности: примерно половина женщин, вдыхая закись азота, не чувствуют особого облегчения. А вдруг вы относитесь к их числу? Выяснить это можно, лишь попробовав: плюс ингаляционного метода в том, что газовая смесь не способна причинить вреда малышу.
Общий наркоз может отозваться снижением мышечного тонуса малыша, нарушениями его сердцебиения и дыхания. Но еще раз отметим: этот вид анестезии сейчас делают редко и только тогда, когда на другие виды анестезии просто нет времени. В подавляющем большинстве случаев общий наркоз из акушерской практики вытеснили эпидуральная или спинальная анестезия, на ребенка никак не влияющие.
Все виды анальгезии и анестезии — это вмешательство в работу природы. Однако бывают ситуации, когда без этого вмешательства не обойтись. И речь идет не только о критических ситуациях. Даже при естественных родах без патологий чересчур испуганная, паникующая, страдающая от боли роженица воздействует на своего малыша едва ли не сильнее, нежели лекарственные средства. Малышу, тесно связанному с мамой пуповиной, тоже страшно, и он начинает «раздумывать», а стоит ли вообще покидать свое теплое убежище. Роды затягиваются, увеличивается риск осложнений. Вот почему когда очень больно или очень страшно, не стоит отказываться от спасительного сна, если вам его предлагают врачи.
Медикаментозный или акушерский сон
В медицине существует такое понятие как медикаментозный сон в первом родовом периоде, когда остаётся ещё время до наступления потужного периода. Ещё медикаментозный сон называют акушерским сном или наркозом. Но всё-таки это не наркоз в привычном его понимании, так как роженица погружается в состояние поверхностного сна, а не в состояние полного отключения сознания.
Медикаментозный сон не назначается по желанию роженицы. Определить его актуальность в каждой конкретной ситуации может только ведущий роды акушер-гинеколог, а ввести пациентку в состояние сна – анестезиолог. Для назначения медикаментозного сна должны быть обоснованные показания, так как препараты, стимулирующие введение женщины в такое состояние, относятся к категории веществ, применяемых для наркоза. Считается, что первый родовой период женщины переносят тяжелее, теряя при этом больше сил и энергии. В процессе раскрытия шейки матки роженицы испытывают сильные боли во время каждой схватки, а физическое и нервное переутомление может стать причиной развития нарушений общей родовой деятельности. Быстро восполнить силы и физические возможности организма поможет только медикаментозный или акушерский сон.
Препараты применяемые для медикаментозного сна
Процедура погружения в состояние сна проводится в два этапа. Первый этап необходим для подготовки организма роженицы к введению препаратов – атропин, промедол, димидрол или пипольфен. Эти препараты предназначены для обезболивания, снижения чрезмерного нервного возбуждения и предотвращения возможных аллергических реакций. Через 10-15 минут после первого этапа пациентке внутривенно вводят препарат для медикаментозного сна – 20% раствор натрия оксибутирата. Среди своих аналогов этот раствор считается малотоксичным и наиболее безопасным, так как похож на вещество, врабатывающееся в человеческом организме и поэтому негативно не влияющее на плод и дыхательные функции новорождённого. Кроме того, раствор натрия оксибутирата имеет антигипоксическую активность, благоприятно воздействующую на раскрытие шейки матки во время сна. После введения раствора акушерский сон наступает в течение 10 минут.
Медикаментозный сон у роженицы продолжается 2-2,5 часа и всё это время родовой процесс не останавливается ни на секунду, поэтому необходимо такое же наблюдение за состоянием роженицы и плода, как и при обычных родах, а порой даже более тщательное, так как женщина, находясь в состоянии сна может не почувствовать каких-либо негативных изменений в своем организме. В таких случаях обязательно контролирование плода при помощи кардиотокографии (КТГ), потому что при возникновении признаков внутриутробного страдания может понадобиться срочное прерывание лечебного сна.
Кому необходим медикаментозный сон
Показание для назначения акушерского сна одно – паталогическое течение первого родового периода в виде слабости родовой деятельности в результате утомления роженицы. Из-за болезненных тренировочных схваток в подготовительном периоде утомление роженицы может возникнуть и до начала родовой деятельности. Акушерский лечебный сон позволяет женскому организму отдохнуть от боли, а матке помогает настроиться на правильную работу, способствуя устранению чрезмерного напряжения. Во время лечебного сна, благодаря расслаблению мышц всего тела и матки в том числе, происходит понижение интенсивности обменных процессов и уменьшается потребление кислорода тканями организма.
Противопоказания и осложнения, которые могут возникнуть во время медикаментозного сна
Лечебный акушерский сон не всем роженицам может быть полезен. Раствор натрия оксибутирата, например, замедляет сердцебиение и поэтому запрещён для применения у женщин с гестозом, высоким артериальным давлением и брадикардией. При выявлении признаков нехватки кислорода у плода лечебный сон применять также нельзя.
Основной целью введения будущей мамы в состояние медикаментозного сна является возможность недолгого отдыха от длительных болезненных схваток перед ответственным периодом потуг, в котором женщине понадобятся силы, сосредоточенность и ясность ума.
Аномалии родовой деятельности
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
При нормальном течении беременности ближе к ее окончанию отмечаются предродовые сокращения матки, которые чаще всего безболезненны, в основном возникают ночью и приводят к укорачиванию и размягчению шейки матки, и приоткрытию шеечного канала.
К основным видам аномалий родовой деятельности относят патологический прелиминарный период, первичную и вторичную слабость родовой деятельности, чрезмерно сильную родовую деятельность, дискоординацию родовой деятельности и тетанус матки.
Патологический прелиминарный период
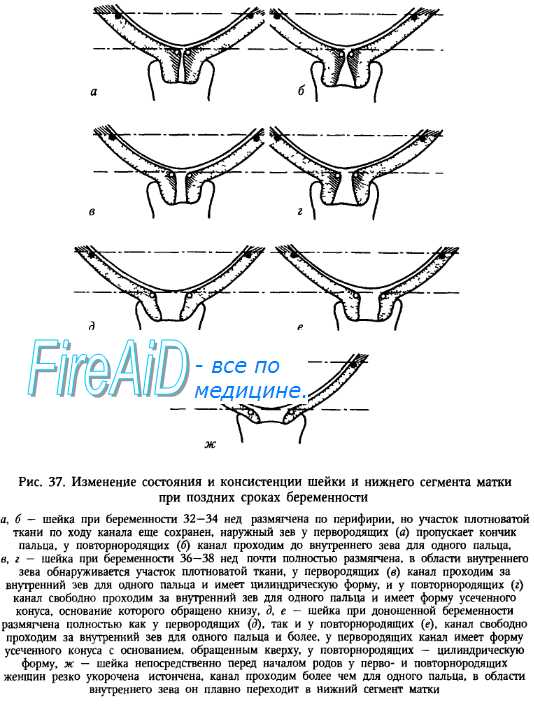
В отличие от нормальных предродовых скоращений матки патологический прелиминарный период характеризуется спастическими, болезненными и беспорядочными сокращениями матки и отсутствием структурных изменений со стороны шейки матки, что является признаком дородового нарушения ее сократительной функции. Патологический прелиминарный период может продолжаться до нескольких суток. Частым осложнением патологического прелиминарного периода является несвоевременное излитие околоплодных вод. Основными причинами, которые приводят к развитию данного осложнения являются: нервный стресс; эндокринные и обменные нарушения; воспалительные изменения матки, возраст первородящей старше 30 лет и младше 17 лет.
Лечение патологического прелиминарного периода должно быть направлено на ускорение «созревания» шейки матки, снятие некоординированных болезненных сокращений матки. При утомлении и повышенной раздражительности пациентке назначают медикаментозный сон-отдых, успокаивающие препараты (настойка пустырника, сбор успокоительных трав, корень валерианы); спазмолитики; обезболивающие препараты; β-миметики (гинипрал, партусистен). Для срочной подготовки шейки матки к родам используют препараты на основе простагландина Е2, которые вводят в цервикальный канал или задний свод влагалища. Длительность лечения патологического прелиминарного периода не должна превышать 3-5 дней. При «зрелой» шейке матки с учетом благоприятной акушерской ситуации возможно раннее вскрытие плодного пузыря и ведение родов через естественные родовые пути. При отсутствии эффекта от проводимой терапии, сохранении «незрелости» шейки матки, целесообразно выполнение кесарева сечения.
Слабая родовая деятельность
Слабость родовой деятельности характеризуется недостаточной силой и продолжительностью сокращений матки, увеличением промежутков между схватками, нарушением их ритмичности, замедлением раскрытия шейки матки, задержкой продвижения плода. Различают первичную и вторичную слабость родовой деятельности. При первичной слабости схватки с самого начала родов слабые и неэффективные. Вторичная слабость возникает на фоне нормально начавшейся родовой деятельности. Слабость родовой деятельности приводит к затяжному течению родов, гипоксии плода, утомлению роженицы, удлинению безводного промежутка, инфицированию родовых путей, развитию воспалительных осложнений, кровотечениям в родах и послеродовом периодах. Причины слабости родовых весьма многочисленные. Основными среди них являются нарушения механизмов регулирующих родовой процесс, к которым относятся: изменения функции нервной системы в результате стресса, расстройства эндокринных функций, нарушения менструального цикла, заболевания обменного характера. В целом ряде случаев слабость родовых сил обусловлена такими патологическими изменениями матки, как пороки развития, воспалительные явления, перерастяжение. Недостаточность сократительной деятельности во время родов возможна также при наличии крупного плода, при многоплодии, многоводии, миоме матки, переношенной беременности, у женщин с выраженным ожирением. Среди причин вторичной слабости родовой деятельности, кроме уже перечисленных следует отметить утомление роженицы в результате длительных и болезненных схваток, препятствие рождающемуся плоду из-за несоответствия размеров головки и таза, при неправильном положении плода, при наличие опухоли в малом тазу.
Бурная родовая деятельность
При коррекции бурной родовой деятельности роженице придают положение на боку, противоположном позиции плода, которое она сохраняет до конца родов. Вставать роженице не разрешают. Для регуляции и снятия чрезмерной родовой деятельности применяют внутривенное введение сернокислой магнезии, токолитических препаратов (партусистен, гинипрал и др.), добиваясь уменьшения числа схваток до 3-5 за 10 мин.
Тетанус матки
Тетания матки встречается редко. При этом матка совершенно не расслабляется, а все время остается в состоянии тонического напряжения, что обусловлено одновременным возникновением нескольких водителей ритма в различных участках матки. При этом сокращения различных отделов матки не совпадают друг с другом. Отсутствует суммарный эффект действия от сокращения матки, что приводит к замедлению и остановке родов. Из-за существенного нарушения маточно-плацентарного кровообращения развивается выраженная гипоксия плода, что проявляется в нарушении его сердечной деятельности. Степень раскрытия маточного зева уменьшается по сравнению с данными предыдущего влагалищного исследования. У роженицы может повышаться температура тела и развиться хориоамнионит, ухудшающий прогноз для матери и плода. Тетания матки может быть одним из симптомов таких серьезных осложнений, как угрожающий или начавшийся разрыв матки, преждевременная отслойка нормально расположенной плаценты. Причинами этой аномалии являются наличие значительных препятствий на пути продвижения плода, узкий таз, опухоль, необоснованное, ошибочное назначение родостимулирующих препаратов.
При лечении тетания матки используют наркоз. Часто после наркоза родовая деятельность нормализуется, и роды заканчиваются самопроизвольно. При тетании матки, являющейся симптомом ее разрыва, при преждевременной отслойке нормально расположенной плаценты, механическом препятствии прохождению плода выполняют кесарево сечение. Если имеет место полное открытие шейки матки, то под наркозом извлекают плод с помощью акушерских щипцов или за ножку (при тазовом предлежании).
Дискоординация родовой деятельности
Дискоординация родовой деятельности характеризуется беспорядочными сокращениями различных отделов матки вследствие смещения зоны водителя ритма. Одновременно может возникать несколько таких зон. При этом не соблюдается синхронность сокращения и расслабление отдельных участков матки. Несинхронно могут сокращаться левая и правая половины матки, чаще же это относится к нарушению процессов сокращения в нижнем ее отделе. Схватки становятся болезненными, спастическими, неравномерными, очень частыми (6-7 за 10 мин) и длительными. Между схватками матка полностью не расслабляется. Поведение роженицы беспокойное. Могут быть тошнота и рвота. Наблюдаются затруднение мочеиспускания. Несмотря на частые, сильные и болезненные схватки, раскрытие маточного зева происходит очень медленно или же вовсе не прогрессирует. При этом плод почти не продвигается по родовым путям. Из-за нарушений сокращения матки, а также вследствие неполного расслабления матки между схватками нередко развивается выраженная гипоксия плода, возможно также и вознркновение внутричерепной травмы плода. Дискоординация маточных сокращений часто вызывает несвоевременное излитие околоплодных вод. Шейка матки становится плотной, края маточного зева остаются толстыми, тугими и не поддаются растяжению. Развитию дискоординированной родовой деятельности способствуют отрицательный настрой роженицы к родам, возраст первородящей старше 30 лет, несвоевременное излитие околоплодных вод, грубые манипуляции в процессе родов, аномалии развития и опухоли матки.
При лечении дискоординации родовой деятельности, которое направлено на устранение чрезмерного тонуса матки, используют успокаивающие средства, препараты устраняющие спазм, обезболивающие и токолитические препараты. Наиболее оптимальным способом обезболивания является эпидуральная анестезия. Роды ведут при постоянном врачебном контроле и мониторном наблюдении за сердечной деятельностью плода и сокращениями матки. При неэффективном лечении, а также при наличии дополнительных осложнений целесообразно выполнить кесарево сечение без попытки проведения корригирующей терапии.
Профилактика аномалий родовой деятельности
С целью профилактики аномалий родовой деятельности необходимо тщательное соблюдение лечебно-охранительного режима, бережное и безболезненное ведение родов. Медикаментозную профилактику проводят при наличии факторов риска развития аномалий сократительной деятельности матки: юный и пожилой возраст первородящих; отягощенный акушерско-гинекологический анамнез; указание на хроническую инфекцию; наличие соматических, нейроэндокринных и психоневрологических заболеваний, вегетативно-сосудистых нарушений, структурной неполноценности матки; фетоплацентарная недостаточность; перерастяжение матки из-за многоводия, многоплодия или крупного плода.
Женщинам, входящим в группу риска развития аномальной родовой деятельности необходимо проводить физиопсихопрофилактическую подготовку к родам, обучить методам мышечного расслабления, контролю за тонусом мускулатуры, навыкам снижения повышенной возбудимости. Ночной сон должен составлять 8-10 ч, дневной отдых не менее 2-3 ч. Предусматриваются длительное пребывание на свежем воздухе, рациональное питание.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.