какую траву попить при болях поджелудочной железы
Заболевания желудочно-кишечного тракта
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
Гастрит и панкреатит — тихая угроза для здоровья
Оба заболевания относятся к патологиям пищеварительной системы и характеризуются развитием воспалительного процесса. При гастрите воспалительный процесс развивается в слизистой оболочке желудка. Это состояние может протекать как в острой, так и хронической форме, с сохраненной, повышенной или пониженной кислотностью желудочного сока. При панкреатите воспалительный процесс локализуется в поджелудочной железе. По аналогии с гастритом, панкреатит может протекать в хронической или острой форме. Синонимом острого панкреатита является панкреонекроз. Оба заболевания несут прямую угрозу не только для здоровья но и для жизни человека.
Симптомы
Для того чтобы дифференцировать два заболевания важно ориентироваться в симптомах гастрита и панкреатита. Воспалительное поражение слизистой оболочки желудка сопровождается набором таких клинических признаков:
К дополнительным симптомам гастрита желудка относится общая слабость, бледность кожных покровов и снижение работоспособности.
Распознать панкреатит поджелудочной железы можно по таким характерным симптомам:
При хроническом панкреатите нарушается весь процесс переваривания пищи, так как поджелудочная железа перестает вырабатывать необходимое количество пищеварительных ферментов. В медицинской терминологии это состояние именуется “диспепсия”.
Осложнения гастрита и панкреатита
При воспалительном поражении слизистой оболочки желудка характер осложнений зависит от типа самого гастрита. При воспалении с повышенной кислотностью, основным осложнением является язвенная болезнь желудка и двенадцатиперстной кишки, которая при запущенном течении чревата перфорацией и развитием желудочного кровотечения. Гастрит с пониженной кислотностью чреват развитием онкологии желудка. Если говорить об осложнениях воспалительного процесса в поджелудочной железе, то наиболее опасен острый панкреатит или панкреонекроз. Это тяжелое состояние вызвано отмиранием ткани поджелудочной железы. При отсутствии своевременной квалифицированной помощи, панкреонекроз в 90% случаев заканчивается летальным исходом.
Диагностика и лечение
Несмотря на то, что оба заболевания относятся к патологиям пищеварительной системы, их диагностика и лечение имеют принципиальные различия. Наиболее информативным методом диагностики гастрита, является эзофагогастродуоденоскопия, позволяющая выявить минимальные изменения в слизистой оболочке желудка. Дополнительно используется pH-метрия желудочного сока, анализ жалоб пациента и общий клинический анализ крови, позволяющий обнаружить скрытое воспаление. Для диагностики хронического панкреатита используются такие методы обследования:
Для лечения гастрита используются препараты, нормализующие кислотообразующую функцию желудка, антациды, H2 гистаминовые блокаторы, обволакивающие средства, ингибиторы протонной помпы. Диета при гастрите и панкреатите не может быть одинаковой. Если гастрит протекает с повышенной кислотностью, то назначается лечебная диета — стол № 1 по Певзнеру. Для лечения поджелудочной железы при хроническом панкреатите назначаются обезболивающие препараты, капельное введение растворов электролитов, ингибиторы H2 гистаминовых рецепторов, ферментативные средства, антибиотики. Питание при панкреатите должно быть максимально щадящим. Назначается стол № 5 по Певзнеру. Острая форма панкреатита не лечится в амбулаторных условиях. Таким пациентам необходима экстренная госпитализация.
Клинически доказанным эффектом в поддержании здоровья всей пищеварительной системы, обладает метапребиотик Стимбифид Плюс. Комбинированное средство нормализует баланс желудочной и кишечной микрофлоры, ускоряет процесс естественного восстановления слизистой оболочки и благоприятно влияет на все звенья пищеварения. Стимбифид Плюс содержит только натуральные компоненты, на 100% безопасные для организма.
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
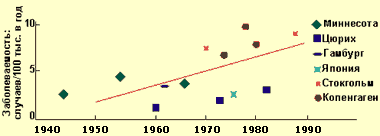 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Топ-10 трав для лечения заболеваний поджелудочной железы
Нарушения в работе поджелудочной железы проявляются острой болью в верхней части живота, задержкой стула, патологическим газообразованием, тошнотой, рвотой. Лечение поджелудочной железы народными средствами, например, травами обладает рядом преимуществ перед лекарственными средствами. Лечебные травы доказали свою высокую эффективность, безопасность и доступность в применении.
Лечение поджелудочной железы народными средствами
Применение фитотерапии эффективно при острых и хронических формах заболевания. Для усиления целебного эффекта рекомендуется соблюдать строгую диету.
В фитотерапии используются различные травы и травяные сборы, из которых готовят настои и отвары. Рассмотрим, какими травами проводят лечение поджелудочной железы:
Лечение поджелудочной железы народными средствами положительно влияет на микрофлору, не вызывая побочных эффектов или риска аллергических реакций. Фитотерапия обеспечивает общеукрепляющий, тонизирующий и иммунномоделирующий эффект.
Наиболее эффективным лечением поджелудочной железы народными травами будет применение травяных сборов, состоящих из нескольких видов натуральных средств. К ним относятся:
Как обеспечить правильное лечение поджелудочной железы народными травами
Для лечения недугов травами используют отвары и настои. При их приготовлении можно взять как отдельные травы, так и сборы. Самый верный способ: залить кипятком, настоять в течение некоторого времени (зачастую хватает 30–40 минут), процедить и применять согласно инструкции или предписанию врача.
Важно, чтобы используемые травы были собраны в экологически чистых местах. Такие травяные сборы вы сможете купить в «ФитоКонтинент». Здесь представлен большой выбор лечебных натуральных средств, которые помогут успешно преодолеть любые патологии. Купить лекарственные травы для лечения поджелудочной железы можно с доставкой по всей России.
Отзыв: лечение панкреатита народными средствами
Светлана Калинина, 47 лет, Москва
Когда мне исполнилось 45 лет, получила на свой день рождения «подарок», мне поставили диагноз хронический панкреатит. Чувствовала себя очень плохо постоянные приступы острой боли, тошнота и рвота даже после маленькой порции любой еды. Все вокруг мне советовали, что диета поможет. Перешла почти на одну манную кашу, но строгая диета не помогала. Ну лечилась конечно, да все без толку.
Принимала лекарства, что мне выписывали, но от них тоже никакого результата не получила. Боли на время прекращались, а потом снова начинались. Мне удалось попасть на прием к одному очень известному врачу который говорили делает чудеса. Когда я ему показала, что мне навыписывали, он просто возмутился и сказал, что при таких препаратах поджелудочная работать не будет. А ведь надо ей помочь, а для этого понадобятся травки.
Ну для меня травки это была вторая диета, я очень скептически была настроена. Но выхода не было и я стала пить травяные сборы. Дело в том, что организм должен накопить нужных веществ в микродозах, а дальше уже сможет сам исправно работать.



