хорион низко по передней стенке 12 недель что это значит
Расшифровка результатов 1 скрининга при беременности
Комбинированный пренатальный скрининг проводится на 11-14 неделе беременности при размере эмбриона не менее 45 мм и не более 84 мм. Это комплексное обследование плода для оценки параметров его развития. Основная его задача – раннее выявление пороков развития плода, профилактика детской инвалидности, снижение младенческой и детской смертности.
Первый скрининг состоит из инструментальной части – проведение УЗИ и лабораторной – анализ крови на определение концентрации хорионического гонадотропина (βХГЧ) и ассоциированного с беременностью протеина А (РАРР-А). Совокупные результаты этих показателей позволяют спланировать тактику ведения беременности.
Почему обследование проводится на сроке 11-14 недель
Первый триместр – это период формирования всех органов и структур организма. К концу первого триместра заканчивается эмбриональный и начинается фетальный период развития плода. Именно в сроке от 11 недель 1 дня до 13 недель 6 дней беременности наиболее хорошо визуализируются эхографические маркеры хромосомных аномалий.
Кому нужно пройти обследование
По результатам исследования можно судить о риске рождения детей с хромосомными болезнями и врожденными пороками развития, поэтому рекомендуется внимательно отнестись к вопросу и обследоваться всем беременным. Показаниями к обязательному пренатальному скринингу первого триместра являются:
Как подготовиться
Подготовка к первому скринингу выражается в щадящей диете. Погрешности питания могут сказаться на общем состоянии женщины и снизить точность результатов. За неделю до обследования:
За сутки до скрининга:
Желательно соблюдать умеренную физическую активность, если для этого нет противопоказаний. Также важны прогулки, полноценный отдых.
Проведение обследования
Анализ крови и УЗИ выполняются в один день, чтобы избежать погрешностей из-за разницы срока.
Только по расшифровке результатов УЗИ и анализа на гормоны делается вывод о возможных рисках.
Что показывает УЗИ
На скрининге при беременности производится фетометрия плода – определение размеров частей тела и оцениваются все анатомические структуры.
Полученные результаты сравниваются со статистической таблицей, в которой указан процентиль попадания в выборку нормативных значений. При показателях менее 5 и более 95 назначаются дополнительные обследования.
Во время ультразвукового исследования в 1 триместре оценивают следующие параметры: кости свода черепа и головной мозг, позвоночник, передняя брюшная стенка, конечности плода, структуры лица, органы грудной клетки и брюшной полости, а также основные эхографические маркеры хромосомных аномалий.
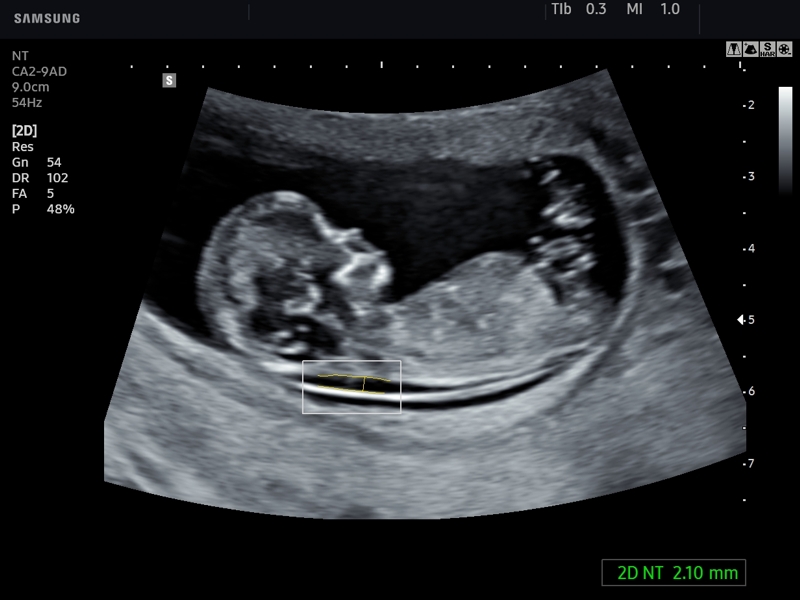
Толщина воротникового пространства (ТВП)
Область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника. ТВП считается наиболее важным маркером хромосомных аномалий.
Это пространство после 13 недели начинает уменьшаться, поэтому возможность его оценить есть только на первом скрининге.
| Срок | Толщина воротниковой зоны в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 0,8 | 1,6 | 2,4 |
| 12 недель | 0,7 | 1,6 | 2,5 |
| 13 недель | 0,7 | 1,7 | 2,7 |
Несоответствие результатов нормативным значениям говорит о повышенном риске развития хромосомных патологий. В зависимости от сформировавшегося набора хромосом, это могут быть синдром Дауна, Патау, Эдвардса, Шерешевского-Тернера. Для уточнения диагноза в этом случае могут быть назначены биопсия хориона или плаценты, анализ пуповинной крови, околоплодных вод. Только после проведения дополнительных исследований можно поставить точный диагноз.
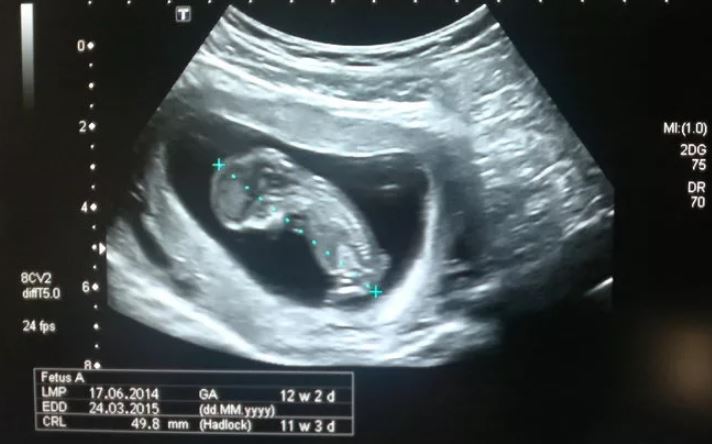
Копчико-теменной размер (КТР)
Показывает расстояние между копчиковой и теменной костями. По этому параметру на УЗИ определяют точный срок гестации, а также устанавливают соотношение массы плода к его КТР.
Незначительное отклонение от норм говорит об особенностях телосложения и не является поводом для беспокойства.
| Срок | Копчико-теменной размер в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 34 | 42 | 50 |
| 12 недель | 42 | 51 | 59 |
| 13 недель | 51 | 63 | 75 |
Если скрининг при беременности показал результаты, превышающие нормы, это указывает, что плод достаточно крупный. Показатель существенно меньше говорит либо о неправильно определенном сроке гестации (в этом случае проводится повторное обследование через 1-1,5 недели), либо о замедлении развития вследствие внутриутробной гибели, нарушенного гормонального фона или инфекционного заболевания матери, генетических отклонений.
Кости свода черепа и головной мозг
Уже с 11 недели при УЗ-исследовании можно обнаружить дефекты костей черепа, что говорит о тяжелых пороках развития плода, несовместимых с жизнью. Оценка головного мозга основана на изучении так называемой «бабочки» – сосудистых сплетений боковых желудочков. Четкая визуализация и ее симметричность говорит о нормальном развитии головного мозга.
| Срок | БПР, ЛЗР в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 13, 19 | 17, 21 | 21, 23 |
| 12 недель | 18, 22 | 21, 24 | 24, 26 |
| 13 недель | 20, 26 | 24, 29 | 28, 32 |
Носовая кость
К концу триместра она должна быть сформирована, четко визуализироваться.
| Срок | Носовая кость в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | визуализируется, не измеряется | визуализируется, не измеряется | визуализируется, не измеряется |
| 12 недель | 2 | 3,1 | 4,2 |
| 13 недель | 2 | 3,1 | 4,2 |
Патологией носовой кости считается ее отсутствие, гипоплазия (очень маленькие размеры) и изменение ее эхогенности.
Диаметр грудной клетки, окружность головы и живота, длина бедренной кости также позволяют судить о пропорциональности развития.
Состояние сердца
При исследовании сердца оценивается его расположение, устанавливается наличие четырех камер сердца – два предсердия и два желудочка и оценивается их симметричность. Измеряется частота сердечных сокращений.
| Срок | Частота сердечных сокращений в ударах за минуту | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 153 | 165 | 177 |
| 12 недель | 150 | 162 | 174 |
| 13 недель | 147 | 159 | 171 |
Венозный проток (ВП) – прямая коммуникация между пупочной веной и центральной венозной системой. При нормально развивающейся беременности кровоток в ВП представляет собой трехфазную кривую. Появление реверсного кровотока может говорить о наличии патологии плода.
Что показывает анализ крови
Результаты УЗИ сопоставляются с показателями ассоциированного с беременностью протеина А из плазмы матери (PAPP-A) и хорионическим гонадотропином человека (ХГЧ). Значения приведены в таблице:
| Срок | ХГЧ в нг/мл | PAPP-A в мЕд/л |
| 11 недель | 17,4 – 130,4 | 0,46 – 3,73 |
| 12 недель | 13,4 – 128,5 | 0,79 – 4,76 |
| 13 недель | 14,2 – 114,7 | 1,03 – 6,01 |
Отличия от референсных значений может говорить о патологиях матери или плода.
Интерпретация обследования
Первое исследование оценивается только по совокупности всех показателей. Отдельно взятый параметр не может стать основанием для точного заключения. В протоколе фиксируются данные УЗИ, анализа на гормоны, отражаются риски вероятных заболеваний и комплексный медианный коэффициент MoM. Он указывает совокупное отклонение полученных результатов от средних значений. Коэффициент должен находиться в интервале от 0,5 до 2,5. Рассчитывается он специализированными программами.
Что может повлиять на результат
Современное диагностическое оборудование позволяет оценить более 15 параметров плода, построить его объемную реконструкцию для исследования органов на ранних периодах развития, рассчитать возможные риски с высокой точностью. Обращайтесь в хорошо оснащенные клиники и доверяйте специалистам с подтвержденной квалификацией.
Что такое предлежание плаценты? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белкиной Людмилы Викторовны, врача УЗИ со стажем в 23 года.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Причины предлежания плаценты
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
Симптомы предлежания плаценты
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2] :
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7] :
Патогенез предлежания плаценты
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6] [8] [9] [10] :
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
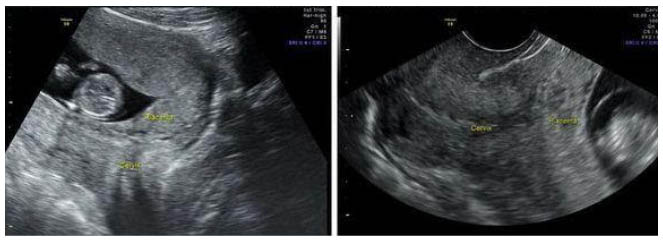
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7] :
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
Показания к плановому кесареву сечению:
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7] [9] [10] :
Предлежание плаценты при беременности
Общие сведения
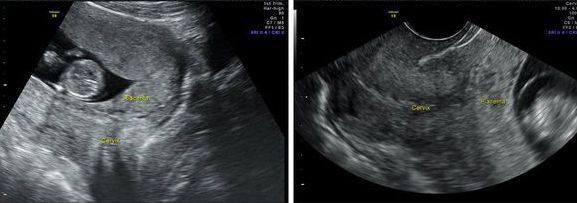
Что значит предлежание плаценты при беременности? Плацента при нормальном течении беременности располагается преимущественно в областях лучшей васкуляризации миометрия, то есть в зоне наилучшего кровоснабжения стенки матки к которой относятся тело/дно или задняя/боковая стенка матки. Кроме того, такое расположение плаценты минимизирует риск ее повреждения. Несколько реже плацента располагается на передней стенке матки, поскольку передняя стенка подвержена существенно большим изменениям. Одной из аномалий (патологий) беременности является предлежание плаценты, для которой характерно прикрепление плаценты по любой стенке матки к ее нижнему сегменту (нижнее прилежание), то есть, плацента находится перед предлежащей частью плода и полностью/частично перекрывает внутренний маточный зев (рис. ниже).
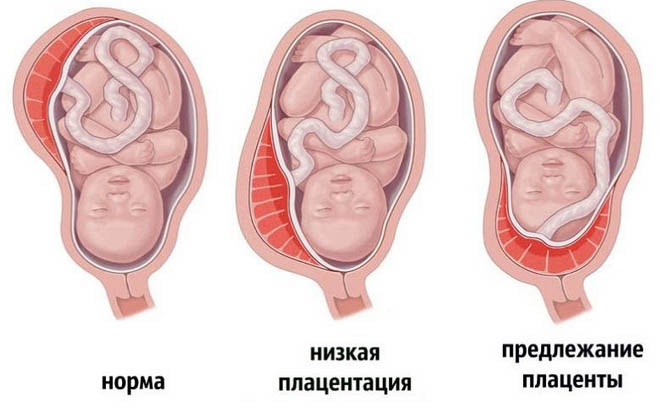
Как правило предлежание плаценты на ранних стадиях беременности выявляется на первом УЗИ-обследовании (чаще на 11-13 неделе) и определяется как аномальное расположение хориона — в последующем плаценты (краевое предлежание хориона). Нередко центральное предлежание хориона, определяемое в 1-м триместре беременности к ее окончанию, переходит в низкое расположение плаценты. Следует отметить, что краевое предлежание хориона на 12 неделе не означает, что у беременной к сроку родов обязательно будет краевое предлежание плаценты. Это обусловлено так называемым «феноменом миграции» плаценты, который проявляется в ее смещении вверх от внутреннего зева шейки матки по мере увеличения срока беременности.
По литературным данным почти в 10% случаев при сроке 12-13 недель беременности выявляется предлежание хориона, но лишь в 0,5% случаев сохраняется полное предлежание плаценты к сроку родоразрешения. Согласно данным исследований миграция плаценты при ее низком расположении происходит почти в 95% случаев. При этом происходит смещение подлежащего миометрия, а не движение самой плаценты. Процесс миграции плаценты протекает медленно и заканчивается ориентировочно к 32-35 неделям. Об этом свидетельствуют многочисленные отзывы многих женщин, посещающих специализированный форум для беременных. Миграция происходит чаще в случаях ее расположения по передней стенке, и реже при расположении по задней стенке.
Однако, краевое предлежание хориона является основанием для отнесения таких женщин в группу «потенциального риска» с тщательным динамическим наблюдением за ними, поскольку такая локализация хориона увеличивает риск маточных кровотечений с угрозой прерывания периода гестации (самопроизвольное прерывание беременности на ранних сроках). А если предлежание плаценты сохраняется до 26-28 недели гестации (при контроле УЗИ) показана обязательная госпитализация с постоянным наблюдением врачей до момента родов.
Согласно статистическим данным, частота предлежания плаценты варьирует в пределах 0,3%-1,04%, а частота низкой плацентации достигает 9,1%. При этом, при предлежании плаценты показатели материнской смертности колеблются в пределах 2,1%-10,5%, а перинатальная смертность достигает 22,5–41,8 %. Предлежание плаценты чаще встречается у женщин, беременных повторно, чем у первородящих.
Чем грозит низкое предлежание плаценты при беременности?
Низкое прилежание плаценты при беременности сопровождается повышенным риском ее повреждения/отслоения под давлением плода или при его активном поведении на поздних сроках беременности, а также при любом внешнем воздействии. Чем грозит предлежание плаценты для плода и беременной?
Предлежание плаценты сопровождается высоким риском формирования во 2-3 триместрах беременности хронической плацентарной недостаточности, оказывающей негативное влияние на развитие/рост плода, способствуя развитию гипоксии, неправильному положению/недоношенности плода, преждевременным родам. Основным осложнением при предлежании плаценты является кровотечение из половых путей. При этом, вероятность развития маточного кровотечения возрастает по мере развития беременности, что является ведущей причиной перинатальной заболеваемости/репродуктивных потерь.
Чем опасно краевое предлежание плаценты и чем полное предлежание плаценты грозит?
Как известно вид предлежания плаценты оказывает влияние также и на характер кровотечения. Для неполного предлежания плаценты более характерны кровотечения в 3 триместре беременности/в родах вплоть до геморрагического шока, а для полного предлежании более характерны ранние кровотечения (во 2 триместре беременности). Варьирует и частота кровотечений в зависимости от вида предлежания. Согласно литературным данным, при неполном предлежании плаценты кровотечение отмечается в 66,6% случаев, а при полном предлежании в 33,4%.
Если не возникает кровотечение/отслойка предлежащей плаценты при частичном предлежании возможны роды через естественные родовые пути, а при полном предлежании всегда проводится кесарево сечение.
Патогенез
Плодное яйцо в норме прикрепляется в области дна матки (верхней трети полости матки). Но при его неполноценности плодное яйцо своевременно прикрепиться в этой области не может, что способствует его имплантации в эндометрий, когда оно уже переместилось в нижние отделы матки. Это происходит при позднем появлении ферментативных процессов в трофобласте, наличии атрофических/дистрофических процессов в слизистой матки, которые нарушают процесс имплантации.
По мере развития беременности стенки нижнего отдела матки начинают растягиваться. При этом, мышечные волокна нижних отделах матки начинают сокращаются, а поскольку плацента сокращаться/растягиваться вслед за стенками матки неспособна, это приводит к смещению участка плаценты и участка нижнего сегмента матки.
Соответственно, ворсинки, покрывающие плаценту от стенок матки отрываются, что вызывает кровотечение из сосудистого русла плацентарной ткани. При прекращении сокращения мышц отслойка плаценты также прекращается, происходит тромбоз сосудов и остановка кровотечения. При повторных сокращениях матки возникают повторяющиеся кровотечения.
Когда начинаются роды (родовая деятельность) появление кровотечений вызвано натяжением плодных оболочек, удерживающих край плаценты, что не позволяет ей сокращаться с нижними отделами матки. Такое натяжение нарушается связь между плацентой и маткой, вызывая кровотечение. При разрыве плодных оболочек плацента сокращается вместе с мышцами нижнего сегмента матки и процесс отслаивания останавливается. Кроме того, при неполном предлежании головка плода во время родов, опустившаяся в таз после разрыва плодных оболочек, поджимает края плаценты, что способствует остановке кровотечения, а в случаях полного предлежания кровотечение продолжается, поскольку плацента в процессе сглаживания шейки матки продолжает отслаиваться.
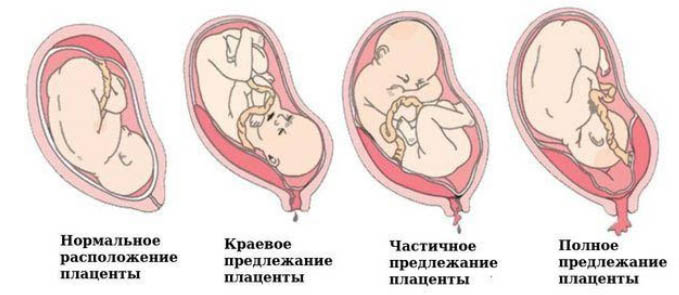
Классификация
Классификационным признаком прилежания плаценты является ее расположение относительно области внутреннего зева, в связи с чем принято выделять:
Причины
Предлежание плаценты может быть обусловлено множеством факторов, среди которых выделяют:
Вызвать кровотечение при прилежании плаценты могут гинекологические манипуляции, чрезмерная физическая нагрузка/напряжение при акте дефекации, половой акт, тепловые процедуры (горячая ванна, посещение бани).
Симптомы
Основной клинический симптом предлежания плаценты — маточные кровотечения в разные сроки беременности (от 1-го триместра до родов), различной степени выраженности. Кровотечение при предлежании плаценты часто провоцируется кашлем, натуживанием при дефекации, физической нагрузкой, влагалищным исследованием, половым актом, тепловыми процедурами. Накануне родов кровотечение как правило усиливается, что обусловлено периодическими сокращениями матки.
Симптомы предлежания плаценты (характер/интенсивность кровотечения) обусловлены видом предлежания плаценты. При этом, чем степень предлежания плаценты больше, тем интенсивнее и раньше бывает кровотечение. Так, для полного предлежания характерны обильность кровопотери, внезапное развитие кровотечения на фоне отсутствия болевых ощущений. При неполном предлежании кровотечение развивается преимущественно ближе к сроку родов и наблюдаются особенно часто в период сглаживания/раскрытия зева (в начале родов).
Кровотечения характеризуются рядом особенностей:
Часто рецидивирующая кровопотеря способствует быстрому развитию анемизации беременной. При этом, снижение количества эритроцитов и ОЦК может вызывать развитие ДВС-синдрома и гиповолемического шока.
Беременность при предлежании плаценты зачастую протекает с артериальной гипотонией, гестозом, угрозой самопроизвольного аборта. Преждевременные роды чаще встречаются на фоне полного предлежания плаценты. Важнейшим симптомом предлежания плаценты также является гипоксия плода, что обусловлено неучастием отслоившейся части плаценты в маточно-плацентарном кровообращении, а степень гипоксии определяется площадью отслойки плаценты.
Анализы и диагностика
При постановке диагноза «прилежание плаценты» учитываются:
Лечение
Методы лечения прилежания плаценты определяются рядом факторов:
В первой половине беременности при отсутствии кровянистых выделений женщина может наблюдаться амбулаторно. При этом, она должна соблюдать строгий режим с исключением стрессовых ситуаций, физической нагрузки, половой жизни, поездок. При появлении кровянистых выделений беременная должна быть срочно госпитализирована в стационар.
При установлении диагноза предлежания плаценты во 2-й половине беременности, пациентка должна быть госпитализирована в стационар, особенно в случаях полного предлежания или наличия кровотечения. При удовлетворительного состоянии плода/беременной лечение в стационаре направлено на продление срока родов до 37-38 недель. С этой целью пациентке назначают:
Повторные кровотечения, превышающие 200 мл, выраженная гипотония/анемия, одномоментное кровотечение с кровопотерей более 250 мл при полном предлежании плаценты являются показаниями к досрочному экстренному родоразрешению (кесарево сечение) независимо от жизнеспособности плода/срока гестации. При пролонгировании беременности до 36-38 недель родоразрешение проводится оптимальным методом. При полном предлежании плаценты/неполном предлежании, сочетающемся с отягощенным акушерско-гинекологическим анамнезом, тазовым/поперечным положением плода показано кесарево сечение. При неполном предлежании плаценты и наличии благоприятных условий (головное предлежание плода, зрелость шейки матки, хорошая родовая деятельность) возможны естественные роды.