хондрома тазобедренного сустава что это
Хондрома тазобедренного сустава что это
Хондрома – доброкачественная опухоль, характеризующаяся образованием зрелого хряща и отсутствием гистологических признаков хондросаркомы (т.е. высокой клеточности, полиморфизма и присутствия крупных клеток с двойными ядрами или митозами) [4].
Частота распространения этих образований составляет от 3 до 38% всех больных опухолями костной системы и до 84,4% среди всех доброкачественных поражений костей. Чаще всего возникает у лиц в возрасте от 10 до 30 лет.
Классическое обнаружение хондром приходится на второе (80%), реже на третье десятилетие жизни, что, несомненно, придает этому разделу клинической онкоортопедии большую социально-экономическую значимость [2].
Стандартом лечения пациентов с доброкачественными опухолями костей скелета служат радикальные операции, суть которых состоит в удалении патологического очага в пределах здоровых тканей. Обязательным этапом при проведении такого вмешательства является обработка зоны резекции при помощи физических факторов или химических растворов с целью антибластичности [1].
Несомненно, воздействие на кость нескольких факторов: механического и физического, приводят к резкому снижению прочности кости в этом отделе. Даже при повседневных нагрузках, таких как ходьба, вероятность возникновения патологического перелома значительно возрастает [3].
Максимальное удаление патологической ткани при оперативном лечении опухолеподобных заболеваний и доброкачественных опухолей костей – один из основных принципов онкологии. В то же время, стремление уменьшить операционную травму, объём резецируемой костной ткани, не нарушая вышеуказанного положения, прослеживается на протяжении всей истории развития онкологии. Для деструкции патологической ткани использовались различные химические и физические методы воздействия. Изучение физических факторов воздействия на биологические ткани позволяет повысить качество оказываемой медицинской помощи больным с опухолеподобными заболеваниями и доброкачественными опухолями костей скелета.
В настоящее время имеется большое количество методик лечения больных с хондромами разных локализаций, в том числе и метаэпифизарной зоны длинных трубчатых костей. Несмотря на это, удельное число послеоперационных осложнений достигает 16%, среди которых самым распространенным является развитие патологического перелома на месте выполненной резекции [5].
Цель работы: улучшить результаты хирургического лечения больных с хондромами костей проксимального отдела бедренной кости за счет применения новой техники, включающей в себя: разработанный способ обработки костной ткани потоком аргоноплазменной коагуляции и выполнение остеосинтеза проксимального отдела бедренной кости новой металлоконструкцией.
Материалы и методы
В наше наблюдение вошли 12 пациентов с хондромами проксимального отдела бедренной кости, получившие хирургическое лечение в Самарском областном клиническом онкологическом диспансере за период 2010-2013 гг. Объемом оперативного лечения служили: внутриочаговые щадящие резекции пораженного отдела кости, обработка границ резекции потоком низкотемпературной аргоноплазменной коагуляции (Патент РФ на изобретение №2416367 от 20.04.2011г.) и профилактический остеосинтез новой металлоконструкцией (Патент РФ на полезную модель № 128478 от 27.05.2013г.).
Впервые на кафедре травматологии, ортопедии и экстремальной хирургии Самарского государственного медицинского университета выполнено экспериментальное исследование по изучению воздействия плазмы на костную ткань с целью улучшения результатов лечения больных с доброкачественными опухолями скелета. В процессе эксперимента подвергали костную ткань обработке потоком низкотемпературной плазмы, которую получали при помощи аргоно-дуговой установки ERBE VIO 300D (Германия) путем продувания инертного газа – аргона через электрическую дугу постоянного тока различной мощности (от 20 до 120Вт.) в режиме коагуляции. После проведённого морфометрического исследования авторами была выявлена прямая зависимость между мощностью применяемого излучения и глубиной зоны полной деструкции костной ткани. В результате проведенных исследований получен Патент РФ на изобретение №2416367 от 20.04.2011г. «Способ обработки костной ткани при хирургическом лечении доброкачественных опухолей скелета».
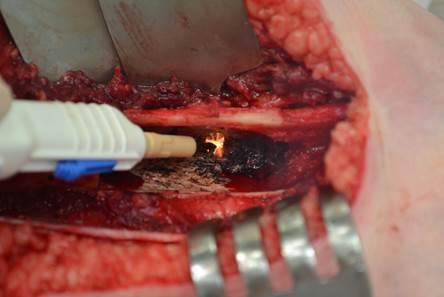
Оперативное вмешательство выполняли в соответствии с топографо-анатомическими особенностями расположения патологического очага. После обработки операционного поля послойно обнажали соответствующий отдел кости. При помощи остеотома и молотка или пилы выполняли экономную резекцию пораженного отдела кости. Затем ложкой Фолькмана производили щадящее выскабливание стенок костной полости, стараясь максимально сохранить здоровую костную ткань. После тщательного просушивания образовавшегося дефекта приступали к обработке костной ткани потоком низкотемпературной плазмы в режиме коагуляции. Держа наконечник коагулятора на расстоянии около 1мм от костной ткани, улавливали дугу аргоноплазменной коагуляции и, выполняя маятникообразные движения, проводили обработку всей поверхности границ резекции (рис. 1).
Рис. 1. Обработка костной ткани аргоноплазменной коагуляцией.
Мощность коагуляционного потока определяли толщиной костной ткани в соответствующем отделе кости индивидуально.
После удаления образования и обработки костной ткани выполняли остеосинтез проксимального отдела бедренной кости предложенной металлоконструкцией.
На кафедре травматологии, ортопедии и экстремальной хирургии Самарского государственного медицинского университета разработан и применен в клинической практике внутрикостный фиксатор (металлофиксатор для лечения переломов проксимального отдела бедренной кости Патент РФ на полезную модель № 128478 от 27.05.2013).
Предложенная новая металлоконструкция состоит из шеечного винта и диафизарной накладки. Шеечный винт вкручивается в шейку и головку бедренной кости. Далее из его проксимального отдела выдвигаются усы-зацепы по веерообразной траектории. После этого на его дистальную шлицевую часть устанавливается диафизарная накладка. Диафизарная накладка фиксируется к диафизу бедренной кости кортикальными винтами, а с шеечным винтом фиксируется торцевым винтом (рис. 2).
Рис. 2. Общий вид новой металлоконструкции в разобранном состоянии.
В отличие от аналогов предложенная металлоконструкция имеет меньший диаметр шеечного винта, что позволяет уменьшить разрушение костной ткани шейки и головки бедренной кости. Усы-зацепы на проксимальном конце шеечного винта позволяют исключить ротационные движения металлоконструкции, и резорбции костной ткани при нагрузках на бедренную кость. Шлицевая часть шеечного винта и диафизарной накладки обеспечивают стабильность самой металлоконструкции. Диафизарная накладка позволяет передать часть нагрузки с шейки бедренной кости на ее диафиз.
Клинический пример
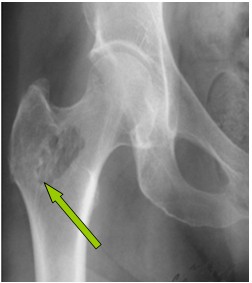
Больной Б. находился на стационарном лечении в СОКОД в 2013 году с диагнозом: Хондрома проксимального отдела правой бедренной кости, 1б кл.гр. (рис. 3).
Рис. 3. Рентгенограмма правого тазобедренного сустава пациента Б. до операции (стрелкой указан очаг энхондромы).
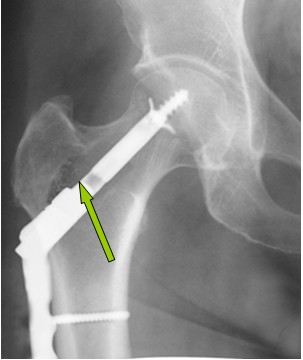
Проведено оперативное лечение: внутриочаговая резекция верхней трети правой бедренной кости. Обработка границ резекции аргоноплазменной коагуляции. Остеосинтез новой металлоконструкцией (рис. 4). Послеоперационный период протекал без особенностей. Пациент выписан на 14 сутки после оперативного лечения.
Рис. 4. Рентгенограмма правого тазобедренного сустава пациента Б. после операции (стрелкой указан остеосинтез новой металлоконструкцией)
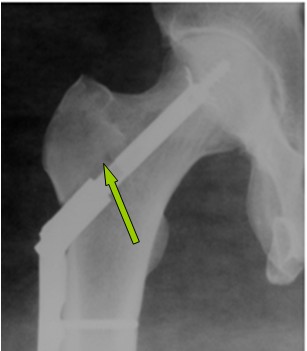
Послеоперационное обследование проводили согласно диспансерному наблюдению больных с данной патологией. При очередном осмотре пациента через 12 месяцев рентгенологически: рецедива не выявлено, стояние металлоконструкции стабильное, имеются признаки костной перестройки (рис. 5). Пациент перемещается самостоятельно, без дополнительных средств опоры. Хромоты, болей, ограничения движений в суставах правой нижней конечности не выявлено.
Рис. 5. Рентгенограмма правого тазобедренного сустава пациента Б. через 12 месяцев после операции (стрелкой указан пострезекционный дефект с признаками костной перестройки).
Результаты и обсуждения
При хирургическом лечении больных с хондромами костей, опухоль удалятся в пределах здоровой ткани, а окружающая костная ткань подвергается воздействию физических факторов, направленных на девитализацию остаточной опухолевой ткани. Вследствие этого резко снижается прочность данного отдела кости. Выполненный профилактический остеосинтез играет роль шинирования и значительно снижает риск возникновения патологического перелома за счет дополнительной защиты кости от возможной деформации.
При оперативном вмешательстве на проксимальном отделе бедренной кости используемый фиксатор должен обеспечивать высокую стабильность и надежность остеосинтеза на весь период лечения, с сохранением опорной и двигательной функции конечности, восстановлением мобильности пострадавшего и возвращением его к активной жизни с первых дней после операции.
Применение новой металлоконструкции позволяет сочетать щадящую хирургическую тактику и обработку зоны резекции костной ткани для девитализации патологической ткани, соблюдая главные онкологические принципы радикальности.
Всего за период 2010-2013 гг. прооперированно 12 пациентов с хондромами проксимального отдела правой бедренной кости. Срок наблюдения составил 3 года, данных за прогрессию процесса выявлено не было. Однако, у трех пациентов, которые по ряду причин отказались от этапа выполнения профилактического остеосинтеза в послеоперационном периоде, возникли патологические переломы, что в конечном итоге привело к повторным хирургическим вмешательствам и продлению сроков восстановительного лечения.
Вывод.
Примененная нами техника оперативного лечения, включающая в себя: внутриочаговую резекцию, обработку костной ткани потоком аргоноплазменной коагуляции и выполнение профилактического остеосинтеза новой металлоконструкции позволяет улучшить результаты хирургического лечения больных с хондромами проксимального отдела бедренной кости.
Рецензенты:
Повелихин А.К., д.м.н., профессор кафедры травматологии, ортопедии и экстремальной хирургии ГБОУ ВПО «Самарский государственный медицинский университет» Минздрава России, г. Самара;
Чернов А.П., д.м.н., профессор кафедры травматологии, ортопедии и экстремальной хирургии ГБОУ ВПО «Самарский государственный медицинский университет» Минздрава России, г. Самара.
Публикации в СМИ
Опухоли костей доброкачественные
Хондрома — опухоль детского и юношеского возраста. Вовлекаются чаще короткие трубчатые кости кисти и стопы. К хондромам следует относиться как к потенциально злокачественным опухолям. Хондромы разделяют на энхондромы и экхондромы • Энхондрома — опухоль, располагающаяся внутри кости. В центре вздутого одиночного очага — гомогенное просветление неправильной округлой или овальной формы с чёткими контурами. На его однородном фоне обнаруживают единичные тени очагов обызвествления хряща •
Экхондрома — опухоль, исходящая из кости и растущая в сторону мягких тканей. На фоне уплотнения мягких тканей выявляют участки обызвествления различных размеров и интенсивности. Границы опухоли и её основание обнаруживают с трудом • Клиническая картина. Чаще поражаются фаланги пальцев кисти и стопы, плюсневые, предплюсневые и пястные кости, реже — бедренные и плечевые кости. Характерны постепенно развивающаяся припухлость, при близком расположении к суставу — артралгии, явления синовита. Энхондрома может трансформироваться в хондросаркому: при этом ускоряется рост опухоли, появляются боли, возникают участки обызвествления опухоли и накопление изотопа при сцинтиграфии. Для уточнения диагноза показана биопсия опухоли • Лечение хондром только хирургическое — экскохлеация опухоли, резекция кости с костной пластикой. При подозрении на малигнизацию — сегментарная резекция поражённой кости.
Хондробластома — редкая опухоль, составляет 1–1,8% первичных опухолей кости (10% всех опухолей скелета). Возникает преимущественно в детском и юношеском возрасте. Излюбленная локализация — длинные трубчатые кости. Поражает эпифизы и метафизы (проксимальный и дистальный отделы бедренной кости, проксимальные отделы большеберцовой и плечевой костей), реже — кости таза и лопатки • Клиническая картина. Превалирует боль, отмечается небольшая припухлость, иногда ограничение движений в суставе и гипотрофия мышц • Диагностика. Рентгенологически определяют неоднородный очаг деструкции округлой или овальной формы. Дифференциальную диагностику хондробластомы проводят с солитарной энхондромой и литической формой остеобластокластомы • Лечение хондробластомы хирургическое (кюретаж), однако, учитывая возможность малигнизации, рекомендуют резекцию кости.
Хондромиксоидная фиброма — безболезненная доброкачественная опухоль. Её метафизарное эксцентрическое расположение в длинной трубчатой кости с истончением и вздутием кортикального слоя напоминает хондробластому. Чаще возникает в возрасте до 30 лет • Клинические проявления минимальны; длительное время протекает бессимптомно; выявляют случайно на рентгенограммах в виде очага деструкции, иногда окружённого склеротическим ободком. На фоне очага деструкции видны трабекулярный рисунок и петрификаты • Лечение — оперативное (экскохлеация опухоли с последующим замещением дефекта кости трансплантатом).
Остеохондрома — встречается часто • Локализация: преимущественно в длинных трубчатых костях (медиальная поверхность проксимального метафиза плечевой, дистальный метафиз бедренной, проксимальный метафиз большеберцовой костей) • Рентгенологическое исследование. Опухоль представлена в виде дополнительной тени, соединённой с костью ножкой, реже широким основанием. Контуры бугристые, неровные. При больших размерах опухоли обнаруживают выраженную деформацию соседних костей • Дифференциальная диагностика — с одиночными и множественными костно-хрящевыми экзостозами. Остеохондрома может малигнизироваться • Лечение — хирургическое.
Остеобластокластома (гигантоклеточная опухоль) возникает в молодом возрасте (у лиц моложе 30 лет), поражает как эпифиз, так и метафиз длинных трубчатых костей • Патоморфология: наряду с одноядерными овальными клетками типа остеобластов обнаруживают многоядерные крупные гигантские клетки типа остеокластов • Формы: литическая, активно-кистозная и пассивно-кистозная • Клиническая картина: боль в области поражения, иногда — гиперемия кожи, деформация кости, возможны патологические переломы • Рентгенологическое исследование. Опухоль имеет вид овального очага просветления. Важным рентгенологическим признаком всех форм остеобластокластомы, отличающим её от туберкулёзных поражений кости, служит отсутствие остеопороза • Дифференциальная диагностика: исследует исключить дисплазии (хондрома, хондробластома, фиброзная дисплазия и др.) • Лечение остеобластокластом хирургическое. Щадящая резекция кости с удалением опухоли и одномоментной костной пластикой (ауто-, гомотрансплантаты либо замещение метилметакрилом) — метод выбора. При поражении опухолью позвоночника применяют лучевую терапию.
Остеоид-остеома. Одни авторы рассматривают остеоид-остеому как хронический очагово-некротический негнойный остеомиелит, другие относят остеоид-остеому к опухолям • Частота. Остеоид-остеому выявляют у лиц молодого возраста (11–20 лет), мужчины болеют в 2 раза чаще. Обычно остеоид-остеома — солитарная опухоль, локализующаяся в любом отделе скелета (чаще в длинных трубчатых костях). На первом месте по частоте поражения стоит бедренная кость, затем большеберцовая и плечевая кости • Клиническая картина. Боли, особенно по ночам, локализованные, усиливающиеся при надавливании на очаг. Кожные покровы без изменений. При локализации опухоли на нижних конечностях — хромота. Рентгенографически выявляют очаг деструкции костной ткани овальной формы с чёткими контурами. Вокруг очага — зона остеосклероза за счёт периостальных и в меньшей степени эндостальных изменений. Для уточнения характера поражения и более чёткого выявления очага показана КТ. Дифференциальную диагностику при остеоид-остеоме проводят с костным абсцессом Броди • Лечение хирургическое. После радикального удаления, как правило, остеоид-остеома не рецидивирует.
Остеома — одна из наиболее морфологически зрелых доброкачественных опухолей скелета, происходящая из остеобластов. Диагностируют чаще в детском возрасте, иногда бывает случайной рентгенологической находкой • Виды: компактная и губчатая. Губчатая остеома чаще локализуется в трубчатых костях. Компактная остеома может локализоваться в костях свода черепа, придаточных пазухах. Рентгенодиагностика остеом не представляет трудностей. Компактная остеома даёт однородную бесструктурную интенсивную тень. Губчатая остеома трубчатой кости по мере роста смещается в сторону от сустава; на всём протяжении прослеживается истончённый кортикальный слой. Опухоль имеет трабекулярную структуру. Рост опухоли экзофитный • Лечение — удаление опухоли с участком здоровой костной ткани и надкостницей.
Гемангиома — врождённая аномалия, при которой пролиферация клеток эндотелия приводит к образованию скоплений, напоминающих опухоль; из костей наиболее часто поражается позвоночник: в теле 1–2 позвонков выявляют разрастание капилляров или кавернозных полостей с частичной деструкцией • Клиническая картина: незначительные боли, усиливающиеся при надавливании на остистый отросток, движении, длительном сидении или хождении • Рентгенологическое исследование: исчерченность костной ткани, в поздних стадиях — склероз тела позвонка и компрессия • Лечение — разгрузка позвоночника: ношение жёсткого корсета, лучевая терапия, при компрессии спинного мозга — ламинэктомия.
МКБ-10 • D16 Доброкачественное новообразование костей и суставных хрящей
Код вставки на сайт
Опухоли костей доброкачественные
Хондрома — опухоль детского и юношеского возраста. Вовлекаются чаще короткие трубчатые кости кисти и стопы. К хондромам следует относиться как к потенциально злокачественным опухолям. Хондромы разделяют на энхондромы и экхондромы • Энхондрома — опухоль, располагающаяся внутри кости. В центре вздутого одиночного очага — гомогенное просветление неправильной округлой или овальной формы с чёткими контурами. На его однородном фоне обнаруживают единичные тени очагов обызвествления хряща •
Экхондрома — опухоль, исходящая из кости и растущая в сторону мягких тканей. На фоне уплотнения мягких тканей выявляют участки обызвествления различных размеров и интенсивности. Границы опухоли и её основание обнаруживают с трудом • Клиническая картина. Чаще поражаются фаланги пальцев кисти и стопы, плюсневые, предплюсневые и пястные кости, реже — бедренные и плечевые кости. Характерны постепенно развивающаяся припухлость, при близком расположении к суставу — артралгии, явления синовита. Энхондрома может трансформироваться в хондросаркому: при этом ускоряется рост опухоли, появляются боли, возникают участки обызвествления опухоли и накопление изотопа при сцинтиграфии. Для уточнения диагноза показана биопсия опухоли • Лечение хондром только хирургическое — экскохлеация опухоли, резекция кости с костной пластикой. При подозрении на малигнизацию — сегментарная резекция поражённой кости.
Хондробластома — редкая опухоль, составляет 1–1,8% первичных опухолей кости (10% всех опухолей скелета). Возникает преимущественно в детском и юношеском возрасте. Излюбленная локализация — длинные трубчатые кости. Поражает эпифизы и метафизы (проксимальный и дистальный отделы бедренной кости, проксимальные отделы большеберцовой и плечевой костей), реже — кости таза и лопатки • Клиническая картина. Превалирует боль, отмечается небольшая припухлость, иногда ограничение движений в суставе и гипотрофия мышц • Диагностика. Рентгенологически определяют неоднородный очаг деструкции округлой или овальной формы. Дифференциальную диагностику хондробластомы проводят с солитарной энхондромой и литической формой остеобластокластомы • Лечение хондробластомы хирургическое (кюретаж), однако, учитывая возможность малигнизации, рекомендуют резекцию кости.
Хондромиксоидная фиброма — безболезненная доброкачественная опухоль. Её метафизарное эксцентрическое расположение в длинной трубчатой кости с истончением и вздутием кортикального слоя напоминает хондробластому. Чаще возникает в возрасте до 30 лет • Клинические проявления минимальны; длительное время протекает бессимптомно; выявляют случайно на рентгенограммах в виде очага деструкции, иногда окружённого склеротическим ободком. На фоне очага деструкции видны трабекулярный рисунок и петрификаты • Лечение — оперативное (экскохлеация опухоли с последующим замещением дефекта кости трансплантатом).
Остеохондрома — встречается часто • Локализация: преимущественно в длинных трубчатых костях (медиальная поверхность проксимального метафиза плечевой, дистальный метафиз бедренной, проксимальный метафиз большеберцовой костей) • Рентгенологическое исследование. Опухоль представлена в виде дополнительной тени, соединённой с костью ножкой, реже широким основанием. Контуры бугристые, неровные. При больших размерах опухоли обнаруживают выраженную деформацию соседних костей • Дифференциальная диагностика — с одиночными и множественными костно-хрящевыми экзостозами. Остеохондрома может малигнизироваться • Лечение — хирургическое.
Остеобластокластома (гигантоклеточная опухоль) возникает в молодом возрасте (у лиц моложе 30 лет), поражает как эпифиз, так и метафиз длинных трубчатых костей • Патоморфология: наряду с одноядерными овальными клетками типа остеобластов обнаруживают многоядерные крупные гигантские клетки типа остеокластов • Формы: литическая, активно-кистозная и пассивно-кистозная • Клиническая картина: боль в области поражения, иногда — гиперемия кожи, деформация кости, возможны патологические переломы • Рентгенологическое исследование. Опухоль имеет вид овального очага просветления. Важным рентгенологическим признаком всех форм остеобластокластомы, отличающим её от туберкулёзных поражений кости, служит отсутствие остеопороза • Дифференциальная диагностика: исследует исключить дисплазии (хондрома, хондробластома, фиброзная дисплазия и др.) • Лечение остеобластокластом хирургическое. Щадящая резекция кости с удалением опухоли и одномоментной костной пластикой (ауто-, гомотрансплантаты либо замещение метилметакрилом) — метод выбора. При поражении опухолью позвоночника применяют лучевую терапию.
Остеоид-остеома. Одни авторы рассматривают остеоид-остеому как хронический очагово-некротический негнойный остеомиелит, другие относят остеоид-остеому к опухолям • Частота. Остеоид-остеому выявляют у лиц молодого возраста (11–20 лет), мужчины болеют в 2 раза чаще. Обычно остеоид-остеома — солитарная опухоль, локализующаяся в любом отделе скелета (чаще в длинных трубчатых костях). На первом месте по частоте поражения стоит бедренная кость, затем большеберцовая и плечевая кости • Клиническая картина. Боли, особенно по ночам, локализованные, усиливающиеся при надавливании на очаг. Кожные покровы без изменений. При локализации опухоли на нижних конечностях — хромота. Рентгенографически выявляют очаг деструкции костной ткани овальной формы с чёткими контурами. Вокруг очага — зона остеосклероза за счёт периостальных и в меньшей степени эндостальных изменений. Для уточнения характера поражения и более чёткого выявления очага показана КТ. Дифференциальную диагностику при остеоид-остеоме проводят с костным абсцессом Броди • Лечение хирургическое. После радикального удаления, как правило, остеоид-остеома не рецидивирует.
Остеома — одна из наиболее морфологически зрелых доброкачественных опухолей скелета, происходящая из остеобластов. Диагностируют чаще в детском возрасте, иногда бывает случайной рентгенологической находкой • Виды: компактная и губчатая. Губчатая остеома чаще локализуется в трубчатых костях. Компактная остеома может локализоваться в костях свода черепа, придаточных пазухах. Рентгенодиагностика остеом не представляет трудностей. Компактная остеома даёт однородную бесструктурную интенсивную тень. Губчатая остеома трубчатой кости по мере роста смещается в сторону от сустава; на всём протяжении прослеживается истончённый кортикальный слой. Опухоль имеет трабекулярную структуру. Рост опухоли экзофитный • Лечение — удаление опухоли с участком здоровой костной ткани и надкостницей.
Гемангиома — врождённая аномалия, при которой пролиферация клеток эндотелия приводит к образованию скоплений, напоминающих опухоль; из костей наиболее часто поражается позвоночник: в теле 1–2 позвонков выявляют разрастание капилляров или кавернозных полостей с частичной деструкцией • Клиническая картина: незначительные боли, усиливающиеся при надавливании на остистый отросток, движении, длительном сидении или хождении • Рентгенологическое исследование: исчерченность костной ткани, в поздних стадиях — склероз тела позвонка и компрессия • Лечение — разгрузка позвоночника: ношение жёсткого корсета, лучевая терапия, при компрессии спинного мозга — ламинэктомия.
МКБ-10 • D16 Доброкачественное новообразование костей и суставных хрящей