холестатические заболевания печени что это
Холестаз
Холестаз – это клинико-лабораторный синдром, характеризующийся повышением в крови содержания экскретируемых с желчью веществ вследствие нарушения выработки желчи либо ее оттока. Симптомы включают кожный зуд, желтушность, запоры, привкус горечи во рту, болезненность в правом подреберье, темный цвет мочи и обесцвечивание кала. Диагностика холестаза заключается в определении уровня билирубина, ЩФ, холестерина, желчных кислот. Из инструментальных методов используют УЗИ, рентгенографию, гастроскопию, дуоденоскопию, холеграфию, КТ и другие. Лечение комплексное, назначаются гепатопротекторы, антибактериальные лекарственные средства, цитостатики и препараты урсодезоксихолевой кислоты.
МКБ-10
Общие сведения
Причины холестаза
Этиология и патогенез холестаза определяются множеством факторов. По данным современной гастроэнтерологии, в возникновении холестаза ведущее значение имеет повреждение печени вирусного, токсического, алкогольного и лекарственного характера. Также в формировании патологических изменений существенная роль отводится:
Патогенез
В основе проявлений синдрома холестаза лежит один или несколько механизмов: поступление составляющих желчи в кровеносное русло в избыточном объеме, уменьшение или отсутствие ее в кишечнике, действие элементов желчи на канальцы и клетки печени. В результате желчь проникает в кровь, обусловливая возникновение симптомов и поражение других органов и систем.
Классификация
В зависимости от причин выделяют две основные формы: внепеченочный и внутрипеченочный холестаз.
В зависимости от характера течения холестаз делят на острый и хронический. Также данный синдром может протекать в безжелтушной и желтушной форме. Дополнительно выделяют несколько типов: парциальный холестаз – сопровождается снижением секреции желчи, диссоцианный холестаз – характеризуется задержкой отдельных компонентов желчи, тотальный холестаз – протекает с нарушением поступления желчи в двенадцатиперстную кишку.
Симптомы холестаза
При данном патологическом синдроме проявления и патологические изменения обусловлены избыточным количеством желчи в гепатоцитах и канальцах. Степень выраженности симптомов зависит от причины, которая вызвала холестаз, тяжести токсического поражения клеток печени и канальцев, обусловленного нарушением транспорта желчи.
Для любой формы холестаза характерен ряд общих симптомов: увеличение размеров печени, боли и ощущение дискомфорта в зоне правого подреберья, кожный зуд, ахоличный (обесцвеченный) кал, темный цвет мочи, нарушения процессов пищеварения. Характерной чертой зуда является его усиление в вечернее время и после контакта с теплой водой. Данный симптом влияет на психологический комфорт пациентов, вызывая раздражительность и бессонницу. При усилении выраженности патологического процесса и уровня обструкции кал теряет окраску до полного обесцвечивания. Стул при этом учащается, становясь жидким и зловонным.
Вследствие дефицита в кишечнике желчных кислот, которые используются для всасывания жирорастворимых витаминов (А, Е, К, D), в кале повышается уровень жирных кислот и нейтрального жира. За счет нарушения всасывания витамина К при затяжном течении заболевания у пациентов увеличивается время свертывания крови, что проявляется повышенной кровоточивостью. Недостаток витамина D провоцирует снижение плотности костной ткани, в результате чего больных беспокоят боли в конечностях, позвоночнике, спонтанные переломы. При длительном недостаточном всасывании витамина А снижается острота зрения и возникает гемералопия, проявляющаяся ухудшением адаптации глаз в темноте.
При хроническом течении процесса происходит нарушение обмена меди, которая накапливается в желчи. Это может провоцировать образование фиброзной ткани в органах, в том числе в печени. За счет увеличения уровня липидов начинается формирование ксантом и ксантелазм, вызванное отложением холестерина под кожей. Ксантомы имеют характерное расположение на коже век, под молочными железами, в области шеи и спины, на ладонной поверхности кистей. Эти образования возникают при стойком повышении уровня холестерина в течение трех и более месяцев, при нормализации его уровня возможно их самостоятельное исчезновение.
В некоторых случаях симптомы выражены незначительно, что затрудняет диагностику синдрома холестаза и способствует длительному течению патологического состояния – от нескольких месяцев до нескольких лет. Определенная часть пациентов обращается за лечением кожного зуда к дерматологу, игнорируя остальные симптомы.
Осложнения
Холестаз способен вызывать серьезные осложнения. При продолжительности желтухи более трех лет в подавляющем большинстве случаев формируется печеночная недостаточность. При длительном и некомпенсированном течении возникает печеночная энцефалопатия. У небольшого количества пациентов при отсутствии своевременной рациональной терапии возможно развитие сепсиса.
Диагностика
Консультация гастроэнтеролога позволяет выявить характерные признаки холестаза. При сборе анамнеза важно определение давности возникновения симптомов, а также степени их выраженности и связи с другими факторами. При осмотре пациента определяется наличие желтушности кожи, слизистых и склер различной степени выраженности. Также проводится оценка состояния кожи – наличие расчесов, ксантом и ксантелазм. Посредством пальпации и перкуссии специалист часто обнаруживает увеличение печени в размерах, ее болезненность.
Дифференциальная диагностика
При дифференциальной диагностике следует помнить, что синдром холестаза может встречаться при любых патологических изменениях печени. К таким процессам относятся вирусный и лекарственный гепатиты, холедохолитиаз, холангит и перихолангит. Отдельно стоит выделить холангиокарциному и опухоли поджелудочной железы, внутрипеченочные опухоли и их метастазы. Реже возникает необходимость дифференциальной диагностики с паразитарными заболеваниями, атрезией желчных протоков, первичным склерозирующим холангитом.
Лечение холестаза
Консервативное лечение
Консервативная терапия начинается с диеты с ограничением нейтральных жиров и добавлением в рацион жиров растительного происхождения. Это объясняется тем, что всасывание таких жиров происходит без использования желчных кислот. Лекарственная терапия включает назначение препаратов урсодезоксихолевой кислоты, гепатопротекторов (адеметионина), цитостатиков (метотрексата). Дополнительно применяется симптоматическая терапия: антигистаминные препараты, витаминотерапия, антиоксиданты.
Хирургическое лечение
В качестве этиотропного лечения в большинстве случаев используются хирургические методы. К ним относятся операции:
Отдельной категорией являются оперативные вмешательства при сужениях и камнях желчных протоков, направленные на удаление конкрементов. В реабилитационном периоде применяются физиотерапия и лечебная физкультура, массаж и другие методы стимуляции естественных защитных механизмов организма.
Прогноз и профилактика
Своевременная диагностика, адекватные лечебные мероприятия и поддерживающая терапия позволяют добиться у большей части пациентов выздоровления или стойкой ремиссии. При соблюдении профилактических мероприятий прогноз благоприятный. Профилактика заключается в соблюдении диеты, исключающей употребление острой, жареной пищи, животных жиров, алкоголя, а также в своевременном лечении патологии, вызывающей застой желчи и повреждение печени.
Холестатические заболевания печени: алгоритмы диагностики и лечения
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
За последнее десятилетие достигнут существенный прогресс в понимании молекулярных основ образования желчи и патофизиологии холестаза. В этом обзоре кратко обобщены современные концепции образования желчи и возникновения холестаза. Определены цели медикаментозной терапии холестаза, которые помогают понять существующие методы лечения и способствуют разработке новых лекарственных препаратов от холестатических заболеваний печени (ХЗП). Лечение ХЗП проиллюстрировано на примере наиболее часто встречающегося хронического ХЗП — первичного билиарного холангита.
Ключевые слова: желчь, холестаз, холестатические заболевания печени, первичный билиарный холангит, урсодезоксихолевая кислота.
Для цитирования: Полунина Т.Е. Холестатические заболевания печени: алгоритмы диагностики и лечения. РМЖ. 2021;6:81-87.
Cholestatic liver diseases: diagnostic and treatment algorithms
A.I. Yevdokimov Moscow State University of Medicine and Dentistry, Moscow
Over the past decade, significant progress has been made in understanding the molecular basis of bilification and the cholestasis pathophysiology. The article presents the goals of cholestasis therapy, which help to understand existing treatment methods and contribute to the development of new drugs for cholestatic liver diseases (CLD). This article also briefly summarizes the current concepts of bilification and cholestasis occurrence. Treatment of CLD is illustrated by the example of the most common chronic cholestatic liver disease — primary biliary cholangitis.
Keywords: bile, cholestasis, cholestatic liver diseases, primary biliary cholangitis, ursodeoxycholic acid.
For citation: Polunina T.E. Cholestatic liver diseases: diagnostic and treatment algorithms. RMJ. 2021;6:81–87 (in Russ.).
Введение
Холестатические заболевания печени (ХЗП) начинают развиваться на фоне поражения билиарных протоков, вызванного нарушением оттока желчи [1–3]. Повреждение клеток желчных протоков (холангиоцитов) приводит к задержке желчных кислот (ЖК), билирубина и других холефилов в печени и крови и дефициту ЖК в кишечнике. Клинические признаки ХЗП проявляются в широком диапазоне: от отдельных нарушений биохимических показателей функции печени до острой печеночной недостаточности или злокачественных образований в гепатобилиарной системе (например, холангиокарциномы). Длительно сохраняющийся холестаз (в течение нескольких месяцев или лет) может привести к развитию цирроза печени [4]. К наиболее распространенным и изученным ХЗП относят первичный билиарный холангит и первичный склерозирующий холангит [2].
Холестатические заболевания печени включают прогрессирующие холангиопатии, которые могут переходить в терминальную стадию заболевания печени. В США с 1988 по 2018 г. на ХЗП приходилось 14,2% всех трансплантаций печени [2]. Высокая заболеваемость и смертность превратились в большую проблему из-за отсутствия эффективных методов лечения. Более того, от 10% до 40% пациентов после трансплантации печени переживают рецидив основного заболевания [5].
Общие патогенные механизмы ХЗП
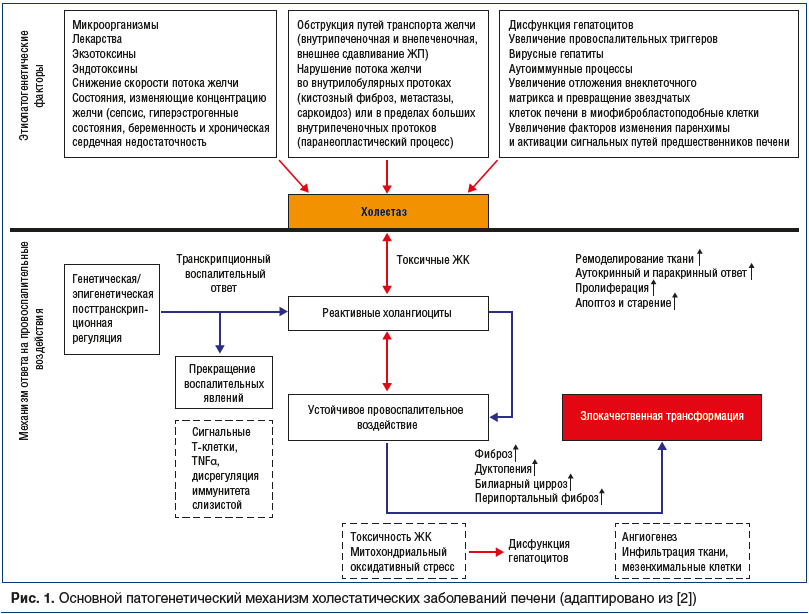
Нарушение оттока желчи может быть обусловлено несколькими факторами (рис. 1), основные из них — антигенные стимулы, экзотоксины, эндотоксины, ксенобиотики и микроорганизмы. Эти внешние факторы вызывают воспалительную реакцию холангиоцитов, которая перерастает в холестатическое состояние [6]. Обструкция транспорта желчи — еще один предрасполагающий фактор. Внутрипеченочная и внепеченочная обструкция может иметь место из-за внешнего доброкачественного сдавления (кистозные заболевания), эффекта злокачественной опухоли (холангиокарциномы), а также вследствие образования или миграции желчных конкрементов по билиарному тракту. Условия, которые замедляют отток желчи, способствуют холестатическому состоянию с повышенной концентрацией ЖК. Сепсис, гиперэстрогенные состояния (беременность), хроническая сердечная недостаточность и дисфункция генов — транспортеров ЖК могут изменять основные характеристики желчи, активируя более цитотоксический компонент ЖК.
Первичная защитная реакция холангиоцитов позволяет купировать повреждение. Однако устойчивое нарушение провоспалительных генетических и/или эпигенетических регуляторных механизмов может вызвать постоянное дисфункциональное расстройство, что в конечном итоге приведет к фиброгенному состоянию с билиарным и перипортальным фиброзом, потерей гомеостаза тканей и аутокринным и паракринным ремоделированием. Пролиферация может вызвать изменение клеточного цикла, старение, апоптоз, дуктопению, мезенхимальную инфильтрацию, а иногда и злокачественную трансформацию.
В настоящее время выделяют несколько концепций возникновения холестаза.
Дуктулярная (канальцевая) реакция — первая основная концепция холестаза. Внутрипеченочные и внепеченочные желчные протоки разного размера выстланы холангиоцитами, которые регулируют и изменяют объем и состав желчи. Они различаются по размеру, скорости метаболизма, а также способности к пролиферации и пластичности. Дуктулярная реакция является частью реакции клеток печени на повреждения при ХЗП [7]. Ответная реакция холангиоцитов на воспаление может привести к уменьшению повреждения, а в случае устойчивого воспалительного воздействия приводит к фиброзу желчных протоков [8].
Цитотоксичность ЖК и митохондриальная дисфункция — вторая фундаментальная основа патогенеза ХЗП, описанная в нескольких исследованиях при внепеченочном холестазе [9].
Влияние иммуногенетических и эпигенетических факторов на иммуновоспалительный ответ — это третий фундаментальный аспект патогенеза ХЗП. У пациентов с ХЗП имеется множество генетических изменений, которые объясняют различные элементы каждого ХЗП. Однако некоторые из этих генов могут быть непосредственно вовлечены в прогрессирование холестатического фенотипа. Следовательно, они могут стать потенциальной мишенью для новых терапевтических средств либо их активаторы транскрипции косвенно могут служить модулирующими мишенями. Эта модуляция представляет собой тип эпигенетического контроля экспрессии генов как патогенного механизма холестаза [2].
Клинический спектр ХЗП [2]:
Идиопатические: первичный билиарный холангит, первичный склерозирующий холангит, аутоиммунный холангит, IgG4-ассоциированный холангит, идиопатическая дуктопения, билиарная атрезия.
Вторичный склерозирующий холангит: холедохолитиаз, лекарственный (токсический) холангит, портально-гипертензивная билиопатия, ВИЧ-ассоциированный холангит, абдоминальная травма, дефицит АВСВ4, ятрогенные билиарные стриктуры, васкулярный/ишемический холангит, серповидно-клеточная болезнь, рецидивирующий пиогенный холангит.
Генетические: муковисцидоз, синдром Кароли, синдром Алажилля, аутосомно-доминантная поликистозная болезнь почек, аутосомно-рецессивная поликистозная болезнь почек, аутосомно-доминантный поликистоз печени, холестаз при беременности.
Дисфункциональные перестройки матрикса и фиброгенез — четвертая концепция патогенеза ХЗП. Фиброгенез — это сложный динамический процесс, связанный с взаимодействием иммуновоспалительных механизмов, изменением секреции тканевых металлопротеиназ, цитокиновых сетей и нарушением инфильтрации мезенхимальных клеток с окончательной потерей поддерживающего гомеостаза тканей. Фиброгенные процессы затрагивают поврежденные и неповрежденные желчные протоки, а также перипортальную синусоидальную систему, что приводит к прогрессирующему холестазу [10].
Диагностика
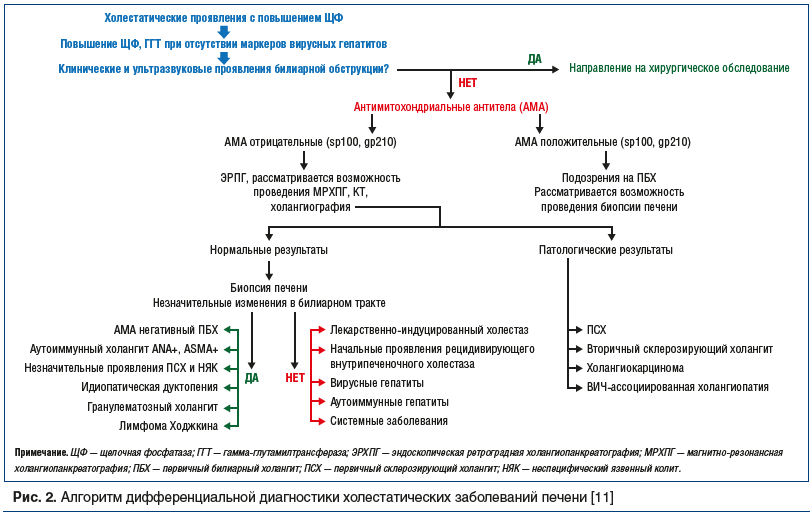
Различить виды холестаза по клиническим симптомам и биохимическим показателям не всегда удается. Чрезвычайно важным является разграничение вне- и внутрипеченочного холестаза с использованием диагностического алгоритма (рис. 2) [11].
Клиническая картина ХЗП различна. У многих пациентов холестаз протекает бессимптомно и диагностируется при оценке стойких холестатических лабораторных аномалий. У пациентов с симптомами могут наблюдаться дискомфорт в правом верхнем квадранте, зуд, усталость и потеря веса.
Первичный билиарный холангит (ПБХ) является аутоиммунным заболеванием и представляет собой наиболее распространенное хроническое ХЗП. Его прежнее название — «первичный билиарный цирроз». Однако от этого термина отказались в пользу «первичного билиарного холангита», поскольку у большинства пациентов нет цирроза. ПБХ возникает под воздействием сочетания генетических факторов и факторов окружающей среды, которые запускают опосредованное Т-лимфоцитами разрушение внутрипеченочных желчных протоков. Большинство (90%) заболевших — женщины, и обычно это заболевание диагностируется в возрасте от 40 до 60 лет. Сопутствующие аутоиммунные заболевания часто встречаются у пациентов с ПБХ, включая синдром Шегрена, заболевания щитовидной железы, ограниченную кожную склеродермию и ревматоидный артрит [12].
Приблизительно 60% пациентов с ПБХ не имеют симптомов на момент постановки диагноза. Обычно диагноз ставится на основании отклонений от нормы биохимических тестов печени. Утомляемость и зуд являются наиболее частыми симптомами у пациентов с ПБХ. Физикальное обследование может выявить гепатомегалию, гиперпигментацию кожи, желтуху, ксантомы или стигматы цирроза и портальной гипертензии на более поздних стадиях. Характерные лабораторные отклонения включают повышение щелочной фосфатазы (ЩФ) с нормальным или умеренным повышением аминотрансфераз в сыворотке крови. Повышение уровня билирубина в сыворотке обычно происходит при прогрессировании заболевания и является плохим прогностическим признаком.
При ПБХ часто встречаются нарушения липидов. Небольшое повышение липопротеинов низкой плотности (ЛПНП) с более выраженным повышением липопротеинов высокой плотности (ЛПВП) часто встречается на ранних стадиях ПБХ, тогда как более заметное повышение ЛПНП и более низкие уровни ЛПВП отмечаются на более поздних стадиях заболевания. ПБХ также может быть связан с метаболическим заболеванием костей, стеатореей и дефицитом жирорастворимых витаминов.
Антимитохондриальные антитела (АМА) — это специфические антитела, которые считаются серологическим признаком ПБХ и присутствуют у 95% пациентов с этим заболеванием. Следовательно, положительный результат теста на АМА в контексте повышения холестатической пробы печени достаточен для установления диагноза ПБХ.
Первичный склерозирующий холангит (ПСХ) — это хроническое ХЗП, характеризующееся воспалением и фиброзом внутри- и внепеченочных желчных протоков. Холангит может быть диагностирован на более поздней стадии болезни, вторичной по отношению к обструкции из-за стриктур. Повышение уровня ЩФ в сыворотке крови является наиболее частым лабораторным отклонением у пациентов с ПСХ. Примерно 50% пациентов с ПСХ могут иметь нормальные показатели ЩФ. Следовательно, нормальные значения ЩФ не исключают диагноз ПСХ. Уровень аминотрансфераз в сыворотке может быть в 2–3 раза выше верхней границы нормы. В отличие от ПБХ, аутоантитела в сыворотке неспецифичны и обычно не используются для постановки диагноза ПСХ. Диагноз ПСХ, связанного с патологией большого протока, устанавливается на основании холангиограммы, и отсутствие патологии при УЗИ брюшной полости не исключает ПСХ. Следовательно, при подозрении на ПСХ предпочтительным диагностическим тестом является магнитно-резонансная холангиопанкреатография. По сравнению с эндоскопической ретроградной холангиопанкреатографией это неинвазивный и точный метод обнаружения ПСХ. Пациенты с ПСХ в малом протоке имеют нормальные холангиограммы и требуют биопсии печени для установления диагноза ПСХ.
Вторичный склерозирующий холангит (ВСХ) — это хроническое ХЗП, которое приводит к прогрессирующему фиброзу печени, нерегулярному уплотнению и расширению желчных протоков. Холангиографическая картина ВСХ аналогична таковой при ПСХ. К наиболее частым обструктивным причинам ВСХ относятся: хирургические травмы, вызванные холецистэктомией, внутрипротоковые камни, рецидивирующий панкреатит и стриктуры желчных путей. Застой в желчевыводящих путях, вызванный обструкцией, предрасполагает к рецидиву холангита и образованию пигментных камней и воспалительных стриктур, которые затем усугубляют холестаз. Ранние изменения, наступившие после обструкции желчных путей, могут регрессировать при ее лечении. Однако со временем такие изменения могут развиться в необратимый обширный перипортальный и перидуктулярный фиброз и вторичный билиарный цирроз.
По клинической картине и лабораторному профилю ВСХ и ПСХ очень похожи. Рецидивирующий бактериальный холангит очень часто встречается на поздних стадиях ВСХ.
В редких случаях биопсия печени требуется для установления диагноза ПБХ, когда проба на АМА отрицательна или когда требуется более точная дифференциальная диагностика с аутоиммунным гепатитом, лекарственным холестазом, рецидивирующим внутрипеченочным холестазом, вирусными гепатитами, системными заболеваниями.
Перспективы проведения биопсии печени зависят от поражений мелких желчных протоков при: ПСХ, идиопатической дуктопении, гранулематозном холангите, лимфоме Ходжкина.
Лечение ХЗП
Распространенным следствием всех форм холестаза является задержка ЖК в гепатоцитах. Повышенный уровень ЖК приводит к апоптозу или некрозу гепатоцитов и в конечном итоге к хроническому ХЗП [13]. При некоторых холестатических расстройствах также происходит проникновение ЖК в перибилиарное пространство, что вызывает воспаление воротной вены и фиброз за счет индукции хемокинов и цитокинов.
В связи с этим выделяют следующие фармакологические мишени для лечения внутрипеченочного холестаза (рис. 3) [13]:
стимуляция ортоградной секреции желчных путей и ретроградной секреции ЖК и других токсичных холефилов в системный кровоток для выведения почками;
стимуляция метаболизма гидрофобных ЖК и других токсичных соединений до более гидрофильных, но менее токсичных метаболитов;
защита пораженных холангиоцитов от токсического действия желчи; ингибирование апоптоза, вызванного повышенным уровнем цитотоксических ЖК;
ингибиция фиброза, вызванного утечкой ЖК в перибилиарное пространство.
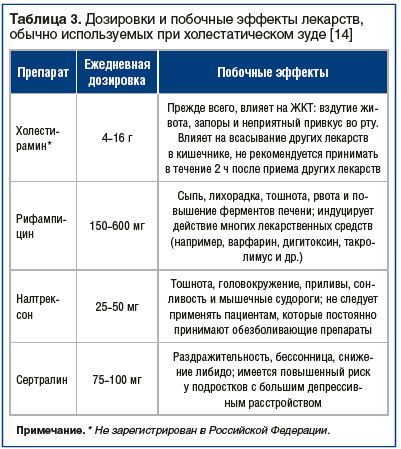
Медикаментозная терапия ХЗП представлена в табл. 1. В табл. 2 и 3 представлены основные симптомы, возникающие при ХЗП, и лекарственные препараты для их купирования.
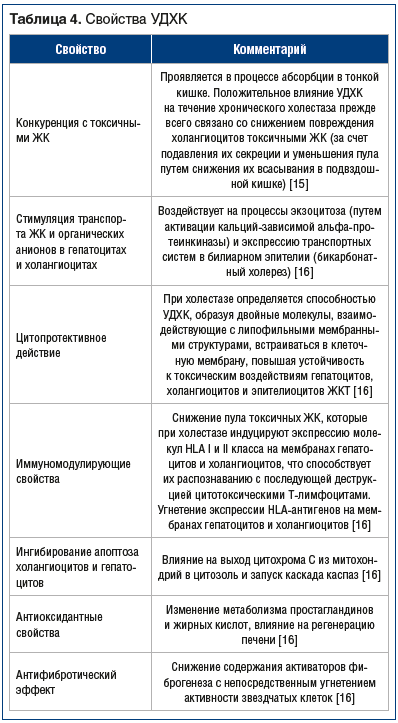
Единственным общепринятым препаратом для медикаментозного лечения большинства хронических ХЗП является урсодезоксихолевая кислота (УДХК) [12, 15–19]. Способность лечить холестаз считается одним из важнейших и наиболее ценным свойством этого лекарственного средства. В табл. 4 представлены основные свойства УДХК, которые, по мнению автора, наиболее полно раскрыты в статьях [15, 16].
Наиболее убедительно доказано положительное действие УДХК при таком холестатическом заболевании, как ПБХ. В комбинированном анализе французских, канадских и североамериканских когорт больных при 2–4-летнем наблюдении отмечено снижение смертности и необходимости трансплантации печени в группах с умеренным и тяжелым течением заболевания. «Барселонское» исследование 192 пациентов, получавших УДХК сроком от 1,5 года до 14 лет, показало, что выживаемость у пациентов, ответивших на терапию УДХК (ответ оценивался по уровню снижения ЩФ), была выше предсказанной по прогностической модели Мейо и соответствовала популяционной [16].
Доза УДХК 13–15 мг/кг/сут при большинстве холестатических заболеваний имеет преимущество по биохимическому ответу и стоимости в сравнении с низкими и высокими дозами. Исключением является муковисцидоз, где рекомендуются дозы 20–30 мг/кг/сут [16]. При ПСХ рекомендуемые дозы не определены.
Имеются данные о положительном влиянии УДХК на лекарственный холестаз, в том числе обусловленный одним из наиболее часто вызывающих гепатотоксичность препаратов — амоксициллином/клавуланатом [16].
Европейская ассоциация по изучению болезней печени (European Association for the Study of the Liver, 2009) [20] и Российская гастроэнтерологическая ассоциация [1] рекомендуют обязательное назначение УДХК в качестве базисной терапии при ряде ХЗП: первичном билиарном циррозе, ПСХ, муковисцидозе, прогрессирующем семейном холестазе 3 типа (Progressive Familial Intrahepatic Cholestasis 3), внутрипеченочном холестазе беременных, а также обсуждают ее назначение при лекарственном холестазе и доброкачественном семейном холестазе.
Концепция структурированной пожизненной терапии ПБХ опирается на 3 основных элемента: 1) стратификацию риска и соответствие ему терапии; 2) определение стадии и наблюдение в соответствии с ней; 3) активное ведение. Помощь всегда строится с учетом индивидуальных особенностей больного и возможностей здравоохранения данной страны, но ее эффективность обеспечивают эти 3 опорных элемента [21].
На сегодня оригинальный препарат УДХК — Урсо (Япония) в России не зарегистрирован. В этой ситуации при выборе дженерических препаратов, широко представленных на отечественном фармацевтическом рынке, следует руководствоваться, прежде всего, соотношением цены и качества. Появившийся в последние годы отечественный препарат УДХК Урдокса ® производства АО «ФП «Оболенское» не уступает ранее зарегистрированным в нашей стране дженерическим формам [16]. Этот отечественный лекарственный препарат обладает характеристиками, позволяющими считать его препаратом выбора на любом этапе медицинской помощи больным с широким спектром нозологий, в том числе при хронических ХЗП. Урдокса ® производится из европейской субстанции (Италия, Industria Chimica Emiliana) на российском предприятии по международному стандарту GMP (Good Manufacturing Practice — Надлежащая производственная практика). Высокий профиль безопасности позволяет применять препарат у детей старше 3 лет [22].
Препарат успешно прошел все предусмотренные законодательством регистрационные процедуры, что позволяет говорить о его биоэквивалентности референтным препаратам, содержащим УДХК [23, 24].
Подтверждением фармацевтической эквивалентности препаратов УДХК является не только одинаковое количество активного вещества и вспомогательных веществ в 1 капсуле препарата, но и наличие идентичных инфракрасных спектров, полученных при инфракрасной спектроскопии готовых лекарственных форм сравниваемых препаратов УДХК [25–27].
Надежность динамики стандартных биохимических показателей функции печени на фоне терапии — простого и информативного диагностического инструмента подтверждена последними 10 годами его широкого использования. Ответ на УДХК-терапию поддается оценке по модели дискретных бинарных переменных или балльных оценочных систем на основе расчета непрерывных переменных [21]. Так, согласно Парижским критериям хорошим биохимическим ответом через 12 мес. терапии УДХК считается уровень сывороточного билирубина ≤17 мкмоль/л (1 мг/дл), уровень ЩФ ≤3 верхней границы нормы и уровень аспартат-аминотрансферазы ≤2 верхней границы нормы.
Заключение
Таким образом, холестаз является очень частым явлением и может встречаться в различных клинических условиях. Понимание особенностей этиопатогенеза холестаза и правильное применение этих особенностей в дифференциальной диагностике и лечении ХЗП способствуют формированию эффективного практического подхода в терапии холестаза общей этиологии. В настоящее время УДХК является препаратом выбора для лечения ХЗП, поскольку она обеспечивает облегчение симптомов, улучшает биохимические и гистологические показатели функции печени, а также, что наиболее важно, увеличивает выживаемость пациентов с ХЗП [16]. Положительные эффекты УДХК были документально подтверждены рандомизированными контролируемыми исследованиями. Терапия с применением препаратов УДХК является определяющей при ряде холестатических расстройств, таких как ПБХ, ПСХ, внутрипеченочный холестаз беременных, заболевания печени при муковисцидозе, прогрессирующий семейный внутрипеченочный холестаз и некоторые формы лекарственного холестаза.
Редакция благодарит АО «Алиум» за оказанную помощь в технической редактуре настоящей публикации.
Только для зарегистрированных пользователей