холангиокарцинома печени что это такое
Опухоль Клацкина
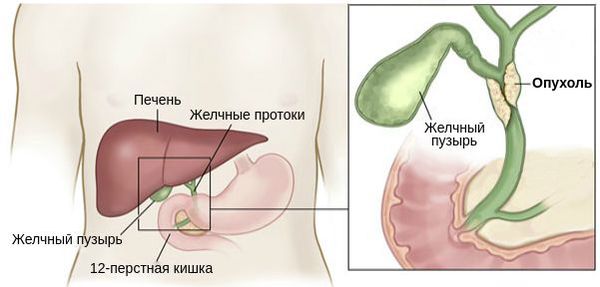
Опухоль Клацкина (синонимы: рак в области ворот печени, воротная, хилярная, перихилярная холангиокарцинома) — разновидность холангиокарциномы, злокачественной опухоли, которая развивается из клеток, выстилающих изнутри стенки желчных протоков. Это агрессивное новообразование длительно протекает бессимптомно, зачастую диагностируется на поздних стадиях и сопровождаются неблагоприятным прогнозом. Единственный способ избавиться от опухоли Клацкина — радикальное хирургическое вмешательство, но на момент установления диагноза более чем у половины больных его уже невозможно выполнить. Чаще всего этот тип холангиокарциномы обнаруживают у людей старше 60 лет.
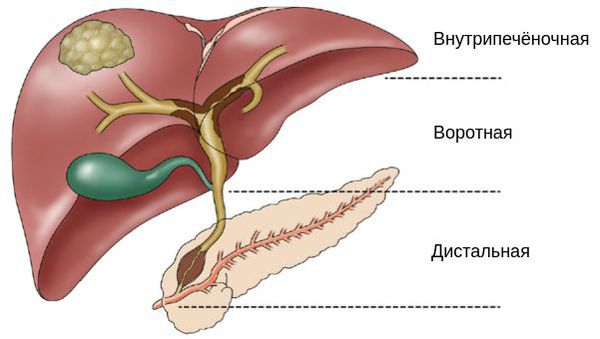
Холангиоцеллюлярный рак — злокачественные опухоли желчного пузыря и желчных протоков — составляет 3% от всех онкологических заболеваний. В России ежегодно диагностируются 3–4 тысячи новых случаев. В зависимости от того, в каких желчных протоках развивается злокачественная опухоль, выделяют три разновидности холангиокарцином:
Факторы риска
К факторам риска развития холангиокарцином и, в частности, опухоли Клацкина относят:
Симптомы опухоли Клацкина
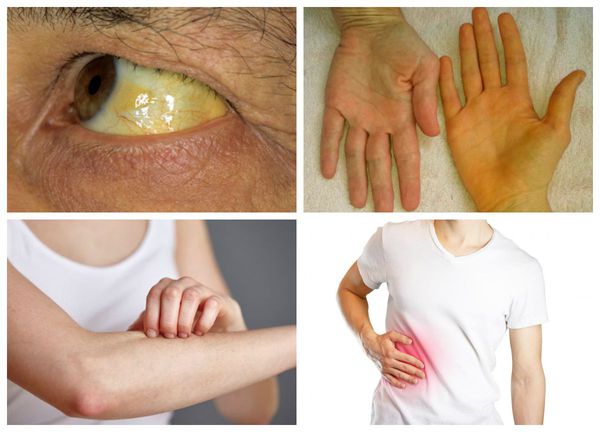
Наиболее распространенное проявление хилярной холангиокарциномы — желтуха, состояние, при котором кожа и белки глаз окрашиваются в желтый цвет. Это происходит того, что злокачественная опухоль нарушает отток желчи, то есть в данном случае это механическая желтуха. Обычно она свидетельствует о запущенном заболевании. Помимо изменения цвета кожи, таких пациентов беспокоит зуд, их моча становится темной, а стул светлым. Причина этих симптомов в том, что билирубин — соединение, которое образуется при распаде гемоглобина — не выделяется с желчью в кишечник, а поступает в кровь.
Чаще всего сначала возникает желтуха, а спустя некоторое время начинает беспокоить зуд. Иногда, наоборот, зуд становится первым симптомом.
На момент диагностики заболевания примерно треть пациентов отмечают, что в последнее время сильно потеряли в весе. На поздних стадиях опухоль Клацкина вызывает тупые боли под ребрами справа.
Закажите обратный звонок. Мы работаем круглосуточно
Методы диагностики
Обычно при подозрении на поражение печени и желчных протоков обследование начинают с УЗИ, потому что этот метод диагностики самый простой, быстрый и доступный. Он может выявить расширение желчных протоков, но плохо визуализирует саму опухоль, не дает возможности оценить ее размеры, степень распространения в окружающие ткани, лимфатические узлы, брюшину.
Намного более информативна компьютерная томография с внутривенным введением контраста. КТ позволяет оценить размеры и локализацию злокачественной опухоли, в 60–90% случаев точно разобраться, возможна ли радикальная операция, выявить поражение соседних структур в воротах печени, лимфатических узлах.
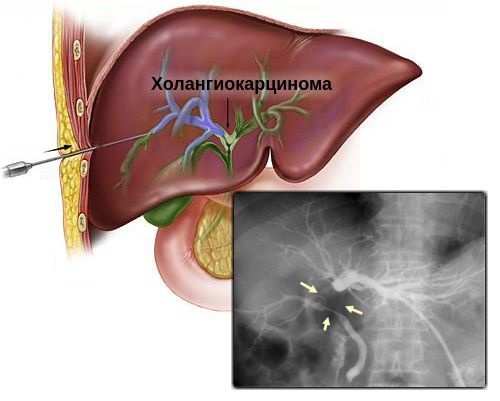
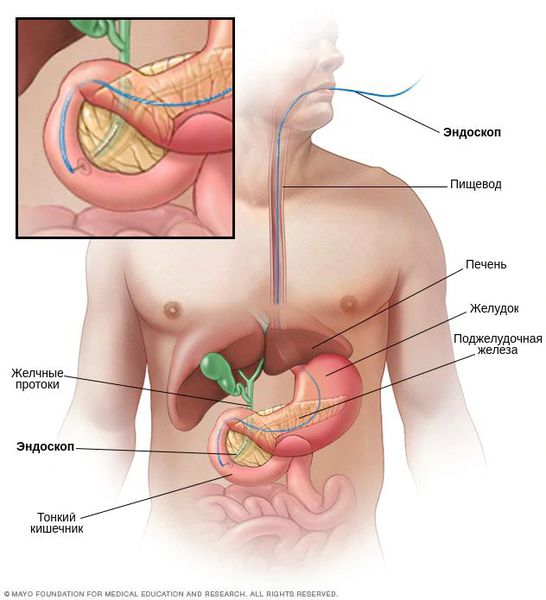
Холангиография — процедура, во время которой в желчные протоки вводят рентгеноконтрастное вещество и выполняют рентгенографию. Чаще всего проводят эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ): контраст вводят во время эндоскопии двенадцатиперстной кишки с помощью тонкого катетера. Если ее проведение невозможно, выполняют чрескожную чреспеченочную холангиографию с помощью иглы, введенной через кожу. В настоящее время холангиография при подозрении на рак желчных протоков считается менее предпочтительной по сравнению с КТ и МРТ. Тем не менее, она, в отличие от двух этих процедур, позволяет провести другие важные манипуляции:
Главный вопрос, на который должен ответить врач по результатам обследования пациента с холангиокарциномой: можно ли выполнить операцию в достаточном объеме, чтобы удалить злокачественную опухоль?
Стадии, классификация
Стадию опухоли Клацкина определяют в соответствии с общепринятой системой TNM, которая предусматривает оценку размера и других характеристик первичной опухоли (T), поражения регионарных лимфатических узлов (N), наличия отдаленных метастазов (M).
Выделяют следующие стадии заболевания:
Кроме того, чтобы обозначить расположение злокачественной опухоли, при хилярных холангиокарциномах используют специальную классификацию по Висмуту — Корлетту:
В зависимости от характера роста, опухоли Клацкина делят на три типа: склерозирующие, узелковые и папиллярные. Чаще всего встречаются склерозирующие — они растут в толщу стенки желчных протоков. Узелковые и папиллярные растут в просвет. Наиболее благоприятными считаются папиллярные, они чаще всего являются резектабельными.
Методы лечения
Единственный метод лечения, который позволяет полностью избавиться от опухоли Клацкина и значительно повысить выживаемость — радикальная операция. К ней прибегают при стадиях заболевания. Выполняют резекцию печени, удаляют желчные протоки и регионарные лимфатические узлы.
При механической желтухе операция сопряжена с высоким риском осложнений, поэтому предварительно нужно восстановить отток желчи. В настоящее время для этого зачастую прибегают к стентированию. В заблокированный участок желчных протоков устанавливают стент — небольшую трубку с сетчатой стенкой из металла. Для этого не нужно делать разрезов или проколов на брюшной стенке — манипуляцию проводят во время эндоскопии двенадцатиперстной кишки. Спустя 4–6 недель можно выполнить хирургическое вмешательство.
При резекции печени важно, чтобы осталась достаточно большая часть органа, которая могла бы справляться с его функциями. Если ожидается, что объем оставшейся печеночной ткани будет менее 25%, за 3–5 недель до хирургического вмешательства целесообразно провести эмболизацию ветвей воротной вены. За счет этого происходит гипертрофия ткани печени, и после операции удается сохранить ее больший объем. Это помогает предотвратить печеночную недостаточность.
Некоторым пациентам с неоперабельной опухолью Клацкина может быть предложена трансплантация печени.
При неоперабельном раке в области ворот печени применяют химиотерапию (обычно сочетание гемцитабина с препаратами платины), лучевую терапию.
В ряде случаев применяется фотодинамическая терапия (ФДТ). Пациенту внутривенно вводят особое соединение — фотосенсебилизирующий агент, который накапливается в раковых клетках, и затем активируют его с помощью света. В итоге образуются свободные радикалы, которые уничтожают опухолевые клетки.
Холангиокарцинома
Холангиокарцинома – это злокачественная опухоль желчных протоков. Симптомы заболевания в основном связаны с холестазом (желтуха, кожный зуд), также у больных могут возникать боли в правом подреберье, резкая потеря массы тела. Для постановки диагноза используют УЗИ органов брюшной полости, компьютерную томографию (КТ), позитрон-эмиссионую томографию (ПЭТ), магнитно-резонансную томографию (МРТ), чрескожную холангиографию, определение онкомаркеров в крови. Основной метод лечения холангиокарциномы – оперативный. Химиотерапия и радиотерапия используются в комплексе с хирургическим методом или в качестве паллиативного лечения.
МКБ-10
Общие сведения
Несмотря на то, что опухоль встречается не очень часто, проблема эта достаточно актуальна. Прогноз при данной патологии очень неблагоприятный. На сегодняшний день излечение холангиокарциномы возможно только при выявлении процесса на ранних стадиях. Первичную диагностику чаще всего проводит врач гастроэнтеролог, так как именно к нему сначала обращаются пациенты. Лечением занимаются хирурги и онкологи.
Причины холангиокарциномы
Этиология холангиокарциномы до конца не выяснена. К факторам риска относят желчнокаменную болезнь, врожденные пороки развития желчевыводящих путей. Высокую заболеваемость в странах Азии объясняют распространенностью на этой территории паразитарных заболеваний, таких как описторхоз и клонорхоз.
Многие специалисты отмечают увеличение частоты злокачественных опухолей желчевыводящих путей у пациентов с первичным склерозирующим холангитом, хроническими воспалительными заболеваниями кишечника, такими как болезнь Крона или неспецифический язвенный колит. Также холангиокарциному связывают с воздействием токсических веществ, например диоксида тория, который используют в качестве рентгенконтрастного препарата. Связь между гепатитом С и холангиокарциномой до конца не установлена.
Патанатомия
Предположительно, опухоли формируются из-за повреждения клеток эпителия желчевыводящих путей (механического либо токсического). По гистологической структуре большая часть из них является аденокарциномой (опухоль, развивающаяся из железистой ткани), только 10% идентифицируют, как сквамозокарциному (плоскоклеточный рак). По своей структуре холангиокарцинома плотная, железистого строения, белого цвета, иногда мало отличается от участков, пораженных склерозирующим холангитом.
Классификация
По локализации различают следующие виды холангиокарциномы: внутрипеченочные, внепеченочные в области бифуркации общего желчного протока (наиболее частая локализация), внепеченочные дистальные опухоли, возникающие на отрезке между фатеровым сосочком и верхним краем поджелудочной железы.
Кроме того, для классификации используют систему TNM, где T (tumor) определяет глубину прорастания опухоли, N (nodulus) – наличие или отсутствие метастазов в региональных лимфатических узлах, M (metastasis) – наличие или отсутствие отдаленных метастазов.
Размеры и степень распространения опухолевого процесса:
Вовлечение лимфатических узлов: Nx – невозможно оценить степень вовлечения регионарных лимфоузлов в процесс; N0 – отсутствуют какие-либо метастазы в регионарных лимфоузлах; N1 – есть метастазы в разных регионарных лимфоузлах, которые располагаются вдоль вен, желчных протоков и артерий брюшной полости; N2 – поражены лимфоузлы вдоль верхних мезентеральных артерий либо вдоль чревной артерии, вблизи других органов брюшной полости. Оценка метастазов: Mx – неизвестно или невозможно определить, есть ли метастазы; M0 – метастазов у пациента нет; M1 – выявлены отдаленные метастазы.
По характеру роста холангиокарциному классифицируют следующим образом:
Симптомы холангиокарциномы
Первые симптомы обычно связаны с непроходимостью желчных протоков. Больной обращается с жалобами на пожелтение кожных покровов, зуд. Часто наблюдается потемнение мочи и обесцвечивание каловых масс. Из-за нарушения усвоения жиров пациенты теряют вес. Снижение массы тела также может быть связано с отсутствием аппетита, тошнотой, рвотой, раковой интоксикацией. На поздних стадиях заболевания появляются боли в правом подреберье.
Холангиокарцинома может осложняться холангитом (воспалением желчных протоков). У больных повышается температура, появляются симптомы лихорадки. Если опухоль возникла на фоне склеротических процессов или при желчнокаменной болезни, отмечается ухудшение состояния пациента. Усиливаются боли, желтушность, зуд, появляется слабость, тошнота, снижение аппетита.
Диагностика
Симптомы холангиокарциномы не являются специфическими. Поставить диагноз исключительно на основе анамнеза и осмотра практически невозможно. Для уточнения данных используются инструментальные и лабораторные методы:
Заболевание приходится дифференцировать с острыми вирусными гепатитами, лептоспирозом, холангитом, камнями или склеротическими процессами в желчном пузыре, циррозом печени, раком головки поджелудочной железы.
Лечение холангиокарциномы
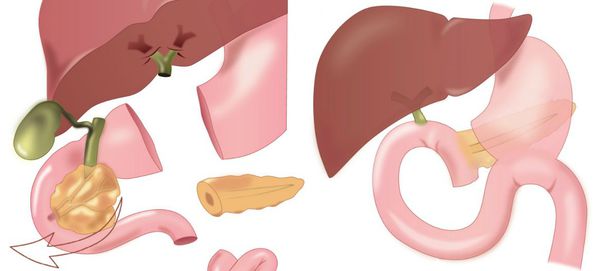
Основной метод лечения холангиокарциномы – оперативный, хотя он показан не во всех случаях. Если размеры опухоли небольшие, и она не прорастает стенки желчных протоков, проводится холедохотомия. В более сложных ситуациях показана резекция доли печени (лобэктомия). Крупная опухоль с поражением близлежащих структур требует более радикального вмешательства. В таких случаях проводят операцию Уиппла: удаляется часть печени, желудка и двенадцатиперстной кишки, желчный пузырь с протоками, поджелудочная железа и регионарные лимфатические узлы.
Консервативное лечение холангиокарциномы осуществляют после хирургического вмешательства или в тех случаях, когда операцию выполнить невозможно (паллиативная терапия). Оно включает химиотерапию и лучевую терапию. Для химиотерапии чаще всего используют 5-фторурацил. Также проводят курсы с гемцитабином, цисплатином.
Прогноз и профилактика
Прогноз при холангиокарциноме неблагоприятный. В среднем выживаемость пациентов составляет 14 месяцев. Если опухоль выявлена вовремя, благодаря лечению жизнь пациента можно продолжить до трех и даже до пяти лет. Но поскольку в начальной стадии заболевание проходит практически бессимптомно, случаи ранней диагностики редки.
Основа профилактики холангиокарциномы – адекватное лечение тех болезней, которые могут привести к злокачественному перерождению. Это камни в желчном пузыре, склеротические процессы, гельминтозы, хронические воспалительные заболевания толстого кишечника.
Что такое холангиокарцинома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рудакова В. С., хирурга со стажем в 11 лет.
Определение болезни. Причины заболевания
Точные причины развития холангиокарциномы неизвестны. Риск её образования повышается при наличии следующих заболеваний:
Симптомы холангиокарциномы
На ранних стадиях заболевание протекает без проявления симптомов. В дальнейшем основными признаками холангиокарциномы становятся желтуха (пожелтение кожи и белка глаз, потемнение мочи, обесцвечивания кала) и развивающийся на её фоне зуд, Данные проявления встречаются в 90 % случаев.
Другими симптомами холангиокарциномы являются:
Все эти симптомы не являются специфическими, т. е. могут встречаться при других заболеваниях.
Ещё одним симптомом болезни является повышение температуры до 39ºC. Этот признак наблюдается при холангите и распаде опухоли. Он возникает спустя время из-за дефицита питательных веществ в центральной части опухоли, которые должны поступать к ней через формирующуюся сосудистую сеть. Однако новые сосуды образуются медленнее по сравнению со скоростью размножения раковых клеток. В итоге голодающие клетки гибнут, распадаются и приводят к постепенному формированию полости, в которой медленно протекает процесс гниения.
Патогенез холангиокарциномы
Во время воспаления выделяются различные цитокины (биологически активные вещества), факторы роста, тирозинкиназы ( ферменты, которые участвуют в передаче сигналов в клетке) и желчные кислоты. Они вносят свой вклад в изменение процесса деления (пролиферации) и запрограммированной гибели клеток (апоптоза) — регуляции клеточного цикла. Всё это может способствовать развитию холангиокарциномы.
Процесс развития опухоли в желчных протоках включает в себя изменения в строме (каркасе органа), обновление фибробластов, изменение внеклеточного матрикса и характера миграции иммунных клеток, а также стимуляцию роста новых сосудистых клеток и кровеносных сосудов.
Классификация и стадии развития холангиокарциномы
Внутрипечёночная холангиокарцинома наиболее склонна к метастазированию в регионарные лимфатические узлы, чем внепечёночные. Воротная и дистальная опухоли растут медленнее. Чаще всего они распространяются вдоль протоков. Их метастазы, как правило, возникают внутри печени или в брюшной области.
Стадии холангиокарциномы представлены в классификации TNM. Категории N и M, независимо от расположения опухоли, указывают на наличие или отсутствие метастазов в лимфоузлах и отдалённых органах. Значение категории T зависит от локализации опухоли:
Классификация TNM при внутрипечёночной холангиокарциноме [4]
Классификация TNM при воротной холангиокарциноме [4]
Классификация TNM при дистальной холангиокарциноме [4]
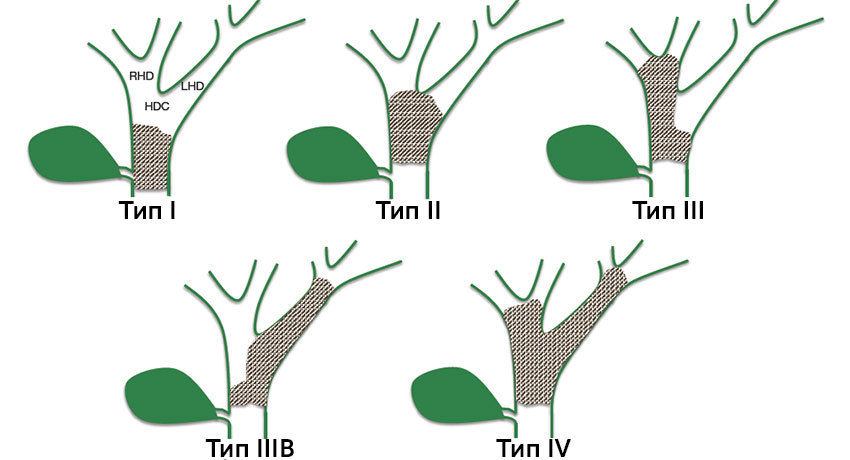
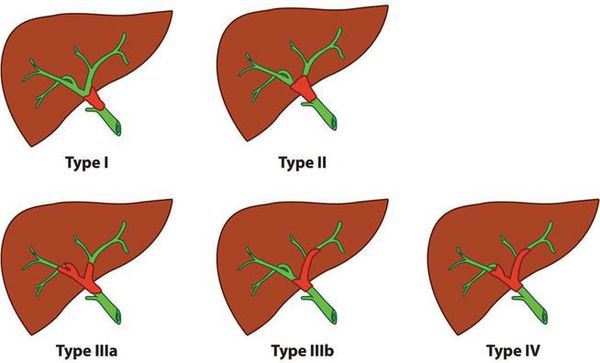
Воротный холангиоцеллюлярный рак в соответствии с классификацией Bismuth — Corlette можно поделить на четыре типа:
При I, II, IIIa типах опухоли возможно удаление правой доли печени, при I, II, IIIb типе — удаление левой доли печени. При IV типе проводится расширенная правосторонняя или левосторонняя гемигепаткэктомия (удаление печени).
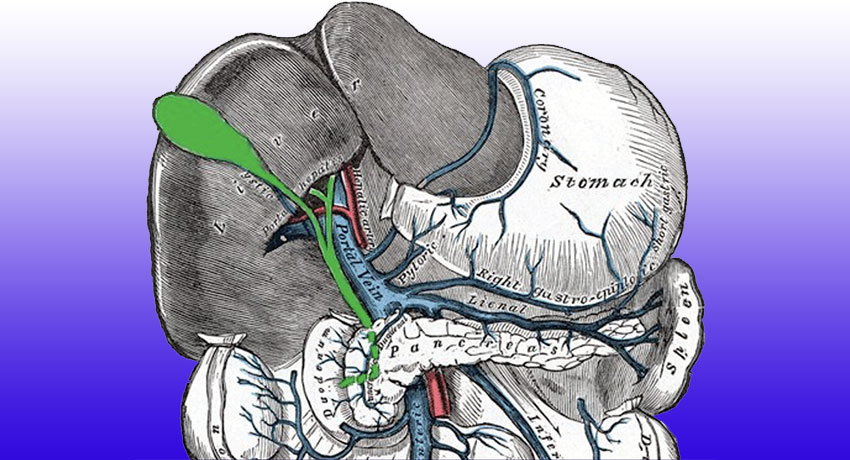
Опухоль, расположенную на месте слияния правого и левого печёночного протока, называют опухолью Клатскина.
Осложнения холангиокарциномы
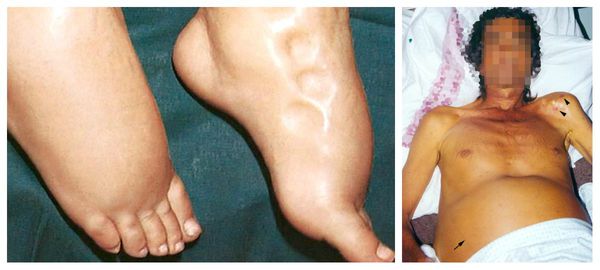
Все осложнения холангиокарциномы связаны с прогрессированием заболевания. Так, проникновение опухоли в магистральные сосуды печени может ухудшить течение печёночной недостаточности и привести к портальной гипертензии (повышению давления в бассейне воротной вены). Печёночная недостаточность характеризуется появлением отёков на ногах, слабостью, желтушностью кожи и увеличением объёма живота в связи со скоплени ем жидкости (асцитом). Портальная гипертензия сопровождается расширением пищеводных вен, которые могут травмироваться во время приёма пищи и стать причиной кровотечения.
При прорастании холангиокарциномы в близлежащие органы может возникнуть кишечная непроходимость : опухоль полностью или частично препятствует прохождению содержимого по желудочно-кишечному тракту.
Диагностика холангиокарциномы
Первое исследование, которое выполняют при появлении желтухи — УЗИ брюшной полости. На основании его результатов можно предварительно определить уровень и причину механической желтухи, заподозрить холангиоцеллюлярный рак.
Для подтверждения диагноза применяется КТ (точность 76-100 %) или МРТ (точность до 89 %). Данные способы диагностики позволяют оценить распространённость онкологического процесса: протяжённость поражения, вовлечённость сосудов печени и прилежащих органов, наличие отдалённых метастазов.
Пациентам с большими опухолями или при подозрении на метастазы в брюшной полости в первую очередь выполняют диагностическую лапароскопию — осмотр брюшной полости с помощью эндоскопа.
Несмотря на вышеописанные методы диагностики, в 25-40 % случаев у пациентов во время операции выявляют более распространённый онкологический процесс, не позволяющий выполнить операцию. Это связано с обнаружением отдалённых метастазов: при их наличии выполнение радикальной операции не имеет смысла, так как она не увеличит продолжительность и качество жизни.
Лечение холангиокарциномы
Выбор тактики лечения зависит от локализации опухоли, стадии её развития, наличия цирроза печени и другой сопутствующей патологии.
Оперативное лечение
Дренирование желчных протоков
Данное вмешательство проводится в условиях операционной: через печень под контролем ультразвука выполняется прокол (пункция) желчного протока и устанавливается дренаж (трубка) для оттока желчи.
Радикальное оперативное лечение
Радикальную операцию — полное удаление новообразования в пределах здоровых тканей — при холангиоцеллюлярном раке можно выполнить в 10-85 % случаев. Наличие отдалённых метастазов в лимфоузлы и органы является противопоказанием к данному способу лечения.
Объём оперативного вмешательства зависит от локализации опухоли.
При поражении нижней трети холедоха показана панкреатодуоденальная резекция — удаление нижней трети холедоха вместе с головкой поджелудочной железы и двенадцатиперстной кишкой. При вовлечении сосудов выполняется их удаление с протезированием. Поражение средней трети холедоха обычно наблюдается в случае рака желчного пузыря.
При поражении ворот печени (места слияния желчных протоков) показано удаление печени и холедоха. Выбор объёма резекции зависит от степени вовлечённости протоков (см. классификацию Bismuth — Corlette). Так как место объединения протоков располагается на уровне четвёртого сегмента печени, некоторые врачи предпочитают выполнять расширенную правостороннюю гемигепатэктомию (удаление части печени). При вовлечении сосудов выполняют их резекцию с протезированием или аутопластикой.
Оптимальной тактики лечения неоперабельной опухоли нет. Обычно она заключается в чрескожном или эндоскопическом дренировании желчных протоков. Неоперабельные холангиокарциномы III и IV типа по классификации Bismuth — Corlette, как правило, дренируют чрескожно.
Химиотерапия
Радиационная терапия
При неоперабельной холангиокарциноме средняя продолжительность жизни после лучевой терапии в дозе от 40 до 60 Гр составила 12 месяцев. Данная терапия также уменьшила симптомы заболевания.
Прогноз. Профилактика
На долгосрочное выживание после резекции печени по поводу холангиокарциномы указывают такие факторы, как стадия опухоли Т1, отсутствие метастазов в лимфатических узлах и полное удаление опухоли. Сосудистая инвазия, метастазы в четырёх и более лимфатических узлах связаны с неблагоприятным исходом.