Грейд 1 опухоли что это
Система Grade: как упорядочить хаос
Генри Миллер писал: «Хаос — это порядок, который нам непонятен». Трансформация клеток с последующим безудержным ростом опухолевой массы представляет, на первый взгляд, участок анархии в организме, но изучение биологии канцерогенеза постепенно формирует понимание связей и законов опухолевой системы. В клинической практике переход от периода «смуты» выражается в совершенствовании классификаций опухолей. Одной из очевидных, но далеко не самых простых характеристик неоплазий является морфологическая картина. Она позволяет судить о «темпераменте» опухоли, определяющем степень ее злокачественности.
Градация (Grade) — категория степени гистологической злокачественности, основанная на том, как атипичные клетки и опухолевая ткань в целом выглядят при световой микроскопии.
Количество градаций варьирует от 3 до 4 в зависимости от типа опухоли. Если злокачественно трансформированные клетки и структурная организация опухолевой ткани близки к нормальным, опухоль является «хорошо дифференцированной» (Grade 1). Эти опухоли имеют тенденцию расти и метастазировать медленнее, чем «мало/плохо дифференцированные» (Grade 2 и/или Grade 3) или «недифференцированные» (Grade 3 или 4). Более высокий Grade сочетается с увеличением агрессивности опухоли и ухудшением прогноза.
Основываясь на этих и других различиях в микроскопической картине, патологоанатомы вычисляют числовую «оценку» большинства онкологических заболеваний. Факторы, используемые для определения степени злокачественности опухоли, различаются в зависимости от локализации.
Степень злокачественности опухоли не совпадает со стадией. Стадия определяется комбинацией значений T, N, M, описывающих размер первичной опухоли, поражение регионарных лимфатических узлов и наличие метастазов и их характеристику. Валидные гистологические системы классификации достаточно длительно используются при верификации рака молочной железы [1], предстательной железы [2], эндометрия [3], сарком мягких тканей [4] и опухолей почек [5].
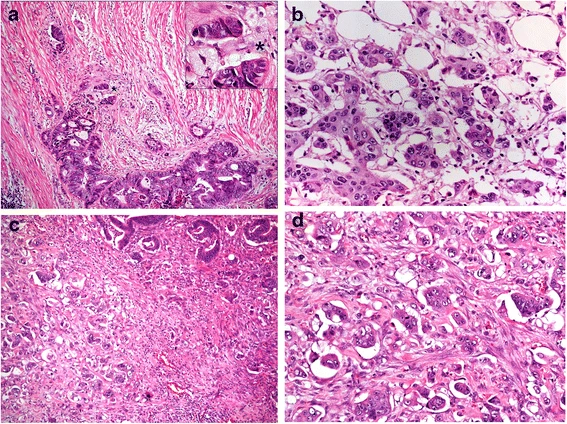
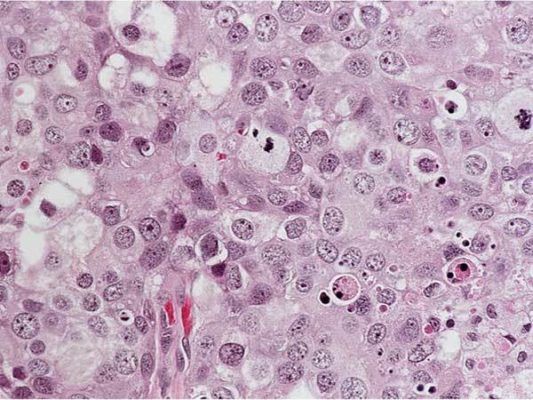
Для некоторых опухолей для определения градации используют уникальные по гистологическому строению участки. Например, низкодифференцированные кластеры (poorly differentiated clusters, PDCs) рассматриваются в качестве гистопатологического предиктора рака прямой кишки. PDCs состоит из пяти и более раковых клеток, которые формируют инвазивный компонент при отсутствии железистой паренхимы опухоли (рис.1) [6].
.
Рассмотрим для примера определение гистологической градации при раке молочной железы. Для объективизации процесса и унификации используется полуколичественная оценка морфологических характеристик опухоли. В настоящее время она представлена Ноттингемской модификацией системы Скарфа-Блума-Ричардсона или Ноттингемской градирующей системой, принятой во всем мире. Кратко ее пункты отражены в таблице 1 (и пусть вас не запутает мнемоника, основанная на аналогии с Tumor/Nodulus/Metastasis).
.
Разберем составляющие ингредиенты гистологической градации.
Оценка железистых структур проводится во всех участках доставленного материала. В зависимости от доли фрагментов с наличием таких элементов выставляется определенное число баллов:
Не всякая щель в препарате – железа, могут быть и артифициальные повреждения материала. Нам нужны только структуры с четко определяемым центральным просветом, окруженным поляризованными злокачественно трансформированными клетками.
Ядерный полиморфизм – морфологическое проявление опухолевой дифференцировки на цитологическом (клеточном) уровне. Это визуальный паттерн генетических поломок в опухолевой клетке: анеуплоидии, генетической нестабильности и изменения транскрипции.
Индивидуальность во взглядах делает нас особенными личностями, но, к сожалению, в морфологической оценке выражается в субъективизме, особенно при рассмотрении ядер клеток.
Ядерный полиморфизм оценивается по балльной системе:
Количество митозов указывает на уровень пролиферативной активности опухоли. Поэтому справедливо отдать лавры самого прогностически значимого компонента гистологической градации букве «М».
Митоз или не митоз — вот в чем вопрос… Для подсчета используют только достоверные фигуры митоза, отражающие различные его стадии. Этот показатель невероятно капризен и реагирует на качество фиксации материала. Поэтому в спектр компетенций патологоанатома включается также и взаимодействие с лабораторией, чтобы осознавать возможные «помехи» и при необходимости запрашивать повторную подготовку опухолевого материала.
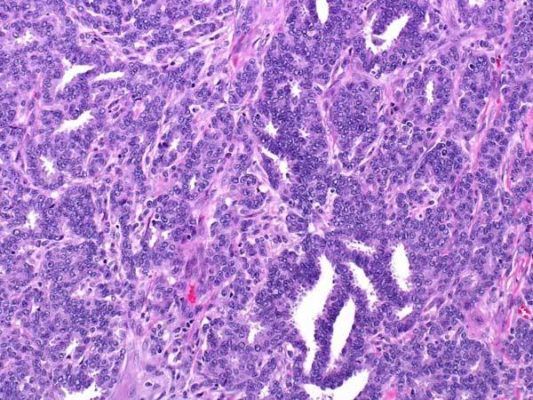
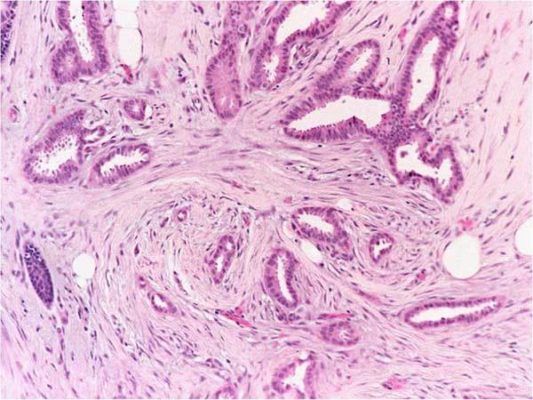
Рисунок 2. Grade 1: инвазивная протоковая карцинома состоит из небольших желез с достаточно однотипными ядрами. Карциномы G1 менее агрессивны и имеют лучший прогноз, чем менее дифференцированные. Они также чаще ER-положительные (иммуногистохимический показатель — экспрессия рецепторов эстрогена на опухолевых клетках), что является еще одной особенностью, связанной с более благоприятным прогно зом.
.
Рисунок 3. Grade 2: некоторые участки этой инвазивной протоковой карциномы образуют структуры наподобие трубчатых желез, но другие области представлены плохо сформированными железами с гнездными скоплениями клеток, содержащих умеренно атипичные ядра. Карциномы G2 имеют промежуточный прогноз.
.
Рисунок 4. Grade 2: эта инвазивная протоковая карцинома состоит из отдельных и гнездно расположенных атипичных клеток с выраженным ядерным полиморфизмом и высокой митотической активностью. Карциномы G3 имеют максимально неблагоприятный прогноз. Молекулярный подтип таких опухолей чаще трижды негативный (отсутствует экспрессия рецепторов эстрогена, прогестерона, отрицательный HER2), что ассоциировано с агрессивным поведением опухоли и худшим прогнозом.
Опухолевая гетерогенность проявляется и в пролиферативной активности. Для максимально точной оценки подсчет проводят в 10 HPF (high-power field, поле зрения при большом увеличении микроскопа) по периферии опухолевого узла, где ожидается наибольшее число пролиферирующих клеток. Важным аспектом являются характеристики используемого микроскопа. Количество определяемых митозов зависит от площади поля зрения. Патологоанатом должен знать объем поля зрения на окуляре и показатели объектива своего верного «помощника».
.
А — объектив Nikon или Labophot с кратностью увеличения в 40 раз (40x) или сопоставимый с диаметром поля 0,44 мм;
В — объектив Leitz или Ortholux 25x или сопоставимый с диаметром поля 0,59 мм;
С — объектив Leitz или Diaplan 40x или сопоставимый с диаметром поля 0,63 мм.
Итоговая оценка Grade основана на подсчете суммы 3 вышеуказанных компонентов:
Введение в онкологическую практику оценки степени злокачественности опухоли подчеркивает важность биологических свойств атипичных клеток. Потенциал к неконтролируемому агрессивному росту, инвазии и метастазированию можно оценить по визуальным характеристикам отдельных клеток и особенностям сформированных ими структур. Для различных локализаций новообразований разрабатываются собственные системы оценки, которые непрерывно совершенствуются. Но даже самый точный, идеально сконструированный алгоритм не будет работать при отсутствии достаточной компетенции специалиста. Сохранить ясный взгляд, педантичность и скрупулезность в течение каждого, даже самого тяжелого рабочего дня крайне важно для онкоморфологов. Их кропотливый труд завершается распечаткой листа с надписью «результаты патологоанатомического исследования», на котором в нескольких строках в графе «заключение» расписаны ориентиры для клиницистов, определяющие судьбу пациента.
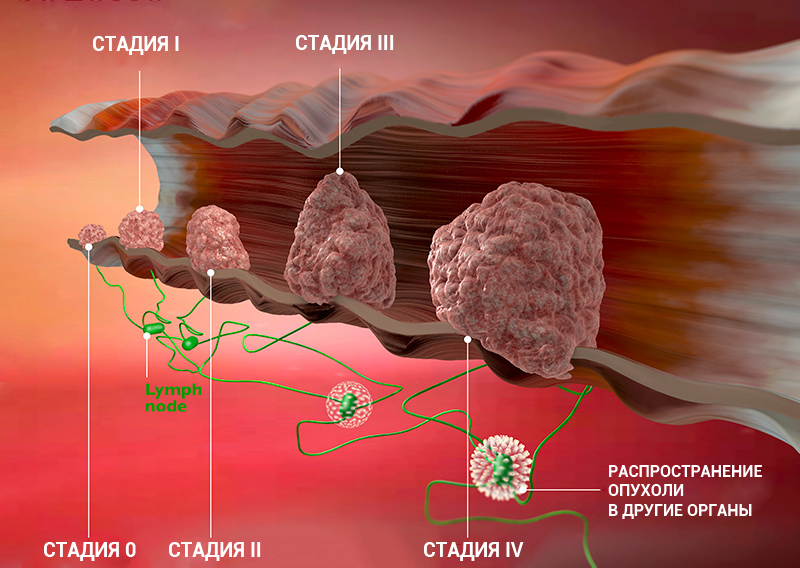
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
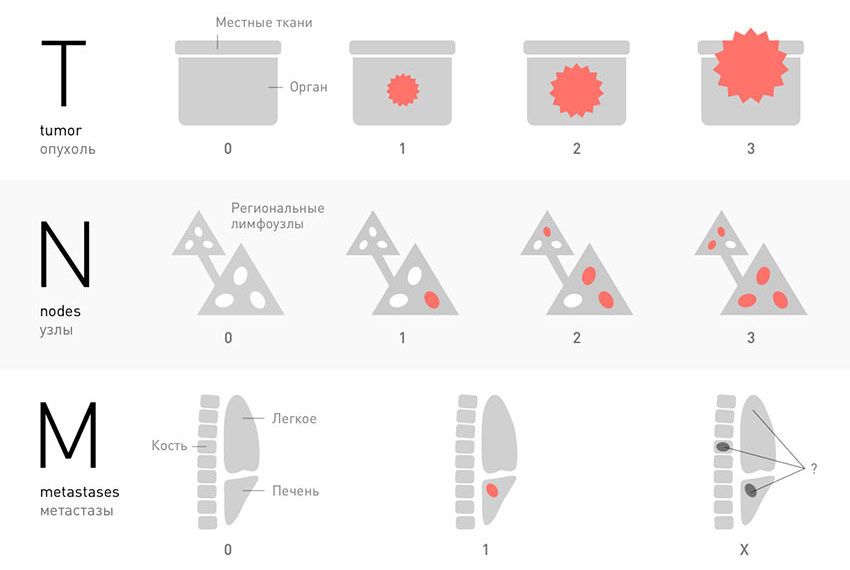
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
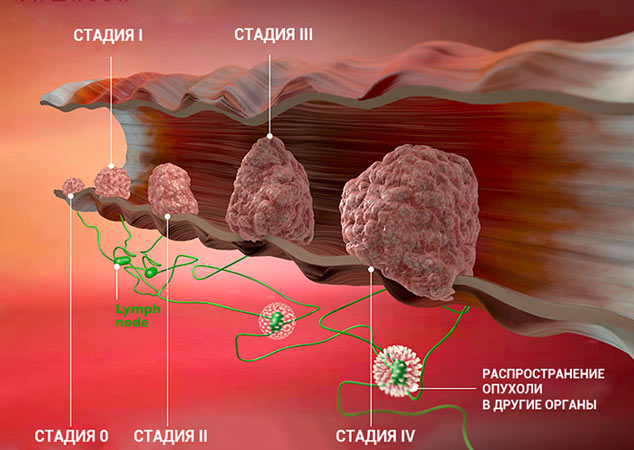
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Определение стадии рака по системе TNM
3.60 (Проголосовало: 5)
Стадирование опухоли основано на трех критериях: глубина врастания опухоли в стенку кишки (Т), наличие распространения опухолевых клеток по лимфатическим узлам (N) и, наконец, наличие или отсутствие метастазов (M). Эти три составляющих образуют систему TNM для стадирования колоректального рака (см. таблицы ниже).
Стадия Т (tumor) – глубина врастания опухоли в стенку кишки. Чем меньше значение это стадии, тем менее инвазивный рост опухоли. Опухоль стадии Т0 можно еще считать достаточно доброкачественной, так как рост этой опухоли ограничен только слизистой оболочкой кишки. Опухоль стадии Т4 обозначает то, что опухоль проросла не только все слои кишечной стенки, но и соседние с ней органы.
Стадия N (lymphnodes) – обозначает количество лимфатических узлов, в которых были обнаружены раковые клетки. Стадия N0 обозначает, что при патологоанатомическом исследовании ни в одном из лимфатических узлов не были обнаружены клетки рака. Стадия Nx обозначает, что количество пораженных лимфатических узлов неизвестно. Это может быть на стадии обследования до операции, когда невозможно определить поражены лимфатические узлы или нет. Пока не проведено патологоанатомическое исследование, стадия считается как Nx.
Стадия М (metastases) – обозначает, имеются ли у опухоли отдаленные отсевы – метастазы.
Стадия опухоли по системе TNM
| T | N | M |
| is – рост опухоли в пределах слизистой | 0 – нет данных за поражение лимфатических узлов | 0 – нет данных за наличие отдаленных метастазов |
| 1 |
опухоль врастает, но не прорастает подслизистый слой кишки
поражение от 1 до 3 лимфатических узлов
наличие отдаленных метастазов опухоли
опухоль врастает, но не прорастает мышечный слой кишки
поражение больше, чем 3 лимфатических узлов
неизвестно, имеются ли метастазы
опухоль прорастает через мышечный слой в окружающие ткани
неизвестно, поражены ли лимфатические узлы
опухоль врастает в окружающие органы
Общая стадия опухоли
| T | N | M | |
|---|---|---|---|
| Стадия | 1,2 | 0 | 0 |
| Стадия | 3,4 | 0 | 0 |
| Стадия | Любая | 1,2 | 0 |
| Стадия | Любая | Любая | 1 |
Чтобы понять, как устанавливается стадия, найдите в таблице заголовки T, Nи M. В каждом столбце имеются цифры или слово «любая». Вторая строка в таблице соответствует стадии I, в столбцах имеются следующие данные: стадия Т 1 или 2, стадии Nи M – 0. Это означает, что если опухоль врастает только в стенку кишки (стадия Т1 или Т2) и ни в одном лимфоузле нет раковых клеток (стадия N0), и нет отдаленных метастазов (стадия M0), то опухоль будет классифицироваться, как рак I стадии. Опухоль, которая прорастает через кишечную стенку (стадия Т3 или T4), но при этом нет пораженных лимфатических узлов и отдаленных метастазов, имеет стадию II, и так далее.
Стадирование играет очень важную роль для определения тактики лечения. Для лечения опухолей I стадии обычно достаточно только хирургической операции, а опухоли III стадии обычно лечат, применяя и операцию, и химиотерапию. Таким образом, стадирование опухоли – это очень важный этап предоперационной диагностики. Для того, чтобы определить стадию до операции, может потребоваться выполнение многих исследований. Компьютерная томография (КТ), рентген грудной клетки, ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография (ПЭТ) являются очень информативными исследованиями, помогающими определить степень распространения опухоли. Тем не менее, самым точным методом определения стадии опухоли является исследование удаленной во время операции части кишки с помощью микроскопа.
Очень важно, чтобы пациенты понимали принципы определения стадии опухоли, и имели представление о том, как это делается, чтобы грамотно обсуждать варианты и прогноз лечения с врачом.
Стадии рака
Все опухоли (или, на языке врачей — новообразования) делят на две большие группы: доброкачественные и злокачественные. Первые обычно не опасны для жизни, а вторые, если человек не получает лечения, приводят к гибели. В 2015 году от рака во всем мире умерло почти 9 миллионов человек.
Фатальность злокачественных опухолей связана с двумя их главными свойствами, которые, собственно, и отличают их от доброкачественных новообразований:
Для врача важно понимать, насколько сильно рак успел распространиться в организме пациента. Ведь от этого зависит лечение и прогноз. Для того чтобы упростить эту задачу и внести четкость, в течении каждого онкологического заболевания принято выделять определенные стадии.
Классификация TNM
В большинстве случаев, для того чтобы установить стадию рака, ориентируются на три характеристики злокачественной опухоли, которые соответствуют трем буквам аббревиатуры TNM. К каждой букве приписывают индекс в виде цифры или специального обозначения.
T — tumor. Эта буква обозначает первичную опухоль, ее размеры, прорастание в стенку органа, соседние ткани:
N — nodus. Когда раковые клетки отрываются от первичной опухоли и мигрируют с током лимфы, в первую очередь они попадают в близлежащие (регионарные) лимфатические узлы. Можно сказать, что это первые баррикады на пути распространения рака в организме. В зависимости от того, обнаружены ли опухолевые клетки в регионарных лимфатических узлах, N может принимать значения:
M — metastasis. Эта буква показывает, обнаружены ли в теле больного отдаленные метастазы — вторичные очаги в различных органах:
Классификация TNM применима для большинства видов рака. Она позволяет очень подробно описывать злокачественные опухоли. В пределах основных групп выделяют подгруппы, их обозначают с помощью букв, например: T1a, T1b, T1c.
Однако, зачастую система TNM оказывается слишком громоздкой и не совсем удобной. Существует ее упрощенный вариант, когда возможные сочетания значений T, N и M сводят к пяти стадиям.
Стадии злокачественной опухоли
Часто онкологи обозначают стадию рака римской цифрой от I до IV. Эта классификация основана на TNM, но она проще и зачастую удобнее:
Это очень приблизительное описание стадий. Деление зависит от типа рака, от того, в каком органе он находится. Для того чтобы обозначить подстадию, к букве приписывают цифру. Например, стадия I может делиться на подстадии IA и IB.
Сторожевой лимфатический узел
Когда хирург оперирует онкологического пациента, зачастую ему приходится решать сложную задачу: стоит ли удалять регионарные лимфатические узлы? Если в них есть раковые клетки, и они будут оставлены в организме больного, произойдет рецидив. Если же удалить «чистые» лимфоузлы, это чревато осложнением в виде лимфедемы — отека на руке или ноге из-за нарушения оттока лимфы.
Раньше врачи нередко предпочитали меньшее из зол и удаляли лимфатические узлы «на всякий случай». Современные хирурги уже не действуют вслепую и могут более точно определить показания к лимфодиссекции. Это стало возможно благодаря появлению сентинель-биопсии или биопсии сторожевого лимфатического узла.
Сторожевым называется лимфатический узел (или группа лимфатических узлов), который первым принимает лимфу, оттекающую от злокачественной опухоли. Его можно обнаружить во время операции: для этого нужно ввести в опухоль флуоресцентный краситель или препарат с радиоактивной меткой. Препарат проникает в лимфатические сосуды, затем в сигнальный лимфоузел и «прокрашивает» его. Лимфатический узел удаляют и проверяют, нет ли в нем раковых клеток.
Для обозначения состояния сигнального лимфоузла используют специальную классификацию:
Если в сигнальном лимфоузле обнаружена опухолевая ткань — это показание к удалению регионарных лимфоузлов.
Степень злокачественности
Злокачественность и степень дифференцировки — два показателя, которые тесно взаимосвязаны. Они описывают внешний вид раковых клеток под микроскопом. Степень дифференцировки показывает, насколько раковая клетка отличается от здоровой. Если она высокая — опухолевая ткань похожа на здоровую. Низкодифференцированные раковые клетки полностью теряют сходство с нормальными.
Чем ниже степень дифференцировки и выше злокачественность, тем агрессивнее ведет себя рак и быстрее распространяется в организме. Для оценки используют гистологическую классификацию:
Шкала Глисона при раке простаты
Для того чтобы оценить степень злокачественности и агрессивности рака предстательной железы, используют шкалу Глисона, разработанную в 1960-х годах. В зависимости от того, как опухолевая ткань выглядит под микроскопом, ей присваивают оценку от 1 до 5. Чем ниже оценка, тем более высокодифференцированными и менее злокачественными являются клетки. Патологоанатом должен выявить два преобладающих типа ткани и выставить две оценки. Итоговая сумма баллов может колебаться от 2 до 10. Чем она больше, тем агрессивнее ведет себя опухоль, и выше риски.
Классификации рака печени
Классификация TNM не очень хорошо отражает течение злокачественных опухолей печени, поэтому в разных странах были созданы специальные классификации печеночно-клеточного рака. Например, многие врачи используют Барселонскую клиническую классификацию. В ее рамках выделяют следующие стадии рака печени:
В некоторых странах практикуется классификация итальянской программы по изучению рака печени (CLIP). В ней учитывается четыре фактора: состояние функции печени, распространение опухолевых очагов (больше или меньше половины печени), уровень альфа-фетопротеина (опухолевый маркер) и наличие тромбоза портальной вены. По каждому показателю врач выставляет оценку 0, 1 или 2 балла. Выживаемость пациентов зависит от суммы баллов:
В соответствии с системой CLIP, всех больных печеночно-клеточным раком можно поделить на две группы: 0–2 балла — значительно более благоприятный прогноз; более 2 баллов — значительно менее благоприятный прогноз.
В 1985 году была предложена классификация Okuda, в которой учитываются: степень поражения печени, наличие асцита (скопления жидкости в брюшной полости), изменение уровня альбумина и билирубина в крови. В соответствии с классификацией Okuda, выделяют три стадии рака печени:
Почему важно установить стадию злокачественной опухоли?
Знание стадии рака по TNM и другим системам помогает онкологу решать важные задачи:
Единые классификации помогают врачам из разных клиник и стран «разговаривать на одном языке». Видя стадию опухоли, диагностированную в другой клинике, онколог четко понимает, что это значит, и как дальше работать с пациентом.
Рак простаты: стадии, шкала Глисона, грейды и почему это важно
Помимо стадии на выбор методики лечения также влияет возраст пациента, наличие других заболеваний, общее физическое состояние, предполагаемая продолжительность жизни и другие факторы. Мы рассмотрели стадии развития рака предстательной железы и рекомендации Национального Онкологического Института США по методикам лечения для каждой из них.
При определении стадии рака простаты учитывают:
1) размер опухоли;
2) распространился ли рак на другие ткани, органы и лимфатические узлы;
3) уровень ПСА (простат-специфического антигена) в крови. ПСА – это протеин, вырабатываемый клетками простаты. Считается, что уровень ПСА у здорового мужчины равен 4 нг/мг. Однако этот показатель зависит от многих параметров и может меняться в течение жизни.
4) показатели опухоли по шкале Глисона. Эта шкала используется для того, чтобы оценить, насколько сильно поражены ткани предстательной железы. Если под микроскопом опухоль больше похожа на нормальную ткань простаты, ей ставится оценка 1. Если она выглядит сильно пораженной – 5.
Поскольку опухоль часто бывает неоднородной, оценивают два участка простаты – основную массу опухоли и следующую за ней по объему. После эти значения складывают и получают сумму Глиссона, которая может равняться от 2 до 10. К раковым относятся ткани простаты, имеющие сумму Глиссона выше 6.
5) грейд-группу или прогностическую группу опухоли. Грейд-группа определяется по значению суммы Глиссона и ранжируется от 1 до 5.
Группа 1 = значение по шкале Глисона 6 (или меньше)
Группа 2 = значение по шкале Глисона 3+4=7
Группа 3 = значение по шкале Глисона 4+3=7
Группа 4 = значение по шкале Глисона 8
Группа 5 = значение по шкале Глисона 9-10
Чем меньше грейд-группа, тем вероятнее, что опухоль будет расти медленно и только в пределах простаты. Высокое значение грейд-группы (4-5) означает повышенную вероятность быстрого роста опухоли и образования метастазов.
На первой стадии раковая опухоль находится только в простате и не распространяется на другие ткани, органы и лимфатические узлы. Уровень ПСА в крови составляет меньше 10 нг./мг. Опухоль относится 1 грейд-группе, то есть такая опухоль, вероятнее всего, будет расти очень медленно и не будет вызывать никаких симптомов.
Опухоль на первой стадии трудно прощупать во время ректального обследования. Ее обнаруживают при биопсии простаты, которая проводится при высоком уровне ПСА в крови, или в образцах тканей, удаленных из простаты при других операциях.
Стандартное лечение на первой стадии может состоять из следующих методик:
— Выжидательная тактика;
— Активное наблюдение. Если рак начнет распространяться, также может быть назначена гормональная терапия;
— Радикальная простатэктомия с тазовой лимфаденэктомией, то есть удалением лимфоузлов в тазовой области. После операции также может быть проведена лучевая терапия;
— Внешняя лучевая терапия. После нее может быть проведена гормональная терапия;
— Брахитерапия или внутренняя лучевая терапия;
— Клинические исследования криохирургии, высокоинтенсивной ультразвуковой терапии, протонной лучевой терапии.
Опухоль на второй стадии обычно более крупная, чем на первой. Она также находится только внутри простаты и не распространяется на другие ткани, органы и лимфатические узлы.
На этой стадии рак простаты может быть обнаружен во время ректального обследования.
Вторую стадию подразделяют на группы в зависимости от степени развития опухоли. Выделяют IIA, IIB, and IIC группы.
На стадии IIA:
— опухоль может занимать менее половины одной из сторон простаты. Уровень ПСА в крови больше 10нг./мг., но меньше 20нг./мг., рак относится к 1 грейд-группе.
ИЛИ
— опухоль может занимать больше половины одной стороны простаты или же встречается в обеих частях предстательной железы. Уровень ПСА меньше 20 нг./мг., грейд группа – 1.
На стадии IIB рак может быть распространен в одной или обеих частях простаты. Уровень ПСА в крови ниже 20 нг./мг. Рак относят ко 2 грейд-группе, то есть, вероятно, он будет развиваться не очень быстро. Также низка вероятность метастазов.
На стадии IIC рак может быть распространен в обеих сторонах простаты. Уровень ПСА по-прежнему ниже 20 нг./мг. Рак относят к 3 или 4 грейд-группе. Следовательно, повышается вероятность того, что рак начнет распространяться за пределы предстательной железы.
Стандартное лечение может включать следующие тактики:
— Активное наблюдение. Если рак начнет распространяться, может быть назначена гормональная терапия;
— Радикальная простатэктомия с тазовой лимфаденэктомией, то есть удалением лимфоузлов в тазовой области. После операции также может быть проведена лучевая терапия;
— Внешняя лучевая терапия. После нее может быть проведена гормональная терапия;
— Брахитерапия или внутренняя лучевая терапия с введением радиоактивных частиц;
— Клинические исследования криохирургии, высокоинтенсивной ультразвуковой терапии, протонной лучевой терапии, фотодинамической терапии. А также исследования новых типов лечения, например, гормональной терапии, сопровождаемой радикальной простатэктомией.
На этой стадии рак может распространяться за пределы простаты, но он еще не затрагивает лимфатические узлы организма. Третью стадию, также как и вторую, разделяют на три группы: IIIA, IIIB, and IIIC.
На стадии IIIA раковая опухоль может находиться по обе стороны простаты. Уровень ПСА в крови достигает минимум 20 нг./мг. Рак может относиться как к 1, так и к 4 грейд-группе. Это означает, что рак может развиваться довольно быстро, также есть высокая вероятность, что он даст метастазы.
На стадии IIIB опухоль может распространиться на ближайшие органы – семенные пузырьки (железы, вырабатывающие семенную жидкость), прямую кишку, мочевой пузырь, но она пока не затрагивает лимфатические узлы. Рак относится к 1-4 грейд-группам. Уровень ПСА в крови может быть любым.
На стадии IIIC рак может находиться с одной или обеих сторон простаты и распространяться на ближайшие органы и ткани. Уровень ПСА в крови может быть любым. На данной стадии присваивается грейд-группа 5, что означает быстрый рост опухоли и высокую вероятность метастазов.
Стандартное лечение на третьей стадии может включать в себя:
— Внешнюю лучевую терапию. После нее может быть рекомендована гормональная терапия;
— Гормональную терапию. После которой может быть использована лучевая терапия;
— Радикальную простатэктомию. После операции может быть применена лучевая терапия;
— Активное наблюдение. Если рак начнет распространяться, может быть назначена гормональная терапия;
Лечение для контроля рака простаты и уменьшения симптомов может включать:
— Внешнюю лучевую терапию;
— Внутреннюю лучевую терапию с введением радиоактивных частиц в опухоль;
— Гормональную терапию;
— Трансуретральное удаление простаты;
— Клинические исследования новых типов лучевой терапии и криохирургии.
Рак уже распространился на ближайшие органы и лимфатические узлы. Он также мог затронуть кости. На данной стадии рак вызывает симптомы, которые могут включать в себя проблемы с мочеиспусканием и эрекцией, кровь в моче и/или сперме, боль в костях и сильную слабость. Лечение на четвертой стадии поможет замедлить рост опухоли и уменьшить симптомы рака.
Четвертую стадию подразделяют на две группы: IVA and IVB.
На стадии IVA рак может находиться с одной или обеих сторон простаты. Он распространяется на ближайшие лимфатические узлы. Также рак может распространяться на ближайшие ткани и органы – семенные пузырьки, мочевой пузырь и кишечник. Уровень ПСА может быть любым, грейд-группа – тоже (от 1 до 5).
На стадии IVB рак распространяется в другие, более отдаленные части организма. Помимо мочевого пузыря, кишечника, печени и ближайших лимфоузлов, он также может затронуть отдаленные лимфатические узлы и кости.
Стандартное лечение может включать в себя:
— Гормональную терапию;
— Гормональную терапию совмещенную с химиотерапией;
— Бисфосфонаты;
— Внешнюю лучевую терапию. После нее может быть назначена гормональная терапия;
— Альфа-терапию;
— Выжидательную тактику;
— Активное наблюдение. Если рак начнет распространяться дальше, может быть рекомендована гормональная терапия.
— Клинические исследования радикальной простатэктомии совмещенной с орхиэктомией, то есть удалением яичек.
Лечение для контроля развития рака и уменьшения симптомов может включать:
— Трансуретральное удаление (резекцию) простаты или ТУРП;
— Лучевую терапию.
Перевод: Анастасия Илатовская