Гистология щитовидной железы что это
Гистология щитовидной железы что это
Щитовидная железа вырабатывает тиреоидные гормоны тироксин и трийодтиронин, а также тирокальцитонин (кальцитонин).
Тироксин и трийодтиронин являются мощными стимуляторами окислительных процессов в клетках, причем трийодтиронин в 5-10 раз активнее тироксина. Эти гормоны усиливают обмен веществ, синтез белков, газообмен, обмен углеводов и жиров. Тиреоидные гормоны оказывают значительное влияние на развитие, рост и дифференцировку клеток и тканей. Они ускоряют развитие костной ткани. Особенно большое влияние гормоны щитовидной железы оказывают на гистогенез нервной ткани. При недостаточности щитовидной железы тормозится дифференцировка клеток и тканей головного мозга, нарушается психическое развитие человека.
Тиреоидные гормоны оказывают стимулирующее действие на регенерационные процессы в тканях. В состав тироксина и трийодтиронина в качестве обязательного ингредиента входит йод, поэтому поступление йода с питьевой водой и пищей в организм необходимо для нормальной деятельности щитовидной железы. Не содержащий йода третий гормон щитовидной железы — тирокальцитонин участвует в регуляции кальциевого и фосфорного обмена.
Развитие щитовидной железы.
Зачаток щитовидной железы появляется на 4-й неделе эмбриогенеза в виде выпячивания вентральной стенки глоточной кишки между 1-й и 2-й парами жаберных карманов. Выпячивание это превращается в эпителиальный тяж с утолщением на конце. Щитовидная железа вначале закладывается как экзокринная железа. Позднее проток, соединяющий железу с глоткой, редуцируется, и от этого протока остается лишь foramen cecum. Эпителиальный тяж раздваивается на конце. В течение 3-го месяца по ходу эпителиальных тяжей образуются перетяжки. В четкообразных сегментах этих тяжей появляются просветы. По мере углубления перетяжек эпителиальные тяжи распадаются на отдельные фолликулы и клеточные островки.
В конце 3-го месяца эпителий фолликулов дифференцируется. Клетки его — фолликулярные эндокриноциты (тироциты) — начинают вырабатывать гормоны, которые накапливаются в полости фолликула. Образование новых фолликулов и их развитие происходят гетерохронно. К моменту рождения отмечается наличие фолликулов с коллоидом («коллоидный тип строения») и без коллоида с десквамацией эпителия («десквамативный тип строения»). Между фолликулами встречаются межфолликулярные островки клеток. В процессе развития железы наряду с дифференцировкой эпителия происходит разрастание мезенхимы, преобразующейся в соединительную ткань. Формируется строма железы, содержащая густую сеть капилляров. В строму проникают нервные волокна.
В зачаток железы врастают также производные 5-й пары жаберных карманов — клетки так называемых ультимобранхиальных телец. Это С-клетки, вырабатывающие кальцитонин. Это клетки нейроэктодермальной природы, и в закладку щитовидной железы они внедряются через ультимобранхиальные зачатки.
Таким образом, в формировании структурно-функциональных единиц щитовидной железы участвуют следующие клеточные диффероны: это ведущие клетки эпителия фолликулов — фолликулярные эндокриноциты, вырабатывающие тироксин и трийодтиронин; кальцитониноциты, или С-клетки, продуцирующие кальцитонин и другие пептиды (соматостатин, тиролиберин, серотонин и др.).
Строение щитовидной железы.
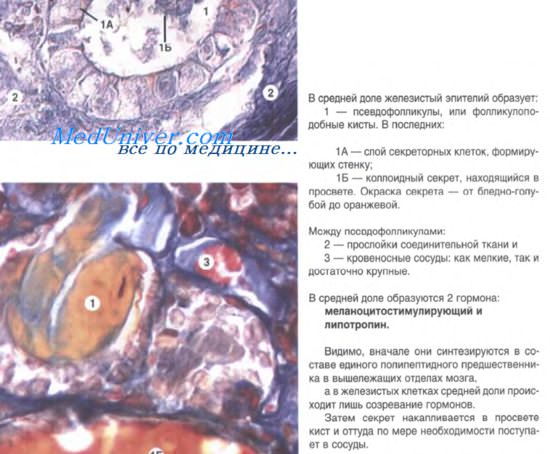
Железа, состоящая из двух долей, снаружи покрыта соединительнотканной капсулой, от которой отходят перегородки, подразделяющие паренхиму на дольки. Структурно-функциональной единицей щитовидной железы является фолликул. Средний диаметр фолликулов около 50 мкм. Форма их преимущественно округлая. Фолликулы представляют собой замкнутые пузырьки. Стенка их образована однослойным эпителием, состоящим из фолликулярных эндокриноцитов (тироцитов). Среди этих клеток в виде небольших скоплений находятся С-клетки. Они могут быть и около фолликулов, и между фолликулами.
Полость фолликула заполнена продуктом секреции тироцитов — коллоидом, содержащим белки — тироглобулины. Снаружи фолликулы оплетают сети кровеносных и лимфатических капилляров. Между соседними фолликулами встречаются интерфолликулярные островки, состоящие из малодифференцированных эндокриноцитов.
Фолликулярные эндокриноциты имеют кубическую форму и округлое ядро. На апикальной поверхности их имеются микроворсинки. В цитоплазме хорошо развиты органеллы, обеспечивающие синтез белков. Много свободных рибосом, образующих полисомы. Соседние эндокриноциты в стенке фолликула соединяются при помощи плотных контактов, десмосом и интердигитаций.
Особенностью гистофизиологии щитовидной железы является различно направленное движение секреторных продуктов: вначале в полость фолликула, а затем в противоположном направлении — в кровь. Происходит это благодаря активной деятельности фолликулярных эндокриноцитов. Секреторный цикл этих клеток состоит из следующих фаз: поглощение исходных веществ, синтез секрета, выделение его в полость фолликула в виде коллоида, иодирование коллоида, эндоци-тоз иодированного коллоида и его модификация и выведение гормона через ба-зальную часть клетки в окружающие ткани и кровеносные и лимфатические капилляры. Выработка тиреоидных гормонов начинается с синтеза тиреоглобули-на в базальной части эндокриноцитов.
Содержащие тиреоглобулин продукты синтеза из эндоплазматической сети поступают в комплекс Гольджи и далее в виде секреторных гранул путем экзоцитоза выводятся в полость фолликула. К нейодированному тиреоглобулину присоединяется сначала один атом йода, а затем и второй, в результате чего образуются моно- и дийодтиронины. Последующая комплексация дает тетрайодтиронин, или тироксин. При отщеплении одного атома йода от тироксина образуется трийодтиронин.
В нормальных условиях процессы образования коллоида и его резорбции уравновешены. Это равновесие, однако, нарушается при гипо- и гиперфункции щитовидной железы. При гипофункции задерживается выведение гормона. При этом фолликулы обычно имеют большие размеры, в полости фолликула коллоида много, он густой, не имеет резорбционных вакуолей, эпителий представлен плоскими эндокриноцитами. При гиперфункции, наоборот, усиливается выведение гормона-коллоида в кровь. Коллоид разжижается, количество его невелико, эпителий стенки фолликула становится высоким призматическим.
Парафолликулярные эндокриноциты (С-клетки, или кальцитониноциты) вырабатывают белковый гормон кальцитонин. Он понижает уровень кальция в крови и является антагонистом паратирина. Кальцитонин действует на остеокласты костной ткани, уменьшая их резорбтивную активность. С-клетки — это более светлые и более крупные, чем фолликулярные эндокриноциты, и доля их составляет 0,1%. Обычно они лежат поодиночке или мелкими группами. В цитоплазме парафолликулярных эндокриноцитов много аргирофильных или осмиофильных секреторных гранул, содержащих кальцитонин и другие пептиды.
Строма железы состоит из рыхлой волокнистой соединительной ткани, в которой часто обнаруживаются тучные клетки, макрофаги, лимфоциты. Фибробласты щитовидной железы обладают рядом уникальных свойств, что определяется особенностями рецепторно-трансдукторной системы клеток. В частности, они могут участвовать в развитии воспаления наряду с иммунокомпетентными клетками. Хорошо развиты капилляры фенестрированного типа. Нервные волокна содержат пептиды, характерные для С-клеток.
Реактивность. Физиологическая регенерация щитовидной железы происходит путем обновления клеток эпителия фолликулов за счет их митоза. Источником развития новых фолликулов могут быть интерфолликулярные клеточные островки. Интоксикации, травмы, аутоиммунные процессы, наследственные факторы и др. могут приводить к тиреотоксикозу или к гипотиреозу. Следует иметь в виду, что для нормального функционирования щитовидной железы необходимо достаточное поступление в организм йода. Щитовидная железа обладает высокой способностью к регенерации после травм. Примером аутоиммунного заболевания щитовидной железы является болезнь Хашимото. Она возникает вследствие того, что тироглобулин проникает в строму щитовидной железы и, являясь антигеном, вызывает иммунную реакцию организма.
При этом сильно разрастается строма железы, она инфильтрируется лимфоцитами и плазмоцитами, а фолликулы щитовидной железы содержат мало коллоида и постепенно атрофируются.
РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака щитовидной железы.
Филиалы и отделения, где лечат рак щитовидной железы
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение микрохирургии
Заведующий – д.м.н, хирург-онколог ПОЛЯКОВ Андрей Павлович
Контакты: +7 (495) 150-11-22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лучевого и хирургического лечения опухолей головы и шеи
Заведующий – к.м.н., хирург-онколог СЕВРЮКОВ Феликс Евгеньевич.
Отделение радиохирургического лечения открытыми радионуклидами
Заведующий – д.м.н., врач-радиолог КРЫЛОВ Валерий Васильевич
Контакты: +7 (484) 399-31-30
Мы хотим Вам помочь победить рак!
Введение
Анатомия и физиология щитовидной железы
Щитовидная железа находится на передней поверхности шеи. Форма железы напоминает бабочку. Щитовидная железа относится к эндокринным железам человека. Основная ее функция — выработка гормонов. Гормоны щитовидной железы регулируют скорость основного обмена и опосредованно влияют на работу сердца, работу нервной системы, температуру тела, белковый, углеводный и жировой обмены.
Основу щитовидной железы составляют фолликулы – мешочки, выстланные фолликулярыми клетками (А – клетки). При наличии хронического тиреоидита в этих клетках происходят дегенеративные изменения, и они определяются, как В-клетки (клетки Ашкенази, Гюртля, онкоциты, оксифилные, основные или большие клетки), по своим функциональным свойствам они аналогичны А – клеткам. Клетки фолликулярного эпителия щитовидной железы вырабатывают тиреоглобулин и тиреоидные гормоны (тироксин (Т4), и трийодтиронин (Т3)). Помимо этого, в межфолликулярном пространстве встречаются парафолликулярные или С-клетки, которые относятся к нейроэндокринным клеткам и синтезируют кальцитонин.
Причины возникновения рака щитовидной железы
Эпидемиология рака щитовидной железы
Рак щитовидной железы — один из самых распространенных злокачественных процессов эндокринной системы, он представляет собой злокачественную опухоль щитовидной железы, которую также называют карциномой щитовидной железы. Заболеваемость составляет 6 случаев на 100 000 населения. Ежегодно в мире регистрируется более 300 000 новых случаев рака щитовидной железы, а в России около 12 000.
Заболевание может быть выявлено в любом возрасте — как у детей, так и у взрослых. Большинство случаев рака щитовидной железы диагностируют у пациентов старше 30 лет. Заболевание приблизительно в 3 раза чаще диагностируется у женщин, чем у мужчин.
Риск злокачественного новообразования выше у лиц, имеющих в семейном анамнезе случаи рака щитовидной железы, у людей старше 40 лет и при наличии в анамнезе радиационного воздействия. Однако в подавляющем проценте случаев никаких специфических причин для возникновения опухолевого процесса выявить не удается.
Симптомы рака щитовидной железы
В подавляющем проценте случаев опухолевый процесс протекает абсолютно бессимптомно и выявляется случайно в виде узла в щитовидной железе при ультразвуковом исследовании и реже при осмотре врача или самостоятельно. Функция щитовидной железы практически всегда сохранена.
К возможным симптомам рак щитовидной железы можно отнести:
— появление образования в нижней трети шеи или увеличение лимфатических узлов шеи;
— изменение голоса, осиплость голоса;
— появление затруднения дыхания;
— появление болей в нижней трети шеи или грудной клетке.
Прогноз
Диагностика рака щитовидной железы
Типы рака щитовидной железы
Существуют 4 основных вариантов рака щитовидной железы:
Папиллярный рак щитовидной железы – наиболее часто встречающийся вариант, составляет до 70-80% от всех злокачественных новообразований щитовидной железы. Для него характерен достаточно медленный рост и частое поражение лимфатических узлов шеи.
Фолликулярый рак щитовидной железы – составляет 10-15% от всех случаев рака щитовидной железы. В отличии от папиллярного рака при этом виде опухоли реже поражаются лимфатические узлы шеи, но карцинома может врастать в сосуды и давать отдаленные метастазы, преимущественно в легкие и кости. Фолликулярный рак, как правило, не возможно установить на дооперационном этапе. В большинстве случаев пациента выявляют по данным тонкоигольной аспирационной биопсии и цитологического исследования выявляется «фолликулярная опухоль». У пациентов с подобным заключением примерно в 15–20% случаев может оказаться рак, а в 80% случаев оказывается фолликулярная аденома — доброкачественная опухоль. К сожалению, в настоящий момент никто в мире не может без операции и последующего гистологического исследования определить, чем является «фолликулярная опухоль» — фолликулярным раком или фолликулярной аденомой. Поэтому получение заключения «фолликулярная опухоль» является прямым показанием к хирургическому лечению.
Папиллярный и фолликулярный рак относят к группе дифференцированного рака щитовидной железы. Это значит, что злокачественные клетки не утратили полностью свойства, характерные для нормальных клеток ткани щитовидной железы, в частности они могут продуцировать тиреоглобулин, однако у них появилось свойство бесконтрольно делиться и распространяться по организму человека.
Медуллярный рак щитовидной железы занимает 5–7 % среди всех случаев рака щитовидной железы. Развивается опухоль из С-клеток щитовидной железы, продуцирующих кальцитонин. Основной вид лечения медуллярной карциномы щитовидной железы — хирургический. Клетки медуллярного рака не обладают свойством накапливать йод, поэтому у пациентов с этим заболеванием радиоактивный йод не может быть использован в послеоперационном лечении.
У 20% больных медуллярный рак щитовидной железы может иметь наследственную природу и сочетаться с другими эндокринными нарушениями, патологией паращитовидных желез и надпочечников.
Всем пациентам с диагнозом «медуллярный рак щитовидной железы» необходимо провести генетическое исследование на мутацию в RET протоонкогене локализующемся в 10 хромосоме для исключения наследственной природы заболевания. При выявлении у больного мутации в RET протоонкогене необходимо проведение обследования всех близких родственников.
Недифференцированный (анапластический рак) щитовидной железы встречается редко, преимущественно в пожилом возрасте. На долю этой формы заболевания приходится не более 1–2 % от всех случаев рака щитовидной железы. Анапластическая карцинома относиться к недифференцированным опухолям в связи с тем, что ее клетки утратили свойства, характерные для клеток щитовидной железы. Заболевание протекает крайне агрессивно. Уже на момент выявления анапластической карциномы у 90 % пациентов имеются метастазы в лимфоузлы шеи, и более 50 % отдаленные метастазы (в легкие, кости). Хирургическое вмешательство возможно только ранних этапах развития анапластической карциномы. Однако чаще всего пациенты обращаются к врачу с уже распространенным процессом, когда опухоль выходит за пределы щитовидной железы с прорастанием в трахею, гортань, мышцы и сосуды шеи, когда выполнение операции уже невозможно. Дополнительными методами лечения анапластической карциномы является лучевая терапия и химиотерапия. Радиоактивный йод для лечения анапластической карциномы не используют.
Классификация рака щитовидной железы (по TNM)
Стадия рака щитовидной железы показывает, насколько распространен опухолевый процесс, как в самой щитовидной железе, так и за ее пределами. Стадия заболевания, помимо морфологической формы рака, важнейший фактор, определяющий выбор лечебной тактики и прогноз заболевания.
Стадирование рака щитовидной железы – стандартизированная система обозначений, разработанная для того, чтобы описать, насколько далеко распространилась опухоль. Наиболее часто используют систему ТNМ, разработанную комитетом AJCC (American Joint Commetteeon Cancer). Система ТNМ описывает, как распространена опухоль в самой щитовидной железе, ее размеры, ограничен ли ее рост только самой щитовидной железой или выходит за ее пределы, распространение опухолевого процесса на окружающие органы и ткани (категория Т), наличие опухолевых клеток в регионарных лимфатических узлах шеи (категория N), и наличие метастазов в отдаленных органах (категория М).
Ниже приведена система стадий рак щитовидной железы согласно руководства от AJCC от 2017 (восьмой пересмотр).
Рак щитовидной железы и беременность
При выявлении узла щитовидной железы во время беременности можно выполнять тонкоигольную аспирационную биопсию. Показанием к пункции является обнаружение узла щитовидной железы, размер которого 1 см или более, или при наличии клинических и ультразвуковых признаков подозрительных на рак. Биопсия безопасна как для матери, так и для ребенка.
Проведение биопсии может быть отложено до конца беременности, но предпочтительнее узнать природу узлового образования во время беременности и правильно спланировать ведение пациентки.
Выявление рака щитовидной железы во время беременности не является прямым показанием к её прерыванию. Пациентке с диагностированной карциномой необходимо обратиться в специализированное лечебное учреждение, где есть опыт ведения данной группы больных и на приеме у врача обсудить возможность сохранения беременности, и тактику ведения пациентки на весь период беременности. Дифференцированный рак щитовидной железы (папиллярный, фолликулярный) относятся к медленно прогрессирующим видам рака, а гормональные изменения, которые происходят во время беременности, не могут принципиально повлиять на опухолевый процесс. Нет научных работ, где было бы доказано пагубное влияние дифференцированного рака щитовидной железы на развитие и вынашивание ребенка. А также о наличии отрицательного влияния беременности на прогрессирование рака щитовидной железы и на прогноз для пациентки.
Чаще всего при выявлении рака щитовидной железы оперативное лечение планируют на послеродовой период и лишь в небольшом проценте случаев, при прогрессировании заболевания может быть принято решение о проведении хирургического лечения во время беременности. Операция в этих случаях может быть выполнена во втором триместре беременности (до 24-й недели), когда риск негативного влияния наркоза на плод минимальный. В первом и третьем триместре операции не выполняют.
Планирование беременности и зачатия ребенка у больных после лечения рака щитовидной железы
Индивидуальный подход. После хирургического лечения – беременность (в том числе с использованием репродуктивных технологий) может планироваться сразу после проведенного лечения. Если больной проводилось комбинированное лечение (с использованием радиойодтерапии), то беременность может планироваться через год после лечения.
Мужчинам получившим радиойодтерапию следует воздержаться от зачатия ребенка в течении 120 дней (период жизни сперматозоида).
Лечение рака щитовидной железы
Хирургическое лечение
Первым этапом в лечении рака щитовидной железы является хирургическое лечение. Задача хирурга-эндокринолога — удалить опухоль щитовидной железы в максимальном объеме.
Больным проводится тиреоидэктомия (полное удаление щитовидной железы) или частичное удаление щитовидной железы. Решение об объеме операции принимает хирург-эндокринолог, в каждой ситуации индивидуально с учетом морфологического варианта карциномы и распространенности опухолевого процесса. Помимо вмешательства на щитовидной железе у ряда больных необходимо выполнить лимфодиссекцию — хирургическое удаление лимфатических узлов и жировой клетчатки в определённой анатомической зоне.
Существует несколько вариантов хирургических операций на щитовидной железе:
Гемитиреоидэктомия — удаление половины (одной доли) щитовидной железы.
Тиреоидэктомия— полное удаление ткани щитовидной железы.
Тиреоидэктомия
Преимущества:
При удалении всей ткани щитовидной железы исключается местный рецидив опухоли. После полного удаления ткани щитовидной железы есть возможность проведения радиойодтерапии. Также после проведения тиреоидэктомии, возникает возможность отслеживать уровня тиреоглобулина антител к тиреглобулину в качестве маркеров рецидива заболевания.
Недостатки:
При полном удалении щитовидной железы пациенту требуется в течение всей жизни принимать L-тироксин. Риск повреждения возвратных нервов и паращитовидных желез выше в сравнении с удалением половины щитовидной железы, однако в специализированных лечебных центрах этот недостаток нивелируется за счет опыта специалистов.
Видеоассистированные операции на щитовидной железе
Видеоассистированные операции позволяют удалить долю или всю щитовидную железу через кожный разрез длиною 1,5–2 см.
Основные преимущества:
— минимальная травматизация окружающих щитовидную железу тканей, что приводит к более быстрой реабилитации пациентов, снижению интенсивности болевых ощущений в послеоперационном периоде, уменьшению потребности в обезболивающих средствах, сокращению сроков стационарного лечения пациентов и времени нетрудоспособности;
— улучшение косметического результата операции связанного с малой длиной кожного разреза;
— за счет использования оптики достигается лучшая визуализация таких структур как возвратные гортанные нервы и паращитовидные железы, что снижает опасность их травматизации;
— использование современных методов пересечения сосудов и отказ от использования хирургических ниток уменьшает вероятность развития реакции на имплантированный в ткани пациента шовный материал;
— за счет современных электрохирургических аппаратов при видеоассистированных операциях не используют дренаж.
К недостаткам видеоассистированных операций на щитовидной железе можно отнести то, что они более сложны в техническом плане, чем операции, проводимые по традиционной методике. Кроме того имеются значительные ограничения к данному типу вмешательств обусловленных размером опухоли, самой щитовидной железы и наличием внетиреоидного распространения опухоли. А также ряд других.
Решение о возможности проведения видеоассистированной операции принимает только врач.
Осложнения при хирургическом лечении рака щитовидной железы
Эндокринная хирургия, как и любая другая хирургия, сопряжена с риском возникновения послеоперационных осложнений.
Общехирургические осложнения
Кровотечение. Развитие кровотечения после оперативного вмешательства, которое требует повторной операции, встречается нечасто, примерно в 0,3–1 % среди всех операций на щитовидной железе.
Гематома. Иногда после оперативного вмешательства возникает гематома в области послеоперационной раны.
Воспаление послеоперационной раны — крайне редкое осложнение. Лечится при помощи антибиотиков и специальной обработки раны и соблюдения принципов асептики во время операции.
Специфические осложнения, характерные для хирургии щитовидной железы
Повреждение возвратного гортанного нерва, который проходит позади щитовидной железы обеспечивающего проведение электрического импульса к голосовым связкам. При нарушении проведения нервного импульса связки могут хуже выполнять свою функцию и голос у пациента становится тихим и хриплым. Чаще всего изменение голоса носит вре- менный характер и проходит с течением времени. Постоянное изменение голоса возникает не более чем в 1–2 % случаев среди всех операций на щитовидной железе, при условии выполнения ее в специализированном центре.
Гипопаратиреоз. снижение функции околощитовидных желез (паращитовидных желез) отвечающих за регулирование уровня кальция в крови.
После операции на щитовидной железе околощитовидные железы могут хуже выполнять свою основную функцию за счет ухудшения кровоснабжения. При возникновении этого осложнения пациенту назначают препараты кальция и витамина D. В большинстве случаев гипопаратиреоз имеет кратковременный характер.
Видеоассистированные операции на щитовидной железе
Видеоассистированные операции позволяют удалить долю или всю щитовидную железу через кожный разрез длиною 1,5–2 см (рис. 1, 2).
Основные преимущества:
— минимальная травматизация окружающих щитовидную железу тканей, что приводит к более быстрой реабилитации пациентов, снижению интенсивности болевых ощущений в послеоперационном периоде, уменьшению потребности в обезболивающих средствах, сокращению сроков стационарного лечения пациентов и времени нетрудоспособности;
— улучшение косметического результата операции связанного с малой длиной кожного разреза;
— за счет использования оптики достигается лучшая визуализация таких структур как возвратные гортанные нервы и паращитовидные железы, что снижает опасность их травматизации (3-4);
— использование современных методов пересечения сосудов и отказ от использования хирургических ниток уменьшает вероятность развития реакции на имплантированный в ткани пациента шовный материал;
— за счет современных электрохирургических аппаратов при видеоассистированных операциях не используют дренаж.
К недостаткам видеоассистированных операций на щитовидной железе можно отнести то, что они более сложны в техническом плане, чем операции, проводимые по традиционной методике. Кроме того, имеются значительные ограничения к данному типу вмешательств, обусловленных размером опухоли, самой щитовидной железы и наличием внетиреоидного распространения опухоли. А также ряд других.
Решение о возможности проведения видеоассистированной операции принимает только врач.
Так, показаниями для видеоассистированной операции на щитовидной железе являются:
— Размер узла щитовидной железы менее 3,5 см;
— Объем щитовидной железы не более 30 мл (по данным предоперационной эхографии);
— Высокодифференцированный рак щитовидной железы с низким потенциалом злокачественности (папиллярный или фолликулярный);
— Отсутствие метастазов в шейных лимфатических узлах.
Противопоказаний несколько больше:
— Хронический аутоиммунный тиреоидит (с ультразвуковым и лабораторным подтверждением);
— Лучевая терапия на область шеи в анамнезе;
— Операции на органах шеи в анамнезе;
— Выход опухоли за пределы капсулы щитовидной железы (по данным предоперационной эхографии);
— Рак щитовидной железы с высоким потенциалом злокачественности (в том числе медуллярный и недифференцированный);
— Пациенты с короткой шеей;
— Ожирение (ИМТ более 30);
— Загрудинное распространение узла;
— Тиреотоксикоз.
В общем, можно сказать, что традиционная хирургия не может быть полностью заменена видеоассистированными операциями, но последние должны быть обязательно представлены в хирургии щитовидной и паращитовидных желез. Разумный отбор пациентов и обученные хирургические бригады имеют первостепенное значение для успешной видеоассистированной хирургии.
Операции по поводу рака щитовидной железы следует планировать только в специализированных центрах, где есть большой опыт хирургического лечения данной патологии, а также все технические возможности для безопасного проведения операций.
Гормональная терапия рака щитовидной железы
Примем тироксина назначают всем пациентам после удаления щитовидной железы. Дозировка тироксина в первую очередь зависит от вида рака щитовидной железы, веса и возраста пациента и распространенности опухолевого процесса. При высокодифференцированном раке щитовидной железы (папиллярном, фолликулярном) пациенту назначают супрессивные (высокие) дозы тироксина. При медуллярной или анапластической карциноме препарат назначают в нормально-физиологических дозах.
Супрессивные дозы тироксина позволяют снизить уровень тиреотропного гормона (ТТГ), что очень важно в послеоперационном лечении высокодифференцированного рака щитовидной железы с целью снижения риска рецидива заболевания. Степень подавления ТТГ, длительность супрессивной терапии определяется врачом в зависимости от стадии опухолевого процесса и наличия или отсутствия клинико-лабораторной ремиссии.
Радиойдтерапия рака щитовидной железы
Показания к радиойодтерапии
Абсолютные показания. v Группа высокого риска. Высокий уровень тиреоглобулина или АТ к ТГ.
Относительные показания (рекомендовано проведение радиойодтерапии).
Группа среднего риска. Дополнительные факторы, определяющие агрессивное течение заболевания и неблагоприятный прогноз:
• возраст больного > 55 лет и возраст больного ≤18 лет
• Наличие индуцирующих агресссивное течение опухолевого процесса мутаций BRAF V600E
Отсутствие показаний к радиойодтерапии
Больные с низким риском рецидива и смертности от рака щитовидной железы в случае уверенности в радикальности проведенного хирургического лечения и наличии благоприятной формы гистологического строения опухоли:
— у больных при размерах опухоли
2. Отделение радиохирургического лечения закрытыми радионуклидами МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России г. Обнинск, Калужской области
Заведующий – д.м.н., профессор, хирург-онколог МЕДВЕДЕВ Виктор Степанович
Контакты: +7 (484) 399-31-30
3. Отделение радиохирургического лечения открытыми радионуклидами МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России г. Обнинск, Калужской области
Заведующий – д.м.н., врач-радиолог КРЫЛОВ Валерий Васильевич
Контакты: +7 (484) 399-31-30
4.Отделение микрохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – д.м.н, хирург-онколог ПОЛЯКОВ Андрей Павлович
Контакты: +7 (495) 150-11-22