Гипогонадотропный гипогонадизм у женщин что это
Гипогонадизм
Гипогонадизм – синдром, сопровождающийся недостаточностью функций половых желез и нарушением синтеза половых гормонов. Гипогонадизм, как правило, сопровождается недоразвитием наружных или внутренних половых органов, вторичных половых признаков, расстройством жирового и белкового обмена (ожирением или кахексией, изменениями костной системы, сердечно-сосудистыми нарушениями). Диагностика и терапия гипогонадизма осуществляется совместной работой эндокринологов, гинекологов и гинекологов-эндокринологов (у женщин), андрологов (у мужчин). Основу лечения гипогонадизма составляет заместительная гормональная терапия. При необходимости проводится хирургическая коррекция, пластика и протезирование половых органов.
Общие сведения
Гипогонадизм – синдром, сопровождающийся недостаточностью функций половых желез и нарушением синтеза половых гормонов. Гипогонадизм, как правило, сопровождается недоразвитием наружных или внутренних половых органов, вторичных половых признаков, расстройством жирового и белкового обмена (ожирением или кахексией, изменениями костной системы, сердечно-сосудистыми нарушениями). Различают мужской и женский гипогонадизм.
Гипогонадизм у мужчин
Классификация гипогонадизма у мужчин
Гипогонадизм делится на первичный и вторичный. Первичный гипогонадизм вызван нарушением функции тестикулярной ткани вследствие дефекта самих яичек. Хромосомные нарушения могут приводить к аплазии или гипоплазии тестикулярной ткани, что проявляется отсутствием секреции андрогенов или их недостаточностью для нормального формирования половых органов и вторичных половых признаков.
Различают также гипогонадотропный, гипергонадотропный и нормогонадотропный гипогонадизм. Гипергонадотропный гипогонадизм проявляется первичным поражением тестикулярной ткани яичек в сочетании с повышенным уровнем гонадотропных гормонов гипофиза. Гипогонадотропный и нормогонадотропный гипогонадизм возникают при поражении гипоталамо-гипофизарной системы. Гипогонадотропный гипогонадизм связан со снижением секреции гонадотропинов, в результате чего уменьшается выработка андрогенов тестикулярной тканью яичек. Нормогонадотропный гипогонадизм вызван гиперпролактинемией, проявляется нормальным уровнем гонадотропинов и сниженной тестикулярной функцией яичек.
Как первичный, так и вторичный гипогонадизм могут быть врожденными и приобретенными. Проявлением гипогонадизма могут служить некоторые формы мужского бесплодия (от 40 до 60% всех случаев мужского бесплодия). В зависимости от возраста развития недостаточности половых гормонов различаются эмбриональная, допубертатная (от 0 до 12 лет) и постпубертатная формы гипогонадизма.
Врожденный первичный (гипергонадотропный) гипогонадизм встречается:
Приобретенный первичный гипогонадизм развивается в результате воздействия на яички внутренних или внешних факторов после рождения.
Врожденный вторичный (гипогонадотропный) гипогонадизм развивается при состояниях:
Приобретенный вторичный гипогонадизм развивается при:
Причины и механизмы развития гипогонадизма у мужчин
Недостаточность андрогенов может быть вызвана снижением количества вырабатываемых гормонов или нарушением их биосинтеза в результате патологии самих яичек или нарушения гипоталамо-гипофизарной регуляции.
Этиологическими факторами первичного гипогонадизма нередко служат:
Некоторые случаи первичного гипогонадизма являются идиопатическими. Современная эндокринология не располагает достаточными данными об этиологии идиопатического гипогонадизма.
При первичном гипогонадизме происходит снижение уровня андрогенов в крови, развитие компенсаторной реакции надпочечников на гипоандрогенизацию, возрастание продукции гонадотропинов.
К вторичному гипогонадизму приводят нарушения гипоталамо-гипофизарной регуляции (воспалительные процессы, опухоли, сосудистые нарушения, патология эмбрионального развития). Развитие гипогонадизма могут вызывать аденомы гипофиза, продуцирующие гормон роста (при акромегалии) или адренокортикотропный гормон (при болезни Кушинга), пролактинома, послеоперационная или посттравматическая гипоталамо-гипофизарная дисфункция, гемохроматоз, процессы старения, сопровождающиеся возрастным снижением уровня тестостерона крови.
При вторичном гипогонадизме отмечается низкий уровень гонадотропинов, приводящий к уменьшению секреции андрогенов яичками.
Одной из форм мужского гипогонадизма является снижение продукции спермы при нормальном уровне тестостерона, а также крайне редкие случаи снижения уровня тестостерона без уменьшения продукции спермы.
Симптомы гипогонадизма у мужчин
Клинические проявления гипогонадизма обусловлены возрастом возникновения заболевания и степенью андрогенной недостаточности. Нарушение продукции андрогенов во внутриутробном периоде может приводить к развитию двуполых наружных половых органов.
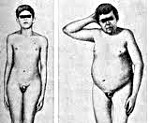
Если поражение яичек произошло у мальчиков в допубертатном периоде, происходит задержка полового развития, формируется типичный евнухоидизм: непропорционально высокий рост, связанный с запаздыванием окостенения эпифизарных (ростовых) зон, неразвитая грудная клетка и плечевой пояс, длинные конечности, слаборазвитая скелетная мускулатура. Может отмечаться развитие ожирения по женскому типу, истинной гинекомастии, гипогенитализма, что проявляется в малом размере полового члена, отсутствии пигментации и складчатости мошонки, гипоплазии яичек, недоразвитии предстательной железы, отсутствии оволосения на лице и лобке, недоразвитии гортани, высоком голосе.
В случаях вторичного гипогонадизма часто возникает ожирение, возможна симптоматика гипофункции коры надпочечников, щитовидной железы, проявления пангипопитуитаризма, отсутствие полового влечения и потенции.
Если снижение функции яичек развивается после завершения полового созревания, то симптомы гипогонадизма выражены слабее. Наблюдается уменьшение размеров яичек, незначительное оволосение лица и тела, жировые отложения по женскому типу, потеря эластичности и истончение кожи, бесплодие, снижение половой функции, вегетативно-сосудистые нарушения.
Уменьшение яичек наблюдается почти во всех случаях мужского гипогонадизма (исключение – если заболевание началось недавно). Уменьшение размеров яичек обычно тесно связано с уменьшением выработки спермы. При утрате спермопродуцирующей функции яичек развивается бесплодие с прекращением продукции тестостерона, снижается либидо, возникает регрессия вторичных половых признаков, эректильная дисфункция, отмечаются генерализованные симптомы (снижение мышечной силы, утомляемость, общая слабость).
Диагностика гипогонадизма у мужчин
Основывается на жалобах пациента, данных анамнеза, исследовании общего статуса с использованием антропометрии, осмотре и пальпации гениталий, оценке клинических симптомов гипогонадизма, степени полового созревания.
По данным рентгенологического исследования оценивается костный возраст. Для определения минеральной насыщенности костей проводится денситометрия. При рентгенографии турецкого седла определяются его размеры и наличие опухоли. Оценка костного возраста позволяет по срокам окостенения лучезапястного сустава и кисти достаточно точно определить начало полового созревания. Начало полового созревания связывают с формированием сесамовидной кости в I пястно-фаланговом суставе (примерно в 13,5 — 14 лет). О полной половой зрелости свидетельствует появление анатомических синостозов. Этот признак дает возможность разграничить допубертатный возраст от пубертатного. Оценивая костный возраст, нужно учитывать возможность более раннего (для пациентов из южных районов) и позднего (для пациентов из северных районов) окостенения, а также то, что нарушение остеогенеза может быть обусловлено и другими факторами. При допубертатном гипогонадизме отмечается отставание на несколько лет «костного» возраста от паспортного.
Лабораторное исследование анализа спермы (спермограмма) при гипогонадизме характеризуется азо- или олигоспермией; иногда эякулят получить не удается. Проводится измерение уровня половых и гонадотропинов: сывороточного тестостерона (общего и свободного), лютеинизирующего, фолликулостимулирующего гормона и гонадолиберина, а также антимюллеровского гормона сыворотки крови, пролактина, эстрадиола. Содержание тестостерона в крови снижено.
Лечение гипогонадизма у мужчин
Лечение гипогонадизма зависит от его клинической формы, выраженности нарушений в гипоталамо-гипофизарной и половой системах, сопутствующих патологий, времени возникновения болезни и возраста постановки диагноза. Терапию гипогонадизма начинают с лечения основного заболевания. Лечение взрослых пациентов состоит в коррекции недостаточности андрогенов и половой дисфункции. Бесплодие, возникшее на фоне врожденного и допубертатного гипогонадизма неизлечимо, особенно в случае аспермии.
Гипогонадизм у женщин
Дефицит эстрогенов вызывает недоразвитие и атрофические изменения женских половых органов, молочных желез, первичную аменорею. Если нарушение в яичниках возникло в допубертатный период, то вторичные половые признаки отсутствуют.
Причинами первичного гипергонадотропного гипогонадизма являются врожденное генетическое нарушение (синдром Шерешевского-Тернера), врожденная гипоплазия яичников, инфекционные процессы (сифилис, туберкулез, эпидемический паротит), ионизирующее излучение (лучевое, рентгеновское), оперативное удаление яичников, аутоиммунное поражение яичников (аутоиммунный оофорит), синдром тестикулярной феминизации (врожденное состояние, при котором внешний вид человека соответствует женщине при мужском генотипе), синдром поликистозных яичников.
Вторичный женский гипогонадизм (гипогонадотропный) возникает при гипоталамо-гипофизарной патологии, характеризуется дефицитом или полным прекращением синтеза и секреции гонадотропинов, регулирующих функцию яичников. Развивается вследствие воспалительных процессов в головном мозге (энцефалит, менингит, арахноидит), повреждающего действия опухолей головного мозга и сопровождается снижением стимулирующего действия гонадотропинов на функцию яичников.
Симптомы гипогонадизма у женщин
Один из основных симптомов гипогонадизма в детородном периоде – нарушение менструального цикла и аменорея. Недостаток женских половых гормонов ведет к недоразвитию половых признаков: гениталий, молочных желез, нарушению отложения жировой клетчатки по женскому типу, скудному оволосению. Если заболевание врожденное, или оно возникло в раннем детском возрасте, то вторичные половые признаки отсутствуют. Характерны узкий таз и плоские ягодицы. Если гипогонадизм развился в пуберантном периоде, половые признаки, которые уже успели развиться, сохраняются, но менструации прекращаются, ткани женских гениталий подвергаются атрофии.
Диагностика гипогонадизма у женщин
При гипогонадизме наблюдается заметное снижение содержания эстрогенов в крови, повышение уровня гонадотропинов (фолликулостимулирующего и лютеинизирующего гормонов). Ультразвуковое исследование выявляет матку, уменьшенную в размерах (гипоплазия матки), уменьшенные яичники. Рентгенография обнаруживает остеопороз или задержку формирования скелета.
Лечение гипогонадизма у женщин
Прогноз для жизни при гипогонадизме – благоприятный. Профилактика гипогонадизма состоит в медико-санитарном просвещении населения, наблюдении беременных женщин и охране их здоровья.
Гипогонадизм женский
МКБ-10: E23 — Гипофункция и другие нарушения гипофиза.
Гипогонадизм женский — это патологическое состояние, проявляющееся нарушением функций яичников. При этом наблюдается недостаток эстрогенов – половых гормонов, а также сбои в циклической работе яичников. В зависимости от причин, различают первичный и вторичный гипогонадизм. Эти заболевания по-разному проявляются клинически.
Стаж работы 24 года.
Причины женского гипогонадизма
Причины женского гипогонадизма кроются в недостаточном синтезе эстрогенов (женский половой гормон). Под воздействием гонадотропина увеличивается продуцирование ЛГ (лютеинизирующий гормон) и фоллитропина (фолликулостимулирующий гормон). Повышенный уровень ЛГ является нормальным для климактерического периода, но это патология для женщин в репродуктивном возрасте. В норме лютропин повышается у женщин только при овуляции. Постоянный сдвиг ФСГ в сторону повышения приводит к снижению либидо, сексуальной холодности, торможению созревания фолликулов, бесплодию.

Все это характерно для первичного гипогонадизма у женщин, причинами которого могут быть:
Причиной вторичного гипогонадизма является гипоталамо-гипофизарные заболевания, чаще всего новообразования или нейроинфекции. Это может быть арахноидит, менингит, энцефалит, нейроглиомы, астроцитомы и другие виды опухолей головного мозга, поражающие гипоталамо-гипофизарную область. При этом гонадотропины, влияющие на функцию яичников, не синтезируются вообще либо наблюдается их существенный недостаток. Симптомы и лечение женского гипогонадизма зависят от причины возникновения заболевания.
В зависимости от причин возникновения, различают такие формы заболевания:
В данном случае гипофиз не вырабатывает гормоны гонадотропины, или их секреция значительно уменьшается. Следовательно, нарушается функция яичников, так как отсутствует их стимуляция. Установить форму патологии по клиническим проявлениям невозможно, поэтому пациенткам обязательно назначаются все необходимые обследования для выяснения причины женского гипогонадизма.
Признаки и симптомы женского гипогонадизма
Клинические проявления патологии зависят от степени выраженности недостатка женских половых гормонов, а также от возрастного периода, в котором началось заболевание.
Гипогонадизм, возникший у девушек до периода полового созревания. Проявляется в виде недоразвития органов репродуктивной системы (гипоплазии органов малого таза и молочных желез). У женщины могут наблюдаться деформации скелета, нарушение размера и формы таза. Характерные симптомы женского гипогонадизма — отсутствие вторичных половых признаков. К ним относят оволосение в подмышечных и лобковой области, рост груди, начало менструации, формирование женственной фигуры за счет отложения жировой ткани на бедрах и ягодицах.
При осмотре у больной наблюдаются:
Гипогонадизм, возникший после периода полового созревания. У женщин наблюдаются такие проявления, как нерегулярные менструации или даже полное их прекращение. Со временем происходит атрофия органов репродуктивной системы, редеют волосяные покровы в подмышечных впадинах и на лобке. Появляются симптомы климакса: сухость слизистых оболочек, остеопороз, внезапные приливы, повышенная потливость.
Относительно нарушения цикла возможны такие варианты
Для постановки точного диагноза «женский гипогонадизм» учитываются все признаки, а не только нарушение цикла. В обоих случаях к клиническим проявлениям гипогонадизма у женщин присоединяется и бесплодие. Причиной этому является угнетение функциональной деятельности яичников и нарушение созревания яйцеклетки.
Последствиями гипогонадизма у женщин могут быть следующие патологические состояния:
Женщины, болеющие сахарным диабетом, ВИЧ-инфекцией, перенесшие хирургическое вмешательство по поводу злокачественной опухоли больше подвержены заболеваемости гипогонадизмом.
Диагностика женского гипогонадизма
При подозрении на патологию, пациентке назначается обследование для подтверждения диагноза.
Диагностика женского гипогонадизма включает:
Дополнительно может быть назначена денситометрия (определение плотности костных тканей) и рентгенография, что требуется для выявления остеопороза. Помимо этого, в диагностику женского гипогонадизма входят дополнительные обследования. Например, для оценки степени минерализации костей назначается денситометрия. Анализ мочи берется для выявления кетостероидов – веществ, образующихся в результате метаболизма андрогенов.
При подозрении на гипофизарную опухоль проводится МР-сканирование или компьютерная томография. При постановке окончательного диагноза учитывается анамнез, жалобы пациентки, результаты диагностики, характерные симптомы женского гипогонадизма.
Лечение женского гипогонадизма
Лечение патологии зависит от ее формы, причины возникновения, а также возраста, в котором она началась. Основной задачей лечебных мероприятий является снижение проявлений дефицита эстрогенов. В основном пациенткам назначают терапию, замещающую выработку необходимых гормонов организмом, если нет противопоказаний. Препараты, дозировки и схема приема определяется для каждой женщины индивидуально врачом. Как лечить гипогонадизм у женщин с тяжелыми нарушениями сердечно-сосудистой системы, наличием злокачественных новообразований? В данном случае заместительная терапия, как правило, не назначается. Лечение женского гипогонадизма подбирается индивидуально, в зависимости от конкретного случая.
Заболевание требует обязательного лечения, поскольку осложнения женского гипогонадизма, могут привести к бесплодию. Причем терапию нужно начинать как можно раньше еще в подростковом возрасте. Если этого не сделать, то возможна задержка полового развития у девочек-подростков, недоразвитие внутренних половых органов. Так, среди осложнений женского гипогонадизма встречаются гипоплазия матки, фаллопиевых труб, дисфункция яичников. Кроме того, наблюдаются деформации костей скелета, малокровие, заболевания сердца и сосудов.
Восстановить репродуктивную функцию при первичном гипогонадизме очень сложно, хотя есть возможность при своевременном обнаружении заболевания провести заместительную терапию для правильного развития вторичных половых признаков. В некоторых случаях используя импульсную замещающую гормональную терапию, удается добиться нормального менструального цикла.
При вторичном гипогонадизме, нормальное развитие половых органов позволяет на фоне заместительной терапии женщине забеременеть и выносить ребенка. Здесь требуется постоянный контроль и коррекция доз препаратов.
Профилактика женского гипогонадизма
При первичной форме заболевания профилактика женского гипогонадизма может быть пренатальной и заключается в тщательном обследовании женщины на хромосомные патологии, инфекционные заболевания. Выявление таких болезней, как туберкулез, сифилис являются относительным противопоказанием для беременности. Во избежание развития у плода гипогонадизма следует планировать беременность после полного излечения или достижения стабильной клинической ремиссии. Беременная должна вовремя встать на учет, регулярно посещать врача на протяжении беременности.
Необходимо также выполнять рекомендации акушера-гинеколога:
Профилактика женского гипогонадизма также заключается в бережном отношении к своему здоровью, своевременному выявлению и лечению заболеваний, приводящих к нему. Необходимо с осторожностью выбирать половых партнеров, использовать барьерные методы контрацепции, а при обнаружении симптомов инфекционного заболевания обратиться к врачу. Терапия должна быть полноценной и адекватной, чтобы полностью вылечить болезнь и не допустить ее перехода в хроническую форму. Особое значение приобретают заболевания половых органов инфекционного и воспалительного характера, которые могут привести к поражению тканей яичника, необходимости его резекции. Это могут быть ЗППП, аднекситы, оофориты, перитониты на фоне аппендицита, перфорации желудка, кишечника и другие болезни.
Удаление обеих яичников, при отсутствии адекватной замещающей терапии приведет не только к появлению симптоматики гипогонадизма и раннему климаксу, но и полностью исключит возможность женщины самостоятельно забеременеть. Конечно, можно воспользоваться вспомогательными репродуктивными технологиями и программой донорства яйцеклеток. В случае вторичного гипогонадизма, есть возможность путем стимуляции яичников добиться созревания фолликулов. Если у больной обнаружена опухоль и требуется химио- или лучевая терапия лучше заранее обеспокоиться и сделать забор и криоконсервацию яйцеклеток. Это позволит после лечения использовать качественный, неповрежденный биоматериал, для того чтобы забеременеть и родить.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Гипогонадотропный гипогонадизм у женщин что это
Гипогонадизм – синдром, сопровождающийся недостаточностью функций половых желез и нарушением синтеза половых гормонов. Гипогонадизм, как правило, сопровождается недоразвитием наружных или внутренних половых органов, вторичных половых признаков, расстройством жирового и белкового обмена (ожирением или малым весом, изменениями костной системы, сердечно-сосудистыми нарушениями). Диагностика и лечение гипогонадизма осуществляется совместно эндокринологами, гинекологами, сексопатологами и андрологами (у мужчин). Основу лечения гипогонадизма составляет заместительная гормональная терапия. При необходимости проводится хирургическая коррекция.

Причинами первичного гипергонадотропного гипогонадизма являются врожденное генетическое нарушение (синдром Шерешевского-Тернера, кариотип 45,ХО), врожденная гипоплазия яичников, перенесенные инфекционные заболевания (сифилис, туберкулез, эпидемический паротит), ионизирующее излучение (лучевое, рентгеновское), оперативное удаление яичников, аутоиммунное поражение яичников (аутоиммунный оофорит) синдром тестикулярной феминизации (врожденное состояние, при котором внешний вид человека соответствует женщине при мужском генотипе).
Вторичный женский гипогонадизм (гипогонадотропный) возникает при гипоталамо-гипофизарной патологии, характеризуется дефицитом или полным прекращением синтеза и секреции гонадотропинов (ФСГ и ЛГ), регулирующих функцию яичников. Развивается вследствие воспалительных процессов в головном мозге (энцефалит, менингит, арахноидит), повреждающего действия опухолей головного мозга и сопровождается снижением стимулирующего действия гонадотропинов на функцию яичников.
Симптомы гипогонадизма у женщин.
Один из основных симптомов гипогонадизма (гипо-, нормо- и гипергонадотропного) в детородном периоде – нарушение менструального цикла и аменорея.
Недостаток женских половых гормонов ведет к недоразвитию половых признаков: гениталий, молочных желез, нарушению отложения жировой клетчатки по женскому типу, скудному оволосению. Если заболевание врожденное, или оно возникло в раннем детском возрасте, то вторичные половые признаки отсутствуют. Характерны узкий таз и плоские ягодицы. Если гипогонадизм развился в пубертатном периоде, половые признаки, которые уже успели развиться, сохраняются, но менструации прекращаются, ткани женских гениталий подвергаются атрофии.
Диагностика гипогонадизма у женщин
При гипогонадизме наблюдается заметное снижение содержания эстрогенов в крови, повышение уровня гонадотропинов (фолликулостимулирующего и лютеинизирующего гормонов). Ультразвуковое исследование выявляет матку, уменьшенную в размерах (гипоплазия матки), уменьшенные яичники. Рентгенография обнаруживает остеопороз или задержку формирования скелета.
Лечение гипогонадизма у женщин
При первичном гипогонадизме у женщин назначается медикаментозная заместительная терапия женскими половыми гормонами (препаратами эстрадиола). В случае наступления менструальноподобной реакции, назначают комбинированные препараты для ЗГТ (фемостон, цикло-прогинова, климен) содержащие два типа гормонов — эстрогены и гестагены. Заместительная гормональная терапия противопоказана при злокачественных опухолях молочных желез и половых органов, сердечно–сосудистых заболеваниях, болезнях почек, печени, тромбофлебите и др.
Прогноз для жизни при при гипогонадотропном гипогонадизме – благоприятный. Репродуктивная функция может быть восстановлена в полном объеме после проведения длительного и правильно разработанного лечебного курса. Оригинальные методики и схемы лечения были разработаны нашими врачами и используются многими специалистами, занимающимися проблемами бесплодия. Специалисты клиники «Ферти-Лайн» имеют опыт лечения более тысячи таких пациенток. После проведённого лечения родилось почти 900 здоровых малышей.
Если у Вас возникли вопросы о диагностике и лечении этого заболевания, Вы можете обратиться на прием к врачу-гинекологу клиники «Ферти-Лайн». Будьте здоровы!