Гипертрофия суставных фасеток что это
Фасеточный синдром
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
Ведущее место среди самых распространенных причин болей в спине занимает фасеточный болевой синдром. Патологическое состояние, обусловленное дегенеративными изменениями в местах сочленения суставных отростков позвонков, склонно к рецидивам и переходу в хроническую форму. И только комплексный мультимодальный подход позволяет купировать непрекращающиеся болевые ощущения, предотвратить развитие дальнейших осложнений и улучшить прогноз.
Термин «фасеточный синдром» ФС произошел от французского слова «facette», что в переводе означает «малая поверхность». Данная патология имеет и другие названия: остеоартроз фасеточных суставов, спондилоартроз. Болевые ощущения исходят из околосуставных костных и мышечных тканей и связочно-капсульного аппарата.
Рассказывает специалист ЦМРТ
Дата публикации: 29 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины фасеточного синдрома
Существует множество причинных факторов, способных спровоцировать фасеточный болевой синдром в поясничном, грудном или шейном отделах позвоночника. Генератором боли, не связанной с инфекциями, травмами, воспалениями или опухолевыми процессами, выступают:
Подтолкнуть развитие болевого синдрома могут возрастные изменения в дугоотросчатых суставах, тяжелый физический труд, нагрузки из-за лишнего веса, патологические искривления (гиперлордоз, гиперкифоз, сколиоз).
Чаще всего ФС возникает в области шеи (около 55%). Фасеточный синдром поясничного отдела позвоночника встречается гораздо реже (31% от общего количества).
Симптомы фасеточного синдрома
Самым типичным признаком фасеталгии является монотонная тупая боль. Она носит локальный, разлитой или двусторонний характер. Возникает при любой физической активности, различных движениях, наклонах и поворотах туловища, длительного нахождения в одной позе. У некоторых пациентов случаются болевые приступы, имитирующие приступы радикулита. В большинстве случаев болезненные ощущения более интенсивны утром, после подъема с кровати и вечером, после нагрузок.
В начале симптомы фасеточного синдрома поясничного отдела, равно, как и других участков позвоночника, дают о себе знать 1-2 раза в год. С каждым последующим рецидивом болевые эпизоды становятся более длительными. Если источником боли является область шеи, она может отдавать в затылок, плечи и лопатки. При поражении поясницы болевые ощущения иррадиируют в пах, тазобедренный сустав, бедра и ягодицы. Подобное состояние следует дифференцировать с синдромом грушевидной мышцы.
Диагностика
Диагноз «синдром фасеточных суставов» устанавливается по результатам нейроортопедического и инструментального обследования. Оно включает:
Самым безопасным и информативным методом диагностики фасеталгии признана магнитно-резонансная томография. Высокоточная неинвазивная технология позволяет, без применения других методик, выявить гипертрофические изменения в межпозвонковых суставах, и с точностью определить степень их выраженности.
Фасеточный синдром (Боли в спине вследствие артроза суставов позвонков)
Что такое фасеточный синдром?
Такие понятия как фасеточный синдром, синдром фасеточных суставов, артроз суставов позвоночника или спондилоартроз выражают одно и то же: дегенеративное заболевание мелких суставов позвоночника (фасеточные суставы). Об артрозе речь идет в случае, если хрящевые поверхности двух костей, которые в суставе прилегают друг к другу, повреждены или разрушены. Задачей суставного хряща является защита сустава и обеспечение безболезненного движения. Из-за явления износа расстояние между отдельными позвонками сокращается, и, в конце концов, одна кость начинает тереться о другую, что и вызывает боль. В большинстве случаев суставы позвонков разрушаются именно в тех областях, где они в течение жизни испытывают самые серьезные нагрузки. Поэтому никого не удивляет, что дегенеративные изменения чаще всего встречаются в пояснично-крестцовом отделе.
Наш позвоночник состоит из 33 позвонков. А каждый позвонок в свою очередь состоит из тела позвонка и дуги позвонка, которая охватывает спинной мозг. Дуги имеют суставные отростки вверху и внизу. Каждые два нижних отростка вместе с верхними отростками следующего позвонка образуют так называемый фасеточный сустав. Этот сустав пронизан восприимчивыми к боли нервными волокнами. Между позвонками находятся межпозвоночные диски в качестве буферов, которые позволяют позвонкам двигаться относительно друг друга.
Если расстояние, то есть высота, между позвонками уменьшается, фасеточный сустав перестает правильно функционировать и получает неправильную нагрузку. В таком случае говорят о фасеточном синдроме или синдроме фасеточного сустава. Дополнительно возникает раздражение из-за отложения кальция в суставной сумке.
Боли в спине имеют давние традиции
Еще в начале прошлого столетия врачи обнаружили фасеточные суставы в качестве возможной причины боли в спине. И действительно, дегенеративные изменения в позвоночнике, как и фасеточный синдром, практически неизбежно появляются по мере старения. Начиная с 40 лет, каждый второй житель Германии имеет эту проблему. Почти 60% взрослых немцев страдают время от времени из-за жалоб на артроз в позвоночнике.
Причины болей в спине
Артроз суставов позвоночника – одна из самых частых причин боли в спине. Причинами уменьшения расстояния между позвонками, прежде всего в поясничном отделе (ПОП), часто являются связанные с возрастом дегенеративные изменения. Еще одной причиной фасеточного синдрома могут стать предшествовавшие операции на межпозвоночных дисках. Поскольку если диск имеет сокращенную функциональную способность, автоматически увеличивается нагрузка на суставы позвоночника. Межпозвоночные диски и фасеточные суставы в силу своих сходных функций находятся в тесном взаимодействии. Повреждение одной из двух структур чаще всего ведет к повреждению другой. Воспалительные процессы, кисты и опухоли в суставах позвоночника могут дать начало фасеточному синдрому. Как следствие могут появиться сильные боли, на которые тело реагирует непроизвольным отвердеванием (напряжением) прилегающей мускулатуры.
Даже маленькие дегенеративные изменения могут привести к сильной боли
Симптомы артроза суставов позвоночника разнообразны и необязательно говорят что-то конкретное о тяжести самого артроза. На самом деле даже минимальные дегенеративные изменения могут вызвать сильные боли, в то время как довольно большие проявления износа позвоночника иногда проводят лишь к незначительным жалобам. В большинстве случаев пациенты жалуются на сильные локальные боли в ограниченном сегменте поясничного (ПОП), грудного (ГОП) или шейного (ШОП) отделов позвоночника. Если присутствует боль, то она, как правило, глухая, но может быть колющей или сверлящей. В течение дня боли часто усиливаются, так как из-за вертикальной походки позвоночник испытывает нагрузку, а ночью наоборот сильно разгружается. Боли в спине в основном возникают при наклонах, скручивающих движениях, при смене положения тела. Дополнительно в рамках фасеточного синдрома могут появиться жалобы на боли в тазу. В общей сложности симптомы фасеточного синдрома могут привести к сильным ограничениям в повседневной жизни.
Так вы поможете врачу с диагностикой
Клинический диагноз ставится на основе указанных жалоб (стартовые боли утром, боли при потягивании и поворотах, локальная боль при надавливании), физического и неврологического обследования. Рентгеновские снимки обычно показывают артроз суставов позвоночника, МРТ показывает кроме артроза также и анатомические изменения.
Лечение начинается с важного теста
Первичное лечение проходит консервативно, то есть без операции. Так как причину запущенного артроза суставов позвонков невозможно устранить, то на первом месте стоят купирование боли и физиотерапия. В идеальном случае лечебная гимнастика дополнятся дружественными для спины видами спорта, такими как плавание на спине, велосипед, танцы или скандинавская ходьба. Если же консервативные методы более не работают, то боли при фасеточном синдроме лечатся малоинвазивным методом с помощью лазера (термоденервация).
При термоденервации целью является блокирование боли, которая исходит от нервов в суставной сумке. Сначала проводится тест: локальное обезболивающее с помощью инъекции вводится прямо в сустав. При этой тестовой анестезии, проводимой под рентгенологическом контролем, врач вводит иглу точно в то место сустава, где нерв тянется вокруг суставной сумки. Затем вводится небольшое количество обезболивающего.
Если после такого теста наблюдается существенное улучшение жалоб и уменьшение боли, то диагноз фасеточный синдром поставлен точно. Позднее можно будет провести купирование мелких нервов в суставе. Данный тест – это относительный индикатор, а не абсолютное указание. Купирование может быть выполнено в форме термо- или криоаппликации. Интраоперационная стимуляция спинного мозга производится, чтобы исключить моторные волокна нерва. В этом случае лазер, который при помощи стекловолокна проходит через иглу, направляется прямо в затронутое место. Температура лазера прекращает работу затронутого болезнью нерва (денервация).
Эффект такого лечения может продлиться от 1 до 3 лет, так что пациент сможет снова вести нормальную жизнь и активно принимать участие в лечебной гимнастике. Такое вмешательство избавляет многих пациентов от большой операции. Такое лечение длится менее одного часа, проводится под общим наркозом через пункцию (без разреза). Преимуществом является и то, что при этом не происходит разрез мышц, костей, связок. Так как работа происходит за пределами спинального канала, риск крайне мал. Уже через неделю щадящего режима пациенты могут начинать физиотерапию, чтобы научиться правильному для спины поведению. Если же присутствует сильный стеноз спинального канала или грыжа межпозвоночных дисков, тогда обсуждается микрохирургия. Если присутствует нестабильность, то может рассматриваться стабилизация.
Существуют возможности защититься от заболевания
Симптомы фасеточного синдрома можно смягчить и затормозить развитие этой проблемы. Предупредить артроз вы можете лишь очень условно, тем не менее существуют мероприятия, которые могут до определенной степени защитить вас от заболевания. Среди них гимнастика для спины, снижение веса тела, плавание на спине. Очень важно: тяжелая физическая работа способствует развитию заболеваний позвоночника. Это значит, что подъем тяжестей сильно изнашивает спину и позвоночник, суставы позвонков изнашиваются быстрее, и прежде всего в области пояснично-крестцового отдела.
Вывод: ведите жизнь, дружественную для вашей спины.
Автор
Др. мед. Мунтер Сабарини
Врач-специалист, нейрохирургия
Фасеточный синдром или синдром фасеточных суставов
Фасеточный синдром или синдром фасеточных суставов
Последнее редактирование: 21/02/2019, Доктор Мигель Б. Ройо Сальвадор, Номер в коллегии: 10389. Нейрохирурга и Невролога.
Определение
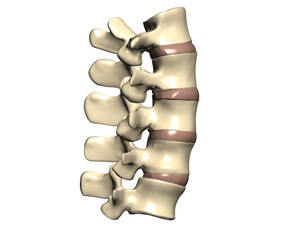
Позвоночник состоит из 33 позвонков: 7 позвонков шейного отдела, 12 позвонков грудного отдела, 5 позвонков поясничного отдела, 5 позвонков крестцового отдела и 4 или 5 позвонков копчика. Крестцовые и копчиковые позвонки формируют отдельные группы костей, соединенные суставом, в то время, как другие, за исключением двух первых позвонков шейного отдела, соединены между собой межпозвоночными дисками, дугоотростчатыми суставами и связками. Эти соединения позволяют человеку тянуться, наклоняться, делать повороты в стороны.
Спереди позвонки поддерживают друг друга своей основной массой или телом позвонка, между позвонками расположены межпозвоночные диски. Сзади позвонки с каждой стороны соединяются дугоотростчатыми суставами.
Дугоотростчатый сустав состоит из: фиброзной капсулы, синовиальной мембраны, гиалинового хряща и кости. Если межпозвоночный диск теряет в высоте, то трение и ограничение подвижности, которое происходит между костями, постепенно приводит к дегенерации окружающих тканей, что приводит к появлению болезненных ощущений, которые называют фасеточный синдром.
Симптомы
Когда дугоотростчатые суставы дегенерируются и сдавливаются, то фасеточный синдром может привести к появлению боли в шейном, грудном или поясничном отделе позвоночника. В зависимости от повреждения сустава, боль может быть двухсторонней или с одной стороны.
Как правило, боль чаще всего появляется в поясничном отделе позвоночника, так как на него приходится нагрузка вышележащего тела. Но боль может также отдавать в ягодицы, пах, по задней стороне бедра (люмбаго) или в нижние и даже в верхние конечности. Если фасеточный синдром происходит в шейном и грудном отделе, то боль иррадирует в верхние конечности и в грудной или брюшной отделы соответственно.
Другой возможный симптом – потеря чувствительности в руках и ногах. Воспаление суставов также может спровоцировать жесткость, трудности при выпрямлении и вставании из сидячего положения.
Боль может усиливаться при физических усилиях или поднятии тяжестей, при долгом нахождении в позиции стоя, при поворотах, наклонах или боковых растягиваниях. Боль может снижаться в положении лежа или при наклоне вперед.
Диагностика
Фасеточный синдром предполагают, когда есть боль в шейном отделе и руках, в грудном отделе или поясничном отделе даже при отдыхе, присутствуют другие характерные симптомы, а неврологические и дополнительные исследования отрицательные (когда на МРТ, КТ и ЭМГ нет никаких иных возможных причин для данных симптомов).
В этом случае проводится диагностическая инъекция. Когда пациент испытывает болезненные ощущения, в область рядом с нервом дугоотростчатого сустава, который предположительно является источником боли, при помощи аппарата рентгенографии вводят местную анестезию.
Если боль снижается после инъекции, то ставится диагноз фасеточного синдрома.
Причины
Фасеточный синдром поясничного отдела как правило происходит из-за дегенеративных изменений позвоночных суставов и суставных тканей, например, остеоартроза, дегенеративных изменений в хрящах, которые происходят со временем в дугоотростчатых суставах.
Также синдром может развиться из-за функциональных нарушений в суставах (например, снижение высоты межпозвоночных дисков с или без грыж), блокирование и ограничение подвижности. Или других патологий (грыжи или протрузии дисков, кисты и т.д.).
Факторы риска
Факторами риска для развития фасеточного синдрома в поясничном отделе позвоночника могут быть:
Осложнения
Болезненные симптомы при фасеточном синдроме в поясничном отделе могут стать хроническими, если их не лечить, снижая качество жизни пациента.
Лечение
Основные методы лечения при фасеточном синдроме:
– Консервативное лечение: может состоять из нескольких подходов, среди которых: релокализация суставов посредством манипуляций с позвоночником и ЛФК для развития гибкости и укрепления мускулатуры. В случае, если эти методы лечения оказываются неэффективными, переходят к следующему.
– В случае, если консервативное лечение не подействовало, иногда лечение может продолжится при помощи инфильтрации анестезии и кортизона в область поврежденного сустава.
– Окончательное избавление от болезненных симптомов при фасеточном синдроме происходит за счет повреждения нерва дугоотростчатого сустава, который останавливает передачу болевого импульса. Существуют несколько техник, например, радиочастотное устранение нервных окончаний.
– Согласно методу Filum System ® :
Для лечения фасеточного синдрома мы применяем электрокоагуляцию нервных окончаний, результаты данного лечения успешны.
Список литературы:
Свяжитесь с нами
Меня зовут Нина, я буду ассистентом в Вашей консультации.
Все консультации, полученные через этот формуляр или по электронной почте Барселонского Института Киари & Сирингомиелии & Сколиоза, передаются медицинскому отделу, и ответы проверяются доктором М. Б. Ройо Сальвадор.
Артроз межпозвонковых суставов (фасеточный болевой синдром)
Фасеточный синдром (фасеточный болевой синдром, артроз межпозвонковых суставов, спондилоартроз, спондилоартопатический синдром) – часто встречающееся состояние при дисфункциональной или нестабильной фазах спондилеза. Межпозвоночные (дугоотростчатые, фасеточные) суставы являются потенциальными источниками боли в шее, грудном отделе и пояснично-крестцовой области (чаще – в шейной и поясничной областях), надплечьях и в ноге. Кроме того боль, может отражаться в голове.
Причины возникновения фасеточного синдрома
Существуют большое число причин, приводящих к поражению суставов позвоночника. Боль в межпозвоночных суставах может быть связана с их острым и хроническим инфекционным поражением (например, туберкулезным спондилитом), системными воспалительными артритами (ревматоидным артритом, спондилоартритами), метаболическими расстройствами (подагрой и псевдоподагрой). Потенциальными причинами боли в спине могут являться подвывихи, разрывы капсулы и хряща суставов, их микропереломы, однако роль указанных изменений остается неизвестной. Наиболее частой причиной боли в спине, связанной с поражением дугоотростчатых суставов, принято считать дистрофические изменения (спондилоартроз или фасеточный синдром).
В подавляющем большинстве случаев поражение дугоотростчатых суставов – результат многолетней повторяющейся травматизации, связанной с неоптимальным объемом движений в суставах и повышением нагрузки на них вследствие дегенерации межпозвоночных дисков. В отдельных случаях поражение дугоотростчатых суставов может развиваться остро, например, в случаях хлыстовой травмы шеи, при спортивных травмах, когда отмечается травматизация сустава вследствие гиперфлексии, избыточной ротации или тракционного механизма воздействия.
Диагностика фасеточного синдрома
Для диагностики фасеточного синдрома применяется блокада медиальной ветви задней первичной ветви спинномозгового нерва или внутрисуставные инъекции местного анестетика под контролем нейровизуализации. Исчезновение боли в течение нескольких минут после проведения диагностической блокады считается стандартом для связи боли в спине с патологией дугоотростчатых суставов. Показано, что диагностические блокады без соответствующего рентгенологического контроля приводят к ложно положительным результатам в 25-41% случаев.
Нейрохирурги
Запишитесь на консультацию нейрохирурга, занимающегося хирургическим лечением фасеточного болевого синдрома.
Фасеточный синдром. Вопросы терапии и профилактики
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Боль в спине могут испытывать как совсем молодые люди, так и люди преклонного возраста. Согласно эпидемиологическим исследованиям, у пожилых людей чаще наблюдаются эпизоды тяжелой боли в спине по сравнению с лицами среднего возраста [1]. Также с увеличением возраста нарастает степень персистирования боли [2]. Одно из последних эпидемиологических исследований, выполненное на когорте из 7799 человек, показало, что в возрасте 40–45 лет рецидивирующей болью в спине страдает более трети людей. Риск рецидива боли увеличивается с каждым перенесенным ее эпизодом [3]. Наше собственное проспективное исследование оценки факторов риска неблагоприятного (хроническая боль) исхода острых эпизодов боли в спине показало, что старший возраст пациента и транзиторные эпизоды боли в анамнезе являются негативными предикторами персистирования боли [4]. Пациенты, у которых боли после острого эпизода сохранялись свыше 3 мес., были более старшего возраста (44,6±8,44 против 38,4±9,5, р=0,03) по сравнению с группой пациентов с успешным регрессом боли. Средний возраст пациентов в группе с хронизацией боли превышал 43 года. Среди анамнестических характеристик значимую роль в поддержании болевого синдрома играли следующие факторы: физическая активность, травматизация, частота болевых эпизодов. Пациенты, имевшие в анамнезе больше двух госпитализаций по поводу боли, составили большинство группы с персистирующей болью (2,16±1,54 против 1,29±0,57, р=0,001). Также в группе с персистирующим болевым синдромом превалировали пациенты, имевшие более 3-х болевых эпизодов в анамнезе (3,9±2,72 против 2,19±1,32, р=0,009).
Приведенные в эпидемиологических и проспективных исследованиях факты предполагают, что в фокусе особого внимания клинициста должны находиться лица среднего возраста, поскольку именно этот возрастной срез наиболее уязвим в отношении дебюта боли в спине. Адекватное лечение первых эпизодов боли и последующая коррекция двигательной активности у лиц среднего возраста с высокой долей вероятности могут снизить риски персистирования и хронизации боли в дальнейшем. С возрастом наблюдается превалирование болевых синдромов, связанных с дегенеративным поражением хрящевой ткани межпозвонкового сегмента (межпозвонковых дисков и фасеточных суставов).
В последнее время появляется все больше доказательных факторов ассоциации хронической мышечно-скелетной боли с клинически значимой патологией суставного аппарата позвоночника. Так, в одном из самых крупных проспективных исследований пациентов с хронической болью в нижней половине спины без радикулопатии было показано, что 40% имеют фасеточный болевой синдром, 26% – дискогенную боль, 2% – боль, связанную с сакроилиальным сочленением, 13% – за счет раздражения сегментарных дуральных нервов. У 19% причина боли не была идентифицирована [5].
Спондилоартроз (фасеточный синдром) является частной формой остеоартроза, представляющего собой гетерогенную форму заболеваний, различных по клинической картине и исходам, в основе которых лежит поражение всех составляющих элементов сустава – хряща, субхондральной кости, связок, капсулы и периартикулярных мышц. Термин фасеточный синдром был предложен в 1933 г. Ghormley и в настоящее время продолжает широко использоваться.
Дегенеративные изменения
позвоночника и межпозвонковые
(фасеточные) суставы
Подвижность позвоночного столба обеспечивается с помощью различного рода соединений позвонков между собой, главными из которых являются межпозвонковые диски. Суставные отростки выше- и нижележащего позвонков сочленены между собой дугоотросчатыми (межпозвоночными) суставами, а остистые и поперечные – связками.
Дугоотросчатые (фасеточные; от французского facette – фасет, малая поверхность) суставы являются обычными синовиальными и покрыты гиалиновым хрящом, имеют вертикальное расположение суставных поверхностей, фиксируются в основном капсулой и связками, которые удерживают суставы при компрессии в физиологическом положении относительно друг друга. Анатомические исследования показали, что синовиальная выстилка суставов имеет складки, которые, наподобие менисков, выступают в суставную щель и при определенных обстоятельствах могут ущемляться там. Структуры фасеточных суставов богато иннервированы. Суставная капсула, синовиальная оболочка и надкостница фасеток межпозвонкового сустава снабжены как инкапсулированными нервными (тельца Фатера-Пачини), так и свободными окончаниями.
Передние отделы позвоночного столба (передняя продольная связка, тела позвонков, межпозвоночные диски) несут, главным образом, нагрузку по сопротивлению силам тяжести (компрессии), а задние отделы (межпозвонковые суставы, ножки, поперечные и остистые отростки, пластинка) служат для защиты от аксиальных ротаторных и смещающих в переднезаднем и боковых направлениях сил [6]. Распределение сил тяжести в нормальном позвоночном двигательном сегменте, включающем в себя трехсуставной комплекс, происходит следующим образом: от 70 до 88% приходится на его передние отделы, а от 12 до 30% – на задние, главным образом, межпозвонковые (фасеточные) суставы, хотя оба отдела позвоночника испытывают на себе нагрузку при воздействии любых сил. В норме хрящевые поверхности и капсулы межпозвонковых суставов допускают движения лишь в определенных направлениях и с определенной экскурсией (амплитудой). Причем границы возможных движений в межпозвонковом суставе заданы межпозвонковым диском. Уменьшение высоты и объема диска в силу дегенеративных процессов изменяет нейтральное положение соответствующих межпозвонковых суставов. Вследствие этих процессов обычные движения позвоночника перестают укладываться в физиологический объем экскурсии суставов и могут приводить к натяжению суставных капсул сверх физиологического предела, вызывая боль.
Изменение положения суставных фасеток приводит к перераспределению сил тяжести внутри позвоночного двигательного сегмента с увеличением механической нагрузки на хрящевые поверхности. При поражении дисков весовая нагрузка постепенно переходит на межпозвонковые суставы, достигая от 47 до 70%. Такая перегрузка суставов ведет к последовательным изменениям в них: синовиту с накоплением синовиальной жидкости между фасетками; эрозии суставного хряща; растягиванию капсулы суставов и подвывихам в них. Продолжающаяся дегенерация, благодаря повторным микротравмам, весовым и ротаторным перегрузкам, ведет к периартикулярному фиброзу и формированию субпериостальных остеофитов, увеличивающих размеры верхних и нижних фасеток, которые приобретают грушевидную форму. В конце концов суставы резко дегенерируют, почти полностью теряют хрящ. Довольно часто этот процесс дегенерации проходит асимметрично, что проявляется неравномерностью нагрузок на фасеточные суставы. Богато обеспеченные чувствительными рецепторами межпозвонковые суставы являются важным источником боли.
Клиника фасеточного синдрома
Клинические характеристики болевого синдрома имеют общие проявления, характерные для суставной патологии в целом, а также специфичные проявления, связанные с особенностью иннервации фасеточных суставов. Каждый фасеточный сустав и околосуставное пространство иннервируется из двух или трех прилежащих друг к другу уровней – обеспечивает взаимное перекрытие распространения боли от соседних поясничных фасеточных суставов.
Локализация и характер боли. Боль при фасеточном синдроме латерализована. Она может ограничиваться пояснично-крестцовой областью над пораженным суставом, распространяясь на ягодицы, паховую область, нижнюю часть живота и иногда на мошонку. Но чаще боль иррадиирует в верхнюю часть бедра, имитируя радикулярный болевой синдром. Боли в области поясницы, иррадиирующие в ногу, составляют 25–57% от всех болей, локализованных в поясничной области, значительная часть из которых обусловлена поражением суставов. В отличие от истинного радикулярного синдрома боль, исходящая из межпозвонковых суставов, никогда не распространяется ниже подколенной ямки. Фасеточная боль тупая, монотонная, пациенты описывают ее как разлитую. Но у некоторых пациентов она может быть более или менее схваткообразной. При тяжелом фасеточном синдроме на пике боли характеристики болевого синдрома могут имитировать дискогенные боли (псевдорадикулярный синдром). Характерна динамика боли в течение дня. Типично появление кратковременной утренней боли, уменьшающейся после двигательной активности (расхаживание), но обычно снова усиливающейся после дневной активности в конце дня.
Связь с движением. Дебют боли обычно связан с резкой ротацией или разгибанием позвоночника. В дальнейшем характерно усиление боли при длительном стоянии и уменьшение ее при ходьбе и сидении. Боль усиливается при разгибании позвоночника, особенно если оно сочетается с наклоном или ротацией в больную сторону, при перемене положения тела из лежачего в сидячее и наоборот. Известно, что сильное натяжение суставной капсулы возникает в основном при нагрузке на фоне усиления поясничного лордоза (разгибание, ротация). Кроме того, при таком движении уменьшается объем сустава и суставные поверхности соприкасаются теснее. Боль может быть вызвана или усилена при усугублении поясничного гиперлордоза, например в результате спуска по склону или при выполнении действий с предметами, расположенными выше головы.
Напротив, разгрузка позвоночника – легкое его сгибание, принятие сидячего положения, использование опоры (стойка, перила) – уменьшает боль. Боль исчезает, когда пациент лежит на ровной поверхности, слегка согнув ноги в коленных и тазобедренных суставах. Таким образом, боль усиливается при разгибании и статических нагрузках, а уменьшается при сгибании, разминке, разгрузке позвоночника.
Поскольку боль при фасеточном синдроме связана с нагрузкой, симптоматика нарастает в течение дня. Суставная боль провоцируется определенными позами (длительное сидение, стояние) и исчезает при смене положения. Люмбаго, напротив, возникает внезапно и не купируется изменением позы.
В период болевого эпизода и по мере прогрессирования заболевания подвижность позвоночника уменьшается. Отдельные пациенты сообщают об ощущении хруста в позвоночнике при движении.
Течение болевого синдрома. Боль при фасеточном синдроме не постоянная, но склонная к рецидивированию. Обычно боль возникает несколько раз в году, и ее эпизоды с каждым обострением имеют тенденцию к удлинению. Болевой эпизод развивается постепенно и медленно регрессирует. У 2/3 (66–75%) пациентов после купирования острого болевого эпизода еще приблизительно в течение 1–3 мес. сохраняются незначительные боли, что является основой формирования рецидивирующей боли. С течением времени боль становится постоянной.
Объективные симптомы. При осмотре обнаруживаются сглаженность поясничного лордоза, ротация или искривление позвоночника в грудинно-поясничном или пояснично-крестцовом отделах, напряжение паравертебральных мышц и квадратной мышцы спины на больной стороне, мышц подколенной ямки, ротаторов бедра. При перкуссии можно обнаружить локальную болезненность над пораженным суставом. Пальпаторно определяется напряжение мышц вокруг межпозвонкового сустава. Не все межпозвонковые суставы поражаются в равной степени, поэтому диагностическая оценка должна включать посегментное обследование с проверкой болевых ощущений при ротации, сгибании и разгибании поясничного отдела позвоночника. Как правило, не бывает каких-либо неврологических чувствительных, двигательных и рефлекторных расстройств. В отличие от корешкового синдрома симптомы «натяжения» не характерны, так же как и нет ограничения движений в ногах. При рентгенологическом исследовании и компьютерной томографии выявляют гипертрофию межпозвонковых суставов, наличие на них остеофитов. Окончательный диагноз фасеточного синдрома устанавливается после параартикулярной блокады местным анестетиком подозрительного межпозвонкового сустава.
Присоединение вторичной боли. При фасеточном синдроме первичная боль, возникающая в самом двигательном сегменте (поражение суставных капсул), сопровождается вторичной болью, возникающей в скелетной мускулатуре вне сегмента за счет рефлекторного повышения мышечного тонуса. Перенос веса на одну ногу приводит к искривлению туловища и асимметричному положению таза с последующим развитием боли в крестцово-поясничных суставах и мышцах, обеспечивающих движения в этих суставах. Вторичная боль может стать хронической и существовать сама по себе даже после устранения первоначальной причины.
Страдание пациента от боли включает как физический, так и поведенческий компоненты. Боль – выраженная отрицательная эмоция, которая может привести к появлению депрессивных симптомов. В свою очередь депрессия приводит к усилению восприятия боли и изменению психосоциального состояния пациента. В конечном итоге вторичные боли и депрессивные симптомы способствуют хронизации фасеточного синдрома.
Терапевтические подходы к лечению
Рациональная противоболевая терапия основана на анализе механизмов компонентов боли и воздействия на соответствующие ее составляющие. Особенно важен данный подход при хронической боли, опосредованной ноцицепторами, нейрогенной составляющей, а также поведенческим компонентом.
Одним из условий успешной терапии является купирование болевого синдрома начиная с первого дня острого периода. Имеются строгие доказательства полезности НПВП для лечения острой боли и эпизодов усиления хронической боли. Эффективность НПВП в лечении острой боли в спине без корешкового синдрома и хронической боли в спине документально подтверждена в масштабных плацебо-контролируемых исследованиях, что позволило рассматривать НПВП как «золотой стандарт» для лечения большинства болевых мышечно-скелетных синдромов. НПВП следует включать в программу лечения как можно раньше, в 1–2-й день от начала заболевания. Длительность применения и доза НПВП зависят от интенсивности болевого синдрома. Средние сроки лечения составляют 3–4 нед. В то же время дозозависимые побочные эффекты НПВП лимитируют сроки использования этого класса препаратов.
Общую дозу препарата можно уменьшить благодаря мультимодальной терапии с одновременным назначением анальгетиков, противовоспалительных средств, антиконвульсантов и миорелаксантов. Миорелаксанты следует добавить на короткое время, если мышечный спазм значителен. Появляется все больше доказательств эффективности антиконвульсантов (карбамазепин или более современные габапептиноиды) в лечении острых и хронических корешковых синдромов. В отношении других типов мышечно-скелетной боли доказательная база эффективности антиконвульсантов менее разработанной.
Наиболее перспективным, но недостаточно разработанным аспектом лечения боли в спине остаются методы, направленные на устранение причин спондилогенной боли. К сожалению, пока не существует препаратов, способных воздействовать на причины дегенеративных процессов суставного аппарата позвоночника. В то же время в артрологии хорошо себя зарекомендовали препараты, структурно модифицирующие хрящ. Эти препараты обладают обезболивающим и противовоспалительным действием. Данные эффекты обеспечиваются за счет подавления активности лизосомальных ферментов и ингибиции супероксидных радикалов.
Использование препаратов этой группы позволяет значительно уменьшить дозировки применяемых НПВП, что существенно снижает риск развития побочных эффектов. В последнее время наблюдается тенденция использования симптоматических препаратов медленного действия также и при нарушении функции суставов позвоночника. К симптоматическим препаратам медленного действия относятся лекарства, принадлежащие к различным по химической структуре субстанциям, например глюкозамин, хондроитин сульфат и Диафлекс (диацереин) [7]. Начало действия этих лекарств развивается медленно, в течение 4–6 нед., но, что представляется крайне важным, сохраняется на протяжении 2-х и более месяцев после окончания лечения [8].
Среди многих препаратов, имеющих в своей основе протеогликаны, выделяется комплексный препарат Алфлутоп, состав которого сходен с матриксом гиалинового хряща. Основным эффектом Алфлутопа является восполнение матрикса гиалинового хряща, повышение его гидрофильности и, соответственно, сохранение его функции и амортизационных свойств. Дополнительным противовоспалительным эффектом препарата является ингибирование активности металлопротеиназ. Инъекционная форма препарата позволяет использовать его внутрисуставно в случае ограниченного поражения фасеточных суставов, но чаще его используют в/м (паравертебрально) при лечении болевых синдромов, ассоциированных с дегенеративно-дистрофическими изменениями позвоночника. Отдельные проспективные исследования показали противорецидивирующие эффекты Алфлутопа [Левин О.С., 2007].
Диафлекс (диацереин) – новый современный представитель медленных симптом-модифицирующих препаратов, рекомендованных для применения при суставной патологии. Диафлекс представляет собой полусинтетический дериват растительного происхождения. Он является прямым ингибитором синтеза интерлейкина-1 (ИЛ-1), благодаря чему реализует свой модифицирующий эффект на воспалительные внутрисуставные процессы. ИЛ-1 играет фундаментальную роль в поражении хряща. Во-первых, ИЛ-1 способствует экспрессии индуцируемой формы синтетазы оксида азота, которая в свою очередь повышает выделение простагландина E2, ИЛ-6, ИЛ-8 в пораженных хондроцитах, что усугубляет дегенеративные процессы в суставах [9]. Во-вторых, ИЛ-1 повышает продукцию энзимов, разрушающих хрящ, в частности TGFBETA-1 and TGFBETA-2. Кроме того, Диафлекс ингибирует продукцию супероксидов, влияет на миграцию фагоцитов и макрофагов [10].
Наконец, Диафлекс обладает протективным эффектом в отношении гидроксипролина и протеогликанов суставного хряща [8]. В отличие от НПВП Диафлекс не влияет на синтез простагландинов, поэтому лишен присущей НПВП гастродуоденальной токсичности. В целом Диафлекс имеет благоприятный профиль переносимости и не вызывает ренальной и кардиоваскулярной токсичности. Важным преимуществом Диафлекса является наличие у него эффекта последействия, сохраняющегося как минимум на протяжении 4–6 мес. [11].
Механизм действия Диафлекса и его благоприятный профиль переносимости позволяют рассматривать данный препарат как многообещающий для лечения боли в спине, ассоциированной с суставным аппаратом позвоночника, и ограничения прогрессирования заболевания. Оптимальной суточной дозой Диафлекса является 100 мг/сут. (по 1 капсуле 50 мг 2 р./сут.).
Основываясь на механизме действия симптом- и структурно-модифицирующих препаратов, следует рекомендовать их назначение в комплексе с НПВП для лечения острых эпизодов боли. После купирования интенсивной боли и отмены НПВП следует продолжить курс Диафлекса для купирования «остаточной» боли и профилактики возможных болевых рецидивов.