Гипертензия у беременных что это
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
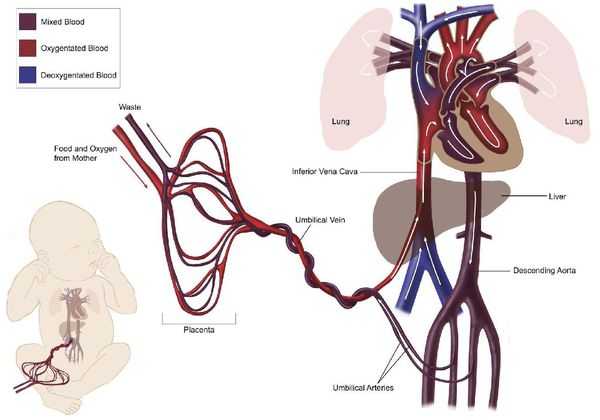
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
Существует два способа лечения артериальной гипертензии при беременности :
— гестационной АГ (АД ≥ 140/90 на сроке ≥ 20 недель беременности);
— гипертоническом кризе (быстрое повышение АД ≥ 170/110);
— преэклампсии (АД ≥ 140/90 + белок в моче);
Виды амбулаторного лечения:
Немедикаментозное лечение: [1] [2] [5] [6]
Гипертония при беременности
Гипертония при беременности — это патологическое повышение артериального давления (АД) выше стандартных нормальных или характерных для пациентки показателей, возникшее до зачатия или связанное с гестацией. Обычно проявляется головными болями, головокружением, шумом в ушах, одышкой, сердцебиениями, быстрой утомляемостью. Диагностируется с помощью измерения АД, ЭКГ, ЭхоКГ, УЗИ надпочечников и почек, лабораторных анализов крови и мочи. Стандартное лечение предполагает назначение гипотензивных препаратов (селективных β1-адреноблокаторов, α2-адреномиметиков, антагонистов кальция, вазодилататоров) в комбинации со средствами, улучшающими работу фетоплацентарного комплекса.
МКБ-10
Общие сведения
Артериальная гипертензия (АГ, артериальная гипертония) является наиболее частым сердечно-сосудистым расстройством, выявляемым в гестационном периоде. По данным ВОЗ, гипертония диагностируются в 4-8% гестаций, в России гипертензивные состояния обнаруживаются у 7-29% беременных. Почти в двух третях случаев гипертензия обусловлена беременностью, показатели давления стабилизируются на протяжении 6 недель после родов. Хотя физиологические изменения в 1 триместре обычно способствуют снижению АД, гипертония, развившаяся до гестации, без достаточного контроля давления зачастую ухудшает прогноз беременности и ее исходов, поэтому такие пациентки нуждаются в повышенном внимании со стороны медицинского персонала.
Причины
У 80% беременных с высоким АД хроническая артериальная гипертензия, которая возникла до зачатия либо манифестировала в первые 20 недель гестационного срока, связана с развитием гипертонической болезни (эссенциальной гипертонии). У 20% женщин артериальное давление повышается до беременности под влиянием других причин (симптоматическая гипертензия). Пусковым моментом для обострения или дебюта заболевания у беременных зачастую является увеличение объема циркулирующей крови, необходимой для удовлетворения потребностей в питательных веществах и кислороде как матери, так и плода. Основными предпосылками для возникновения хронической артериальной гипертензии являются:
Гипертония, выявленная после 20-й недели беременности (обычно за 3-4 недели до родов), является функциональным расстройством. Она обусловлена специфическими изменениями гемодинамики и реологии крови, связанными с вынашиванием плода и подготовкой к родам. Как правило, уровень артериального давления в таких случаях нормализуется к концу 6-й недели послеродового периода.
Патогенез
Начальным звеном развития эссенциальной гипертонии является нарушение динамического равновесия между прессорными и депрессорными системами кортиковисцеральной регуляции, которые поддерживают нормальный тонус сосудистых стенок. Повышение активности прессорных симпатико-адреналовой и ренин-ангиотензин-альдостероновой систем оказывает сосудосуживающий эффект, что вызывает компенсаторную активацию депрессорной системы — усиленную секрецию вазодилататорных простагландинов и компонентов калликреин-кининового комплекса белков. В результате истощения депрессорных агентов нарастает лабильность АД с тенденцией к его стойкому повышению.
Первичные нарушения на кортикальном уровне, реализованные через вторичные нейроэндокринные механизмы, приводят к возникновению вазомоторных расстройств — тоническому сокращению артерий, что проявляется повышением давления и вызывает ишемизацию тканей. Одновременно под влиянием симпатоадреналовой системы усиливается сердечный выброс. Для улучшения кровоснабжения органов компенсаторно увеличивается объем циркулирующей крови, что сопровождается дальнейшим ростом АД. На уровне артериол нарастает периферическое сосудистое сопротивление, в их стенках нарушается соотношение между электролитами, гладкомышечные волокна становятся более чувствительными к гуморальным прессорным агентам.
Через набухшую утолщенную, а затем и склерозированную стенку сосудов питательные вещества и кислород хуже проникают в паренхиму внутренних органов, вследствие чего развиваются различные полиорганные нарушения. Для преодоления высокого периферического сопротивления сердце гипертрофируется, что приводит к дальнейшему повышению систолического давления. В последующем истощение ресурсов миокарда способствует кардиодилатации и развитию сердечной недостаточности. При симптоматических гипертензиях пусковые моменты заболевания могут быть другими, но впоследствии включаются единые механизмы патогенеза.
Дополнительными патогенетическими факторами гипертонии при гестации у наследственно предрасположенных женщин могут стать недостаточный синтез 17-оксипрогестерона плацентарной тканью, высокая чувствительность сосудов к действию ангиотензинов, усиленная продукция ренина, ангиотензина II, вазопрессина на фоне функциональной ишемии почек, эндотелиальная дисфункция. Определенную роль играет перенапряжение кортиковисцеральных систем регуляции вследствие гормональной перестройки организма, эмоциональных переживаний, вызванных беременностью.
Классификация
Традиционное деление гипертензивных состояний на первичные и симптоматические, систолические и диастолические, легкие, средние и тяжелые при беременности рационально дополнить классификацией на основе критериев времени возникновения заболевания и его связи с гестацией. В соответствии с рекомендациями Европейского общества по изучению артериальной гипертензии выделяют следующие формы артериальной гипертонии, определяемой у беременных:
Симптомы гипертонии при беременности
Выраженность клинической симптоматики зависит от уровня артериального давления, функционального состояния сердечно-сосудистой системы и паренхиматозных органов, гемодинамических особенностей, реологических характеристик крови. Легкое течение заболевания может быть бессимптомным, хотя чаще беременные жалуются на периодическое возникновение головных болей, головокружения, шума или звона в ушах, повышенной утомляемости, одышки, болей в груди, приступов сердцебиений. Пациентка может ощущать жажду, парестезии, похолодание конечностей, отмечать нарушения зрения, учащение мочеиспускания ночью. Нередко ухудшается ночной сон, появляются немотивированные приступы тревоги. Возможно выявление в моче небольших примесей крови. Иногда наблюдаются носовые кровотечения.
Осложнения
Артериальная гипертензия во время беременности может осложняться гестозами, фетоплацентарной недостаточностью, самопроизвольными абортами, преждевременными родами, преждевременной отслойкой нормально расположенной плаценты, массивными коагулопатическими кровотечениями, антенатальной гибелью плода. Высокая частота гестозов у беременных с гипертонией (от 28,0 до 89,2%) обусловлена общими патогенетическими механизмами нарушений регуляции тонуса сосудов и работы почек. Течение гестоза, возникшего на фоне артериальной гипертензии, является крайне тяжелым. Обычно он формируется на 24-26-й неделях, отличается высокой терапевтической резистентностью и склонностью к повторному развитию при следующих беременностях.
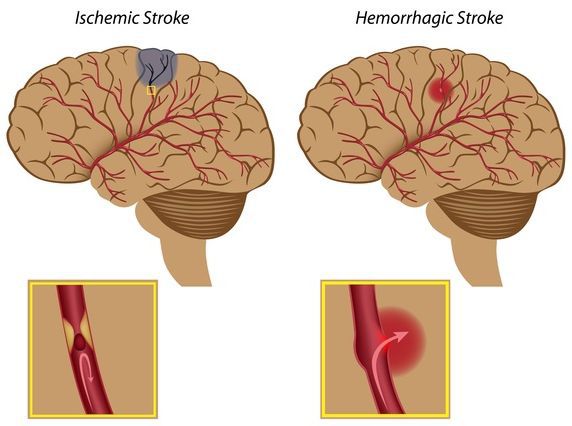
Риск преждевременного прерывания гестации увеличивается по мере утяжеления гипертонии и в среднем составляет 10-12%. При беременности и в период родов у женщин с повышенным давлением чаще нарушается мозговое кровообращение, отслаивается сетчатка, диагностируется отек легких, полиорганная и почечная недостаточность, HELLP-синдром. Гипертония до сих пор остается второй по частоте после эмболии причиной материнской смертности, которая, согласно данным ВОЗ, достигает 40%. Чаще всего непосредственной причиной смерти женщины становится ДВС-синдром, вызванный кровотечением при преждевременной отслойке плаценты.
Диагностика
Выявление у беременной характерных для гипертензии жалоб и повышения АД при разовой тонометрии является достаточным основанием для назначения комплексного обследования, позволяющего уточнить клиническую форму патологии, определить функциональную состоятельность различных органов и систем, выявить возможные причины и осложнения заболевания. Наиболее информативными методами для диагностики гипертонии при беременности являются:
С учетом высокой вероятности развития фетоплацентарной недостаточности рекомендовано проведение исследований, позволяющих контролировать функциональные возможности плаценты и развитие плода, — УЗДГ маточно-плацентарного кровотока, фетометрии, кардиотокографии. При беременности дифференциальная диагностика гипертонии проводится с заболеваниями почек (хроническим пиелонефритом, диффузным диабетическим гломерулосклерозом, поликистозом, аномалиями развития), энцефалитом, опухолями головного мозга, коарктацией аорты, узелковым периартериитом, эндокринными заболеваниями (синдромом Иценко-Кушинга, тиреотоксикозом). Пациентке рекомендованы консультации кардиолога, невропатолога, уролога, эндокринолога, окулиста, по показаниям — нейрохирурга, онколога.
Лечение гипертонии при беременности
Основной терапевтической задачей при ведении беременных с АГ является эффективное снижение АД. Антигипертензивные препараты назначают при показателях АД ≥130/90-100 мм рт. ст., превышении нормального для конкретной пациентки систолического давления на 30 единиц, диастолического — на 15, выявлении признаков фетоплацентарной недостаточности или гестоза. Терапия гипертонии по возможности проводится монопрепаратом в минимальной дозировке с хронотерапевтическим подходом к приему медикаментов. Предпочтительны лекарственные средства с пролонгированным эффектом. Для уменьшения АД в период гестации рекомендуют использовать следующие группы гипотензивных препаратов:
Диуретики, антагонисты ангиотензиновых рецепторов, блокаторы АПФ для лечения гипертонии гестационного периода применять не рекомендуется. Комплексная медикаментозная терапия повышенного давления при беременности предполагает назначение периферических вазодилататоров, улучшающих микроциркуляцию в фетоплацентарной системе, метаболизм и биоэнергетику плаценты, биосинтез белка.
Предпочтительным способом родоразрешения являются естественные роды. При хорошем контроле АД, благоприятном акушерском анамнезе, удовлетворительном состоянии ребенка гестацию пролонгируют до доношенных сроков. Во время родов продолжается гипотензивная терапия, обеспечиваются адекватная аналгезия и профилактика гипоксии плода. Для сокращения периода изгнания по показаниям выполняется перинеотомия или накладываются акушерские щипцы. При высокой терапевтической рефрактерности, наличии серьезных органных осложнений (инфаркта, инсульта, отслойки сетчатки), тяжелых и осложненных гестозах, ухудшении состояния ребенка роды проводятся досрочно.
Прогноз и профилактика
Исход гестации зависит от выраженности гипертензивного синдрома, функционального состояния фетоплацентарного комплекса и органов-мишеней, эффективности гипотензивного лечения. С учетом степени тяжести заболевания специалисты в сфере акушерства выделяют 3 степени риска беременности и родов. При мягкой гипертонии с признаками гипотензивного влияния гестации в I триместре (I группа риска) прогноз благоприятный. У беременных женщин с мягкой и умеренной гипертензией без физиологичного гипотензивного эффекта на ранних сроках (II группа риска) осложненными являются более 20% гестаций. При умеренной и тяжелой гипертензии со злокачественным течением (III группа риска) больше чем у половины беременных выявляются осложнения, вероятность рождения доношенного ребенка резко снижается, повышается риск перинатальной и материнской смертности.
Для профилактики гипертонии женщинам, планирующим беременность, рекомендуется снизить избыточный вес, пролечить обнаруженную соматическую и эндокринную патологию, избегать стрессовых ситуаций. Беременных пациенток с АГ относят к группе повышенного риска для диспансерного наблюдения и профильного лечения у терапевта с не менее чем 2-3 осмотрами в течение гестационного срока.
Беременность и артериальная гипертензия
Пристром Андрей Марьянович, заведующий кафедрой кардиологии и ревматологии Бел МАПО, кандидат медицинских наук
1. Что такое артериальная гипертензия беременных?
2. Что происходит с уровнем артериального давления при нормально протекающей беременности?
Во время беременности в деятельности сердечно-сосудистой системы матери происходят значительные изменения, которые направлены на обеспечение необходимой для плода интенсивной доставки кислорода и разнообразных питательных веществ и удаление продуктов метаболизма.
Сердечно-сосудистая система функционирует при беременности с повышенной нагрузкой. Это обусловлено усилением обмена веществ, увеличением объема циркулирующей крови, развитием маточно-плацентарного круга кровообращения, прогрессирующим нарастанием массы тела беременной и рядом других факторов. По мере увеличения размеров матки ограничивается подвижность диафрагмы, повышается внутрибрюшное давление, изменяется положение сердца в грудной клетке (оно располагается более горизонтально), на верхушке сердца у некоторых женщин может возникать не резко выраженный функциональный систолический шум.
Среди многочисленных изменений сердечно-сосудистой системы, присущих физиологически протекающей беременности, в первую очередь следует отметить увеличение объема циркулирующей крови на 30-50 % от исходного уровня (до беременности). Поскольку процентное увеличение объема плазмы превышает увеличение объема эритроцитов, возникает так называемая физиологическая анемия беременных. Она характеризуется снижением концентрации гемоглобина со 135-140 до 100-120 г/л. Все эти изменения, имеющие выраженный адаптационный характер, обеспечивают поддержание в течение беременности и родов оптимальных условий транспорта кислорода в плаценте и в жизненно важных органах матери.
При нормально протекающей беременности систолическое артериальное давление во время беременности практически не изменяется, а диастолическое артериальное давление в первые 20 недель беременности снижается на 5-15 мм рт. ст., но в третьем триместре повышается до исходного уровня. Причинами этих изменений являются формирование в эти сроки беременности плацентарного кровообращения и сосудорасширяющий эффект ряда гормонов.
Во время беременности наблюдается физиологическая тахикардия. В норме частота сердечных сокращений у женщин в поздние сроки беременности может повышаться до 80-95 в минуту.
3. Как необходимо измерять артериальное давление у беременных?
Для получения истинных цифр необходимо соблюдать следующие правила измерения артериального давления у беременных:
а) измерять артериальное давление следует после 10-15-минутного отдыха;
б) измерение должно проводиться на обеих руках. Давление на правой и левой руках, как правило, различается. Поэтому следует выбрать руку с более высоким значением артериального давления и в дальнейшем производить измерения артериального давления на этой руке;
в) измерения артериального давления предпочтительно производить в положении сидя. В положении лежа сдавливание нижней полой вены может исказить цифры артериального давления;
г) использовать манжетку соответствующего размера. Применение слишком больших, либо слишком малых манжеток дает ошибочные результаты;
д) не следует округлять получаемые цифры до 0 или 5. Измерение должно производиться с точностью до 2 мм рт. ст., для чего необходимо медленно стравливать воздух из манжетки.
4. Как часто встречается повышение артериального давления у беременных?
Следует иметь ввиду, что однократное повышение артериального давления > 140/90 мм рт. ст. регистрируется примерно у 40-50% женщин. Поэтому однократное измерение артериального давления не является основанием для постановки диагноза артериальной гипертензии. Кроме того, известен феномен так называемой гипертензии белого халата, то есть высокого артериального давления при измерении медицинским персоналом по сравнению с нормальными значениями при амбулаторном измерении. Значимость данного феномена у беременных до настоящего времени не определена. Известно, что в период беременности его встречаемость в 2 раза выше, чем в целом в популяции.
Распространенность же истинных типов артериальной гипертензии у беременных составляет по разным данным от 5 до 20%.
5. О чем должна знать женщина с повышенным артериальным давлением, планирующая беременность?
Женщина с установленным диагнозом артериальной гипертензии до беременности должна пройти всестороннее обследование, направленное как на определение состояния здоровья, так и на поиск возможных причин вторичной артериальной гипертензии.
В первую очередь необходимо следовать общим советам, касающимся здорового образа жизни (прекращение курения, употребления алкоголя и др.).
При планировании беременности женщина должна быть особенно внимательной к своему состоянию здоровья, если это: первая беременность; многоплодная беременность; в семье встречались случаи преэклампсии; возраст моложе 20 и старше 35 лет; есть избыточный вес или ожирение; возраст отца будущего ребёнка старше 35 лет.
А также если беременная страдает следующими заболеваниями: сахарный диабет; системные заболевания (системная красная волчанка, саркоидоз, ревматоидный артрит); хронические заболевания почек; заболевания сердца, в том числе врождённые пороки сердца; хроническая анемия; неуточнённая артериальная гипертензия до беременности.
6. Что делать, если на фоне существующей артериальной гипертензии наступила беременность?
С самого начала беременности женщинам с артериальной гипертензией, которые ранее получали лекарственную антигипертензивную терапию, ее необходимо скорректировать так, чтобы добиться нормализации уровня артериального давления, при этом, отказавшись от применения препаратов, безопасность которых для будущего ребенка не доказана.
Беременным с артериальной гипертензией могут быть предложены плановые госпитализации в дородовое отделение. Первая госпитализация в сроке до 12 недель требуется для оценки тяжести заболевания и имеющихся осложнений. При III степени артериальной гипертензии имеется очень высокий риск развития осложнений, как со стороны матери, так и плода, поэтому в тяжелых случаях беременной предлагают прерывание беременности (или, в противном случае, предлагают подписать информированный отказ от прерывания беременности). Вторая госпитализация проводится на сроках 28-32 недели, в период наибольшей нагрузки на сердечно-сосудистую систему, для коррекции доз гипотензивных препаратов. Последняя плановая госпитализация осуществляется за 2 недели до предполагаемых родов для подготовки женщины к родоразрешению.
7. Каковы диагностические критерии артериальной гипертензии при беременности?
Согласно основным современным рекомендациям артериальная гипертензия у беременных диагностируется как повышение систолического артериального давления > 140 мм рт. ст. и/или диастолического артериального давления > 90 мм рт. ст. при двух и более последовательных измерениях с интервалом > 4 часов. Другие критерии в настоящее время использоваться не должны.
8. Какие типы артериальной гипертензии встречаются у беременных?
Термин «хроническая артериальная гипертензия» применяться по отношению к тем женщинам, у которых повышение артериального давления регистрировалось до начала беременности.
Преэклампсией называется сочетание артериальной гипертензии и протеинурии, которые впервые появляются после 20 недель беременности. Этот тип является наиболее неблагоприятным для матери и плода в связи с большим числом серьезных осложнений.
Понятие «гестационная гипертензия» относится к изолированному повышению артериального давления во второй половине беременности. По сравнению с другими типами прогноз для женщины и плода при гестационной гипертензии наиболее благоприятен.
9. Каков подход к обследованию беременной с выявленным повышением артериального давления?
При наличии у беременной повышенного артериального давления необходимо выполнять все рекомендации врача. Наиболее важным являются контроль артериального давления в домашних условиях и периодические анализы мочи. Подъем артериального давления в сроке после 20 недель должен насторожить беременную в плане возможного развития преэклампсии. В этих случаях нужно обращаться врачу и проводить дополнительные обследования.
Кроме того, необходимо тщательное наблюдение за состоянием плода, который может пострадать от недостаточности плацентарного кровоснабжения и гипоксии, что проявляется задержкой его развития. Если найденные изменения очень серьезны, может быть показано прерывание беременности.
10. Какие дополнительные «повреждающие факторы» могут усугубить течение артериальной гипертензии?
Они хорошо известны. Это курение (в том числе и пассивное), чрезмерно потребление алкоголя, избыточный вес, сахарный диабет, повышенный уровень холестерина в крови.
11. Каковы клинические проявления повышенного артериального давления?
Каких-либо клинических проявлений при артериальной гипертензии у беременных может и не быть. Не стоит забывать и о том, что в первой половине беременности происходит некоторое снижение артериального давления, в связи с чем можно не сразу выявить артериальную гипертензию.
Тем не менее, если женщину начинают беспокоить головные боли, головокружение, шум в ушах, нарушение сна, слабость, кровотечение из носа, боли в области сердца, следует измерить артериальное давление, и при повышенных значениях обратиться к врачу.
12. Что такое преэклампсия?
13. Каковы причины развития преэклампсии во время беременности?
До сих пор не найдено точных причин формирования преэклампсии во время беременности, что существенно осложняет ее лечение. Однако некоторые факты о данной патологии установлены:
1. Преэклампсия начинается по той причине, что плацента не прорастает как обычно своей сосудистой сетью в стенку матки. Это приводит к ухудшению кровотока в плаценте.
2. Преэклампсия может встречаться в семьях. Если, к примеру, у Вашей матери во время беременности отмечалась преэклампсия, то риск этой патологии у Вас также повышен. Кроме того, риск преэклампсии высок в том случае, если мать отца ребенка также страдала этой патологией.
3. Наличие артериальной гипертензии до беременности, а также заболеваний, при которых отмечается артериальная гипертензия, таких как ожирение, поликистоз яичников, сахарный диабет, повышают риск преэклампсии во время беременности.
14. Каковы признаки преэклампсии во время беременности?
В первую очередь беременным следует обращать внимание на повышение артериального давления со второй половины беременности, появление белка в моче, а также быструю прибавку в весе и внезапные отеки рук и лица. При выраженной преэклампсии могут отмечаться симптомы поражения внутренних органов, такие как сильная головная боль и нарушение зрения, а также дыхания. Кроме того, могут быть боли в животе и снижение мочеиспускания.
15. Какие факторы увеличивают риск развития преэклампсии?
Известно, что преэклампсия значительно чаще развивается в течение первой беременности по сравнению с последующими, у женщин в возрасте до 20 лет и старше 35 лет. Повышают риск преэклампсии и такие связанные с самой беременностью факторы, как многоплодие, многоводие, инфекции мочевыводящих путей. Важную роль играют наследственные факторы. Сопутствующая патология повышает риск развития преэклампсии. Отмечено значение предшествующей артериальной гипертензии, заболеваний почек, ожирения, сахарного диабета, гипергомоцистеинемии.
16. Чем опасна преэклампсия для матери и плода?
17. Известны ли меры профилактики преэклампсии?
В настоящее время эффективных мер по профилактике преэклампсии нет. Основной проблемой, затрудняющей определение направлений профилактики преэклампсии, является отсутствие четких представлений о генезе этого расстройства. Имеющиеся на сегодня данные крупномасштабных контролируемых исследований не позволяют судить об эффективности профилактического назначения препаратов кальция, рыбьего жира и низких доз аспирина.
18. Что необходимо учитывать при лечении беременных с артериальной гипертензией?
Перед назначением антигипертензивных препаратов следует рассмотреть возможность нефармакологических мер по снижению артериального давления. При небольшом повышении артериального давления этого может оказаться достаточно. Среди нефармакологических вмешательств наиболее часто предлагаются постельный режим, изменение образа жизни, диетические рекомендации и пищевые добавки. Нефармакологические вмешательства включают регулярное посещение врача, домашнее наблюдение, а также частый отдых. При неэффективности нефармакологических мер должна быть назначена медикаментозная терапия. Несмотря на то, что спектр лекарственных препаратов, используемых в лечении артериальной гипертензии беременных, достаточно широк, выбор лекарственной терапии для беременной женщины является ответственным и сложным, требует строгого учета всех плюсов и минусов этого лечения. При назначении лекарственной терапии у беременных необходимо ориентироваться на доказанную эффективность и безопасность. В мире существует классификация лекарственных препаратов по критериям безопасности для плода, в соответствии с которой препараты по риску развития неблагоприятных эффектов у плода делятся на 5 категорий (A, B, C, D и X). Соответственно, если препарат относится к категориям A, B и C, может быть использован, а если к категориям D, либо X, его применение в период беременности опасно для плода.
19. Применение каких антигипертензивных препаратов нежелательно у беременных?
Ингибиторы ангиотензинпревращающего фермента и антагонисты рецепторов ангиотензина II противопоказаны, поскольку небезопасны для плода. Применение же других антигипертензивных препаратов должно учитывать множество факторов, таких как срок беременности, тип артериальной гипертензии беременных, доза препарата и другие, и возможно только в строгом соответствии с назначением врача.
20. В чем заключается тактика наблюдения за женщиной после выписки из стационара?
Все женщины, страдавшие артериальной гипертензией в течение беременности, нуждаются в наблюдении в течение 6 недель после родов. По мере снижения артериального давления производится уменьшение дозы и отмена гипотензивных препаратов. При сохраняющемся повышении артериального давления необходимо тщательное обследование для определения причин артериальной гипертензии. При назначении лечения необходимо помнить о роли нефармакологических мер по снижению артериального давления. Кроме того, контроль состояния больной в послеродовом периоде должен быть направлен на предотвращение или лечение тромбоэмболических и инфекционных осложнений, послеродовой депрессии.