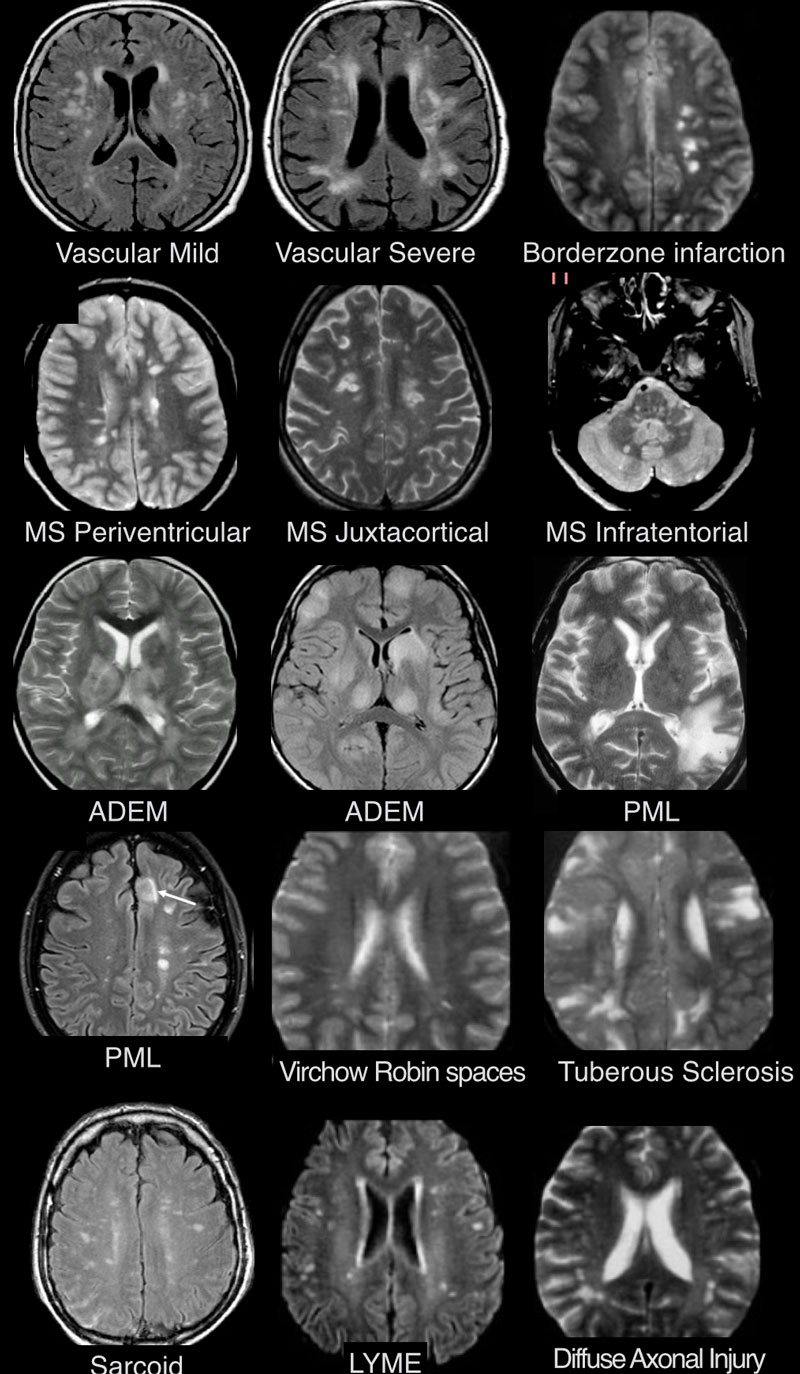
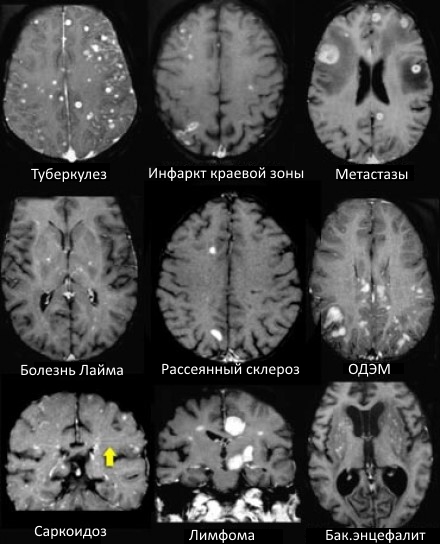
Гиперденсивное образование что это в голове
Гиперинтенсивность белого вещества мозга локального характера по данным МРТ головного мозга
Церебральное заболевание мелких сосудов представляет собой гетерогенное заболевание, при котором различные по своей этиологии факторы могут приводить к разным вариантам гиперинтенсивности белого вещества (WMH). Функции формы WMH могут помочь различать эти разные типы изменений. Представляет интерес алгоритм определения объема WMH и различные определения функции формы и местоположения WMH при сканировании мозга МРТ ( 3T).
Особенности формы и местоположения WMH могут также служить для дифференциации WMH предполагаемого сосудистого происхождения от других причин WMH, таких как рассеянный склероз. Такие особенности (например, овальная форма и вовлечение U-волокон в рассеянный склероз) используются для определения наиболее вероятной этиологии WMH в клинической практике, в основном с визуальной оценкой. Однако это может быть сложной задачей, и многие функции WMH не легко визуально воспринимаются. Автоматическое обнаружение и сегментация WMH является предпочтительным, но также сопряжено с техническими проблемами. Эти проблемы включают в себя частичные объемные эффекты, особенно для небольшого WMH и воспроизводимости измерений в пределах напряженности поля MRI, последовательности и вариаций параметров последовательности.
Очаговые изменения белого вещества головного мозга. МРТ диагностика
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ БЕЛОГО ВЕЩЕСТВА
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
Сделать МРТ головного мозга в Санкт-Петербурге
Рассеянный склероз считается самым распространенным воспалительным заболеванием, которое характеризуется поражением белого вещества головного мозга. Наиболее частыми вирусными заболеваниями, приводящими к возникновению похожих очагов, являются прогрессирующая мультифокальная лейкоэнцефалопатия и герпесвирусная инфекция. Они характеризуются симметричными патологическими участками, которые нужно дифференцировать с интоксикациями.
Сложность дифференциальной диагностики обусловливает в ряде случаев необходимость дополнительной консультации с нейрорадиологом с целью получения второго мнения.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
Воспалительные заболевания
Заболевания инфекционной природы
Интоксикации и метаболические расстройства
Травматические процессы
Врожденные заболевания
Могут наблюдаться в норме
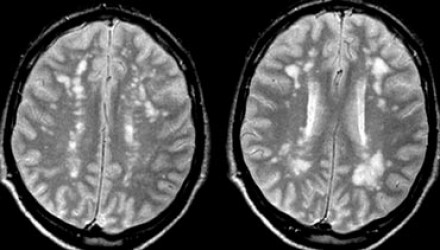
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
На изображениях определяются множественные точечные и «пятнистые» очаги. Некоторые из них будут рассмотрены более детально.
Инфаркты по типу водораздела
Острий диссеминированный энцефаломиелит (ОДЭМ)
Саркоидоз головного мозга
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное вещество. Некоторые из них описаны далее подробнее.
Инфаркт по типу водораздела
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
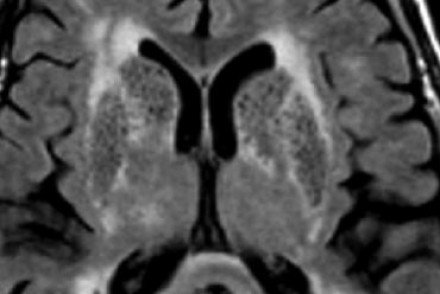
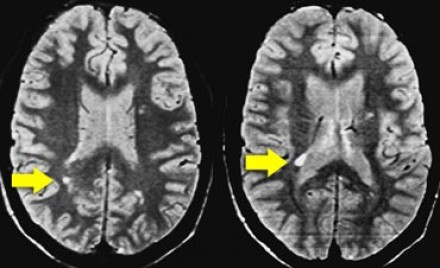
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.
На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible). Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
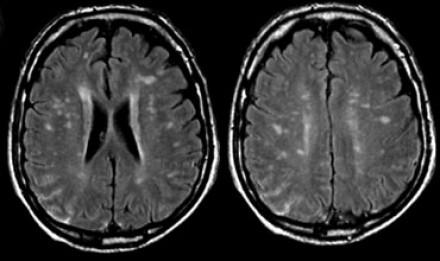
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
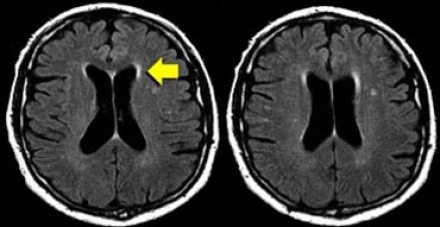
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.
На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
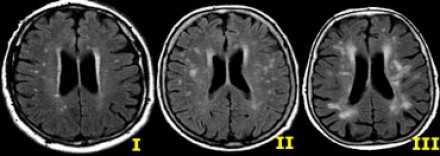
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
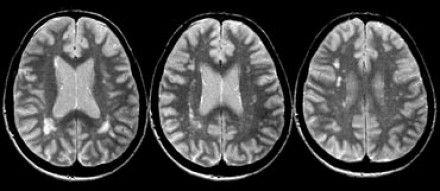
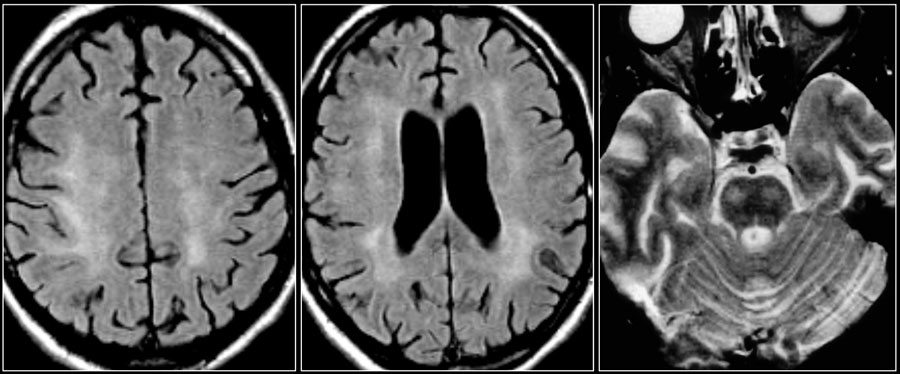
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
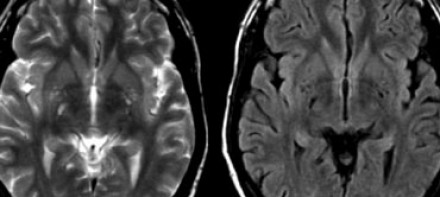
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
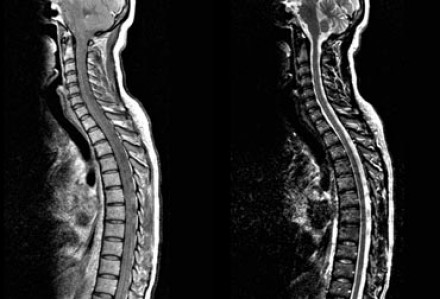
На представленных МР-томограммах патологических участков в спинном мозге не выявлено. У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
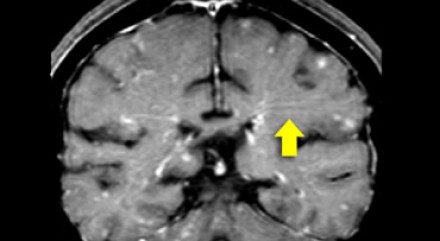
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
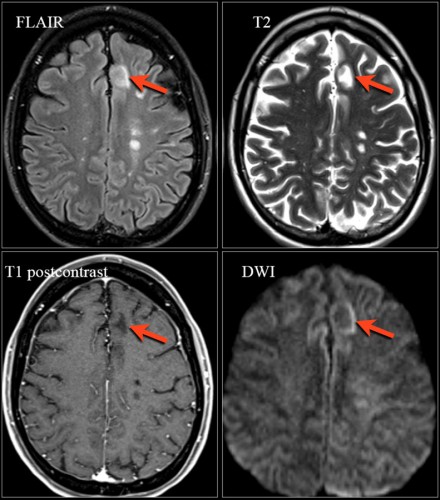
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз. Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
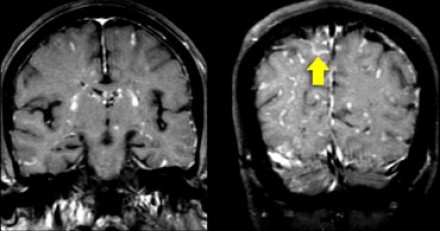
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
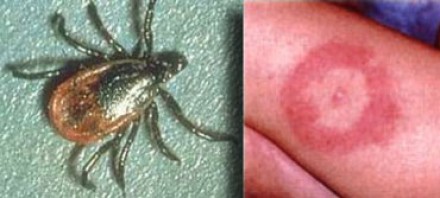
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза, т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:
Дифференциальная диагностика РС и ПМЛ
| Рассеянный склероз | ПМЛ | |
| Форма | Овоидная | Диффузные участки |
| Края | Четко очерченные | Расплывчатые, нечеткие |
| Размер | 3-5 мм | Больше 5 мм |
| Локализация | Перивентрикулярно («пальцы Доусона») | Субкортикальные отделы |
| Объемное воздействие | Присутствует при зонах большого размера | Отсутствует |
| Динамика в течение 1 месяца | Разрешение | Прогрессивное увеличение в размерах |
БЕЛОЕ ВЕЩЕСТВО ПРИ ВИЧ-ИНФЕКЦИИ
Ключевыми изменениями при ВИЧ-инфекции являются атрофия и симметричные перивентрикулярные или более диффузные зоны у пациентов со СПИДом.
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
Данное сосудистое заболевание считается врожденным и характеризуется следующими ключевыми клиническими признаками: мигренью, деменцией; а также отягощенной семейной историей. Характерными диагностическими находками являются субкортикальные лакунарные инфаркты с наличием мелких кистозных очажков и лейкоэнцефалопатии у подростков. Локализация поражения белого вещества в переднем полюсе лобной доли и в наружной капсуле признана высокоспецифичным признаком.
МРТ головного мозга при синдроме CADASIL. Характерное вовлечение височных долей.
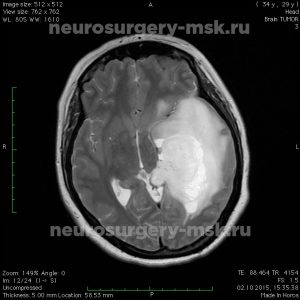
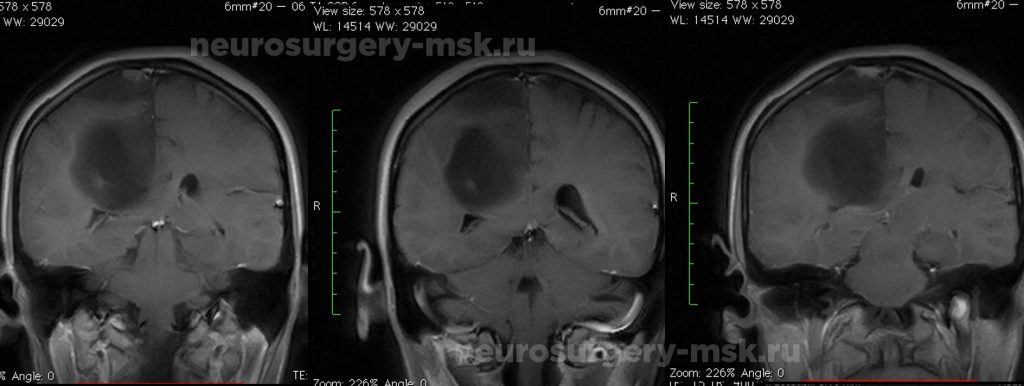
Внутримозговые опухоли головного мозга
Госпитализация и лечение по квоте ОМС. Подробнее после просмотра снимков.
Содержание:
Внутримозговые опухоли являются первичными образованиями головного мозга. В большинстве случаев они растут из клеток глии. Именно поэтому специалисты чаще всего обнаруживают внутримозговые образования глиального ряда. Они могут иметь разные варианты клинического течения, в зависимости от места локализации, объема патологического участка, степени сдавливания окружающих структур.
Виды внутримозговых образований головного мозга
Из внутримозговых опухолей головного мозга чаще всего встречаются следующие виды:
К таким опухолям относят менингиому. Она отличается медленным ростом, достаточно эффективно лечится с помощью хирургических методик. Также к этой категории относят ангиоретикулему. Это доброкачественное объемное внутримозговое образование локализуется преимущественно в области мозжечка.
К таким образованиям относят следующие виды:
Определить точный тип опухоли можно с помощью неврологической диагностики. Возможности диагностической неврологии позволяют сегодня с легкостью выявлять подобные доброкачественные и злокачественные новообразования. НИИ Бурденко имеет современное техническое оснащение, которое применяется как на этапе дифференцировки, так и в период оценки эффективности проведенных операций и на этапе подготовки к хирургическим вмешательствам.
Локализации опухолей
Астроцитома правой теменной доли
Клинические проявления зависят от места локализации новообразования. Внутримозговые опухоли лобной доли долгое время не дают о себе знать. При локализации новообразования слева появляются нарушения речи. Позже возникает слабость в мышцах рук и лица справа.
Внутримозговая опухоль височной доли часто сопровождается галлюцинациями и эпилептическими приступами. В дальнейшем к основным проявлениям присоединяются нарушения зрения в виде выпадения зрительных полей, когда не видно половины изображения слева или справа.
Среди внутримозговых опухолей мозжечка встречается преимущественно менингиома. Рост новообразования сопровождается нарушениями памяти и сознания, постоянными головными болями, склонностью к эпилептическим припадкам. Опухоль произрастает из арахноэндотелия мозга, отличается медленным ростом.
Клинические проявления
На первое место при внутримозговых опухолях выступают общемозговые симптомы. Они связаны с появлением гидроцефалии, спровоцированной повышение внутричерепного давления. Головные боли имеют тупой и распирающий характер. Дополнительным признаком является головокружение. Оно возникает при вращении головой, нередко сопровождается тошнотой, появлением шума в ушах. Раньше всего головокружение возникает при опухолях полушарий мозга.
Одним из симптомов заболевания является рвота, которая не связана с приемом пищи, возникает преимущественно в утренние часы натощак и на пике болевого синдрома. При росте новообразования в области желудочка мозга возможно выявление психических нарушений, которые проявляются с раздражительностью, агрессивностью или периодами выраженной апатии.
У пациентов нарушается внимание, ухудшается и память, возможно возникновение бредовых состояний и появление галлюцинаций. Опухоль начинает действовать на окружающие ткани, вызывает смещение и ущемление структур головного мозга, признаки ишемии, недостаточность кровотока.
Методы лечения
Тактику лечения внутримозговых образований подбирает нейрохирург или невролог после проведения комплексного обследования. Оно включает назначение следующих исследований:
Основным методом диагностики является магнитно-резонансная томография. С ее помощью можно выявить точно место локализацию новообразования, провести дифференцировку опухоли от внутримозговой гематомы, абсцесса или кисты.
Удаление образования головного мозга является основным методом лечения. При прорастании патологического очага в мозговую ткань используют шунтирующие операции, которые обеспечивают отток цереброспинальной жидкости и установку современных систем дренирования. Дополнительно специалисты используют лучевую терапию. С ее помощью можно воздействовать на патологическое образование с разных позиций, сохраняя при этом здоровые клетки. Это замедляет дальнейший рост новообразования и уменьшает основные клинические проявления.
Хирургическое лечение можно комбинировать с лучевой терапией, а также с химиотерапией. Но основным методом борьбы с заболеванием является оперативное вмешательство. Точные нейрохирургические операции позволяют полностью или частично удалить новообразования головного мозга, избавить пациента от выраженных клинических проявлений патологии и улучшить дальнейшей прогноз.
Прогноз жизни
Прогноз жизни во многом зависит от времени обращения за медицинской помощью. Крайне важно использовать все возможности современной нейрохирургии для удаления новообразований головного мозга. Успешные операции проводят в НИИ Бурденко. Высокая квалификация специалистов в сочетании с применением инновационных методов диагностики и лечения дает положительные результаты оперативных вмешательств и заметно улучшает прогноз жизни пациентов.
Консультация нейрохируга
Нейрохирург, доктор медицинских наук
— Нейрохирург 9 отделения НИИ нейрохирургии им. Н.Н.Бурденко (2002 — 2019)
— Ведущий нейрохирург сети клиник «Медси» (2019 — н.в.)
Обзор онкологических заболеваний менингиомы
Вам поставили диагноз: менингиома?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но подробный обзор одной из разновидности опухолей головного мозга.
Ежегодно в России выявляют более 8 тысяч новых заболеваний опухолей мозговой оболочки, головного и спинного мозга и других частей центральной нервной системы. Почти такое же количество граждан умирает от данных локализаций.
Филиалы и отделения, где лечат менингиомы
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение нейроонкологии
Заведующий – к.м.н. ЗАЙЦЕВ Антон Михайлович
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение протонной и фотонной терапии
Заведующий – д.м.н. ГУЛИДОВ Игорь Александрович
Тел: 8 (484) 399 31 30
Менингиомы
Симптомы менингиомы
Симптомы заболевания во многом зависят от места локализации опухоли и могут проявляться в виде:
головных болей; нарушения координации движений; глазодвигательных нарушений (косоглазие, двоение, опущение верхнего века); нарушений зрения – снижения остроты или ограничения периферического зрения чувствительных или двигательных нарушений в конечностях противоположной стороны тела, эпилептических приступов различной структуры, психо-эмоциональных нарушений.
Менингиомы больших размеров могут сопровождаться симптомами повышения внутричерепного давления (головная боль с тошнотой и рвотой), могут вызывать клинические симптомы сдавления мозга и ликворопроводящих путей и угрожать жизни пациента.
Диагностика менингиомы
Лечение менингиомы
В настоящее время выделяют несколько основных методов лечения менингиом.
Хирургическое удаление. Успешность хирургического вмешательства зависит от нескольких факторов – от расположения опухоли по отношению к функционально важным отделам мозга, от близости сосудов и черепно-мозговых нервов, а также от размера менингиомы. Оперативное удаление менингиомы в большинстве случаев заканчивается благополучно. Пациенты относительно быстро могут вернуться к нормальному образу жизни. Однако, вероятность рецидива (повторного образования опухоли) может достигать 20% и более в сроки свыше 10 лет наблюдения и зависит в первую очередь от гистологического подтипа опухоли и радикальности ее удаления.
Альтернативой хирургическому вмешательству при лечении менингиом является лучевая терапия. Этот современный метод облучения отлично себя зарекомендовал при лечении опухолей с локализацией в труднодоступных местах, когда удаление сопряжено с высоким риском функциональных нарушений и хирургических осложнений. Лучевой терапии поддаются опухоли различной величины с максимальной точностью, за один раз или несколькими сеансами лечения, необходимых для получения желаемого результата.
Данные литературы свидетельствуют, что контроль роста доброкачественных менингиом составляет 92-95% (т.е. всего 5-8% рецидивов) при наблюдении свыше 10 лет после лучевой терапии с сохранением высокого уровня качества жизни. Менингиомы 2-й и 3-й степени злокачественности рецидивируют чаще, однако важным преимуществом применения лучевой терапии перед другими методами лечения является возможность неоднократного использования и низкий (в сравнении с другими методами) уровень осложнений.
Таким образом, при менингиомах внутричерепной локализации применение лучевой терапии является оптимальным методом лечения, потому что:
ведет к продолжительному контролю опухолевого роста, который проявляется стабилизацией размеров или уменьшением опухоли;
имеет минимальный риск появления новой или усугубления имеющейся неврологической симптоматики;
позволяет быстро вернуться к повседневной жизненной активности.
Лучевая терапия противопоказана при: больших опухолях (должно быть проведено удаление); наличии выраженной неврологической симптоматики связанной или нет с наличием масс-эффекта; опухолях зрительного нерва с сохранным зрением (проводится фракционированное облучение).
Филиалы и отделения, в которых лечат опухоли головного и спинного мозга, а также отделы центральной нервной системы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.