Гестационный сахарный диабет при беременности чем опасен для ребенка
Сахарный диабет беременных: рекомендации и дневник
Консультации ведут сотрудники кафедры эндокринологии и диабетологии Факультета Дополнительного Профессионального образования Федерального Государственного Автономного Образовательного Учреждения Высшего Образования «Российский Национальный Исследовательский Медицинский Университет имени Н. И. Пирогова» Министерства Здравоохранения Российской Федерации.
Гестационный сахарный диабет — заболевание, характеризующееся гипергликемией (повышением уровня глюкозы крови), которое впервые было выявлено во время беременности. Чаще всего у женщины гликемия нормализуется после родов, но сохраняется высокий риск развития сахарного диабета в последующие беременности и в будущем.
Гестационный сахарный диабет при беременности – достаточно распространенное заболевание в России и мире в целом. Частота встречаемости гипергликемии во время беременности по данным международных исследований составляет до 18%.
Нарушение углеводного обмена может развиваться у любой беременной с учетом тех гормональных и метаболических изменений, которые последовательно происходят на разных этапах беременности. Но наиболее высокий риск развития гестационного сахарного диабета у беременных с:
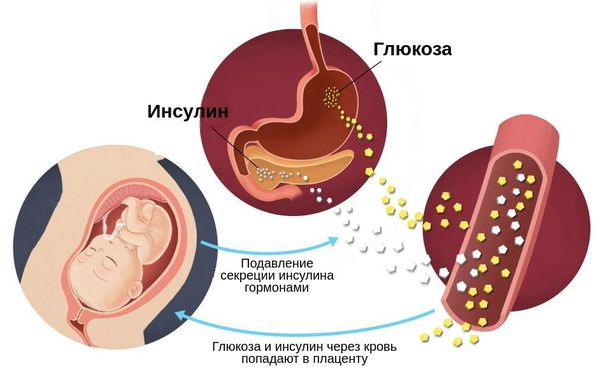
У здоровой беременной для преодоления физиологической инсулинорезистентности и поддержания нормального для беременности уровня глюкозы в крови происходит компенсаторное повышение секреции инсулина поджелудочной железой примерно в три раза (масса бета-клеток при этом увеличивается на 10-15%). Однако, у беременных, особенно при наличии наследственной предрасположенности к сахарному диабету, ожирении (ИМТ более 30 кг/м 2 ) и т. д. существующая секреция инсулина не всегда позволяет преодолеть развивающуюся во второй половине беременности физиологическую инсулинорезистентность. Это и приводит к повышению уровня глюкозы в крови и развитию гестационного сахарного диабета. С током крови глюкоза незамедлительно и беспрепятственно переносится через плаценту к плоду, способствуя у него выработке собственного инсулина. Инсулин плода, обладая «ростоподобным» эффектом, приводит к стимуляции роста его внутренних органов на фоне замедления их функционального развития, а избыток глюкозы, поступающей от матери посредством его инсулина откладывается с 28 недели беременности в подкожное депо в виде жира.
В результате хроническая гипергликемия матери наносит вред развитию плода и приводит к формированию, так называемой, «диабетической фетопатии». Это болезни плода, возникающие с 12-й недели внутриутробной жизни до родов:
При рождении детей с диабетической фетопатией чаще встречаются:
У детей, рожденных от матерей с недиагностированным, некомпенсированным гестационным сахарным диабетом, чаще встречаются:
Со стороны беременной при гестационном сахарном диабете чаще встречаются:
Гестационный сахарный диабет не имеет никаких клинических проявлений, связанных с гипергликемией (сухость во рту, жажда, увеличение объема выделенной за сутки мочи, зуд и т. д.), и поэтому требуется активное выявление этого заболевания у всех беременных.
Анализ и исследования на диабет у беременных
Всем беременным в обязательном порядке необходимо исследовать глюкозу в плазме венозной крови натощак, в условиях лаборатории – на фоне обычной диеты и физической активности – при первом обращении в женскую консультацию или перинатальный центр, не позднее 24 недели беременности.
Если результаты исследования соответствуют нормальным показателям во время беременности, то в обязательном порядке на 24-28 неделях беременности проводится пероральный глюкозотолерантный тест – ПГТТ («нагрузочный тест» с 75 г глюкозы) с целью активного выявления возможных нарушений со стороны углеводного обмена.
ПГТТ с 75 г глюкозы является безопасным и единственным диагностическим тестом для выявления нарушений углеводного обмена во время беременности.
Правила проведения ПГТТ
Этапы выполнения ПГТТ
После забора первой пробы плазмы венозной крови натощак пациентка в течение 5 минут выпивает раствор глюкозы, состоящий из 75 г сухой глюкозы, растворенной в 250-300 мл питьевой негазированной воды, или 82,5 мг глюкозы моногидрата. Начало приема раствора глюкозы считается началом теста.
Следующие пробы крови для определения уровня глюкозы венозной плазмы берутся через 1 и 2 часа после нагрузки глюкозой.
Нормы глюкоза венозной плазмы для беременных:
Правила хранения инсулина и проведения инъекций
Гипогликемия – состояние, характеризующееся низким уровнем сахара в крови. Гипогликемией считается сахар крови ниже 3,9 ммоль/л во время беременности только на фоне инсулинотерапии. Встречается при гестационном сахарном диабете очень редко.
Причины развития гипогликемии при гестационном сахарном диабете:
Признаки гипогликемии:
Что могут отметить окружающие, если у вас возникла гипогликемия:
Алгоритм действия при признаках гипогликемии
Самый надежный метод профилактики гипогликемии – регулярный самоконтроль гликемии.
Гестационный сахарный диабет у беременных
Программа наблюдения беременных с гестационным сахарным диабетом до родов эндокринологом:
Гестационный сахарный диабет при беременности
Марина Поздеева о нарушении толерантности к глюкозе, манифестирующем во время беременности и о том, почему возникает гестационный сахарный диабет
Около 7 % всех беременностей осложняются гестационным сахарным диабетом (ГСД), что составляет более 200 тысяч случаев в мире ежегодно [1]. Наряду с артериальной гипертензией и преждевременными родами ГСД относится к наиболее частым осложнениям беременности [2].
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:
По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается [3]. В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое [4], это:
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД [5]. Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией [4].
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4–5 раз — тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15–20 % и более [4].
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
Согласно стандартам Американской диабетической ассоциации 2013 года [6] женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
Диагностика гестационного сахарного диабета: показатели и норма
В 2012 году эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов приняли Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее — Российский национальный консенсус). Согласно этому документу ГСД выявляют следующим образом:
1 фаза
при первом обращении беременной
2 фаза
на 24– 28‑й неделе беременности
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность [6].
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы [12].
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
В соответствии с рекомендациями Российского национального консенсуса:
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Что такое гестационный сахарный диабет? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кирдянкиной Н.О., эндокринолога со стажем в 11 лет.
Определение болезни. Причины заболевания
Гестационный сахарный диабет (ГСД) — это нарушение углеводного обмена, которое развилось во время беременности. При этом на момент зачатия уровень глюкозы в крови будущей мамы не был высоким. Данный вид сахарного диабета может возникнуть при любой беременности, особенно многоплодной и наступившей в результате ЭКО.
Снизить риск развития ГСД у беременной можно, если вовремя его диагностировать и компенсировать нарушение обмена углеводов.
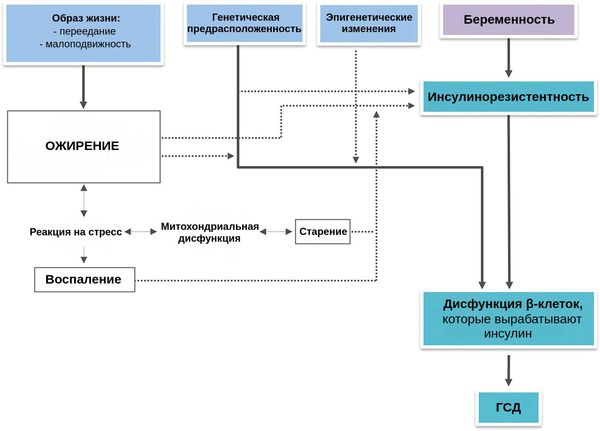
Развитие ГСД связано с генетической предрасположенностью. Она «активируется» под воздействием множества факторов риска [2] [3] [4] :
Симптомы гестационного сахарного диабета
Симптомы гипергликемии — высокого уровня глюкозы в крови — будут наблюдаться уже в первом триместре. Они могут быть схожи с признаками токсикоза беременных, поэтому таким пациенткам рекомендуется определить концентрацию глюкозы в крови натощак.
При обращении к врачу беременные могут жаловаться на сухость во рту, жажду, увеличение количества выпиваемой жидкости (больше 2 л), обильное выделение мочи, повышенный или пониженный аппетит, слабость, похудание, кожный зуд, особенно в области промежности, нарушение сна. Они склонны к гнойничковым заболеваниям кожи и фурункулёзу. Однако все эти признаки более характерны для пациенток с манифестным сахарным диабетом.
Если же углеводный обмен у женщины был нарушен до беременности, то она может жаловаться на ухудшение зрения, снижение чувствительности ног и отёчность.
Патогенез гестационного сахарного диабета
Во время здоровой беременности организм матери изменяется, чтобы обеспечить потребности растущего плода: адаптируется сердечно-сосудистая, почечная, дыхательная, метаболическая и эндокринная системы. Изменяется и чувствительность к инсулину: она увеличивается, способствуя усвоению глюкозы и её отложению в виде жировых запасов. Однако в дальнейшем также увеличивается выработка материнских и плацентарных гормонов, таких как эстроген, прогестерон, лептин, кортизол, плацентарный лактоген и плацентарный гормон роста. Они подавляют действие инсулина и приводят к развитию физиологической инсулинорезистентности — устойчивости к инсулину. В итоге уровень глюкозы в крови слегка повышается. Эта глюкоза легко транспортируется через плаценту к плоду, она необходима для его роста.
В большинстве случаев эти нарушения существуют ещё до беременности и могут прогрессировать. По этой причине повышается риск развития сахарного диабета 2-го типа после беременности, осложнённой ГСД.
ГСД и микробиота кишечника
Появляются доказательства того, что кишечный микробиом — сообщество микробов, обитающих в кишечнике — может воздействовать на метаболические заболевания, в том числе на развитие ГСД.
На состав кишечного микробиома влияют как события в начале жизни (преждевременные роды, кормление грудью), так и события в более позднем возрасте (диетические привычки и пристрастия, применение антибиотиков).
Firmicutes перерабатывают растительные полисахариды, поэтому высокое содержание клетчатки в пище увеличивает концентрацию этих бактерий, а животные белки, наоборот, снижают. По-видимому, это свойства Firmicutes имеют отношение к патогенезу ГСД, хотя механизмы, лежащие в основе этого влияния, неизвестны.
Классификация и стадии развития гестационного сахарного диабета
Собственной классификации у ГСД не существует. Он относится к разновидностям сахарного диабета, который подразделяют на следующие виды:
Сахарный диабет 1-го типа чаще всего встречается в детском и подростковом возрасте. Он связан с наличием аутоантител к инсулину, тирозинфосфатазе и островковым клеткам поджелудочной железы. Аутоантитела приводят к деструкции β-клеток и, как следствие, к абсолютной недостаточности инсулина.
Сахарный диабет 2-го типа чаще диагностируется с возрастом. Его патогенез похож на патогенез ГСД. В основе также лежит инсулинорезистентность — относительная недостаточность инсулина из-за нарушения работы β-клеток, которое приводит к гипергликемии. Так как выработка своего собственного инсулина в организме не нарушена, симптомы гипергликемии носят менее выраженный характер.
Диабет MODY — это диабет зрелого типа, который встречается у молодых людей и обусловлен генетически. Начинается это заболевание у людей до 25 лет. Сопровождается первичным дефектом в работе β-клеток поджелудочной железы.
Манифестный сахарный диабет — это нарушение концентрации глюкозы в крови, которое существовало ещё до беременности, но было диагностировано только во время беременности. Манифестным может быть как сахарный диабет 1-го и 2-го типа, так и другие специфические типы этого заболевания. Точный диагноз устанавливается уже после родов.
Осложнения гестационного сахарного диабета
ГСД может спровоцировать значительные неблагоприятные последствия у матери и у ребёнка, причём как ближайшие, так и отдалённые.
Осложнения у ребёнка
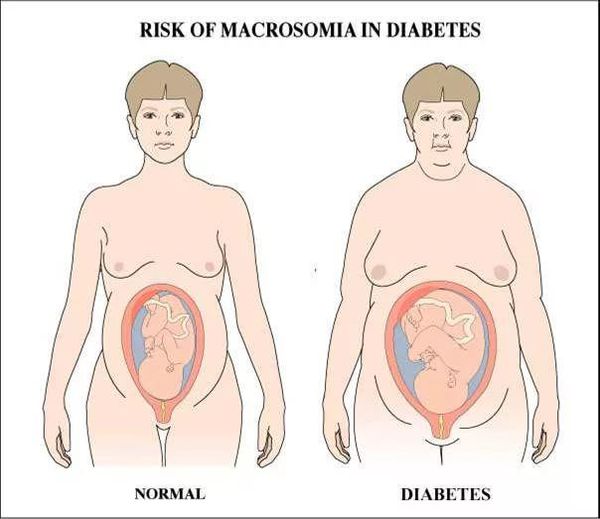
Макросомия является одной из наиболее важных проблем. Чрезмерное увеличение плода стимулируется влиянием инсулина. Он приводит к отложению большого количества подкожного жира и широким плечам ребёнка, которые не соответствуют тазу матери, из-за чего во время родов возникают травмы.
Младенцы матерей с ГСД, которые родились недоношенными, более склонны к развитию респираторного дистресс-синдрома (воспалительному поражению лёгких) и других проблем, связанных с рождением раньше срока.
При рождении младенцы с гиперинсулинемией склонны к гипогликемии — пониженному уровню глюкозы в крови. Она связана с внезапной изоляцией ребёнка от материнского источника глюкозы на фоне высокой концентрации собственного циркулирующего инсулина. Гипогликемия — экстренное состояние. Оно требует наблюдения, а иногда — интенсивной терапии и введения глюкозы внутривенно.
Помимо гипогликемии у детей часто наблюдается снижение кальция и повышение билирубина в крови, а также полицитемия — увеличение эритроцитов, лейкоцитов и тромбоцитов.
Осложнения у матери
Диагностика гестационного сахарного диабета
Диагностика ГСД сводится к определению уровня глюкозы в крови натощак. Кровь для анализа берётся только из вены. Определять гликемию с помощью анализа крови из пальца по уровню цельной капиллярной крови или глюкометром недопустимо, так как эти исследования не могут обнаружить нарушения углеводного обмена.
Перед измерением уровня глюкозы в венозной крови нельзя есть в течение 8-12 часов.
Полностью исключить ГСД это рутинное исследование не может, так как гликемия натощак у беременных всегда ниже, чем есть на самом деле. Поэтому всем беременным настоятельно рекомендуется проводить нагрузочный тест ПГТТ — пероральный глюкозотолерантный тест. Иначе его называют «тест на толерантность к глюкозе».
ПГТТ является оптимальным способом диагностики ГСД. Его проводят на 24-32 недели беременности только в лаборатории. Использование глюкометров запрещено.
Этапы ПГТТ [24] :
Во время теста пациентка должна сидеть на стуле, дёргаться и ходить запрещено, можно пить воду.
Как подготовиться к ПГТТ [24] :
Противопоказания к ПГТТ [24] :
Для установления диагноза ГСД по результатам ПГТТ достаточно одного из указанных изменений глюкозы [24] :
Пациенткам с ГСД рекомендовано динамическое выполнение УЗИ для поиска признаков диабетической фетопатии у плода. К основным признакам протокола УЗИ, на которые следует обращать пристальное внимание, относятся [3] [25] :
Дифференциальная диагностика
ГСД необходимо отличить от манифестного сахарного диабета. На него будут указывать следующие значения [24] :
Лечение гестационного сахарного диабета
Как только врач-эндокринолог или акушер-гинеколог установили диагноз ГСД, пациентке нужно рассказать о принципах рационального сбалансированного питания, необходимости ведения дневника питания, самоконтроля гликемии и контроля кетонурии — кетоновых тел в моче.
Диетотерапия
Питание беременной женщины должно содержать достаточное количество углеводов, исключая легко-усваиваемые (содержатся в белом хлебе, сладостях, некоторых фруктах и т. п.). Оптимальное количество углеводов в сутки — 175 г. Его нужно распределять на три основных приёма пищи и 2-3 перекуса.
Принципы диетотерапии:
Каждый приём пищи должен содержать медленно-усваиваемые углеводы, белок, моно- и полиненасыщенные жиры, пищевые волокна. Это повышает чувствительность к инсулину, способствует меньшей прибавке в весе, снижает частоту назначаемой инсулинотерапии при ГСД. Беременным с ожирением и патологической прибавкой веса рекомендуется ограничить калорийность питания, но не меньше чем на 1800 ккал/сут во избежание кетоза.
На фоне диетотерапии проводится самоконтроль гликемии: измерение глюкозы в крови натощак, в течение дня и перед основными приёмами пищи, на ночь (до 5,1 ммоль/л), через час после еды (до 7,0 ммоль/л).
Диетические рекомендации при ГСД [2] [3] [25] :
Молочные продукты лучше всего употреблять как перекус между основными приёмами пищи. С кефиром и молоком можно делать ягодные смузи.
Витаминотерапия
Как показывают различные исследования, витамина D влияет на выработку и дисфункцию инсулина, а также повышает чувствительность к этому гормону.
Инсулинотерапия
Схема инсулинотерапии подбирается врачом-эндокринологом индивидуально в зависимости от показателей самоконтроля гликемии:
На фоне инсулинотерапии самоконтроль гликемии проводится не менее семи раз в сутки:
НПХ-инсулин ( суспензия из инсулина и протамина ) обладает средней продолжительностью действия (12-16 часов). Его можно совмещать с инсулинами короткого действия.
Прогноз. Профилактика
Роды при ГСД проводятся на 38-39 недели беременности. Более ранее родоразрешение показано пациенткам с неконтролируемым ГСД. Тактику и показания к родам определяет акушер.
ГСД не является основанием для назначения досрочного родоразрешения и кесарева сечения.
Так как пациентки с ГСД находятся в группе риска развития ГСД в последующие беременности, ожирения и сахарного диабета 2-го типа в будущем, им нужно тщательно контролировать углеводный обмен. На сроке 4-12 недели после родов рекомендуется пройти повторный тест с нагрузкой (ПГТТ) для уточнения нарушений обмена углеводов.
Лечение пациенток с ГСД является идеальной платформой для предотвращения и профилактики диабета 2-го типа. Питание матери во время беременности может инициировать у ребенка каскад метаболических и воспалительных иммунных реакций, которые проявятся на более поздних этапах жизни. Поэтому условия питания в этот период могут обратить вспять растущую тенденцию заболеваний, связанных с западным образом жизни.
Гестационный диабет: факты и противоречия
Гестационный диабет, или диабет беременных — диагноз, который не знаком очень многим врачам и большинству женщин. Еще не так давно на уровень сахара в крови беременных женщин обращали поверхностное внимание, тем более что этот уровень повышается физиологически (гипергликемия) из-за повышающихся потребностей растущего плода в сахаре — легко получаемой и усваиваемой энергии. Однако до сих пор существует много противоречий в постановке самого диагноза «гестационный диабет».
Диабет беременных ассоциируется с такими осложнениями беременности, как крупный плод (макросомия, или вес ребенка более 4 кг), преэклампсия, преждевременные роды, проблемы в родах и более высокий уровень оперативного родоразрешения, в частности кесарева сечения.
Гестационный диабет встречается у 5–25% беременных женщин и составляет более 87% всех случаев диабета при беременности. Считается, что большинство женщин, страдающих гестационным диабетом, имеют определенные нарушения обмена веществ с нарушением усвоения сахара и инсулина еще до беременности, но без признаков подобных изменений. Также у этих женщин имеется повышенный риск развития диабета в зрелом возрасте, как и у их детей — они чаще страдают ожирением и нарушением обменных процессов.
Таким образом, вопрос своевременной диагностики гестационного диабета и его лечения является актуальным для многих женщин.
Почему у беременных повышается уровень сахара в крови?
У всех беременных наблюдаются два важных процесса, кардинально влияющих на обмен сахара (глюкозы) в их организме. Первый процесс называется ускоренным голоданием, которое тесно связано с ночным понижением уровня сахара в крови. Во время ночного сна женщина не принимает пищу, поэтому закономерно, что уровень сахара в ее крови значительно понижается. Определение утренних показателей сахара в крови часто используется в диагностике сахарного диабета и при контроле лечения этого заболевания.
Однако реакция беременных женщин на ночное голодание приводит к еще большему падению уровня глюкозы. Именно поэтому немало беременных женщин просыпаются от чувства голода по ночам и нуждаются в еде. Помимо падения уровня сахара в крови повышается уровень жирных кислот, что ускоряет образование ацетона (кетоновые тельца тоже часто находят в моче беременных женщин, что является нормой).
Количество глюкозы, вырабатываемой печенью, увеличивается на 30%, что автоматически повышает выработку инсулина поджелудочной железой. Но ряд плацентарных гомонов повышают устойчивость клеток к инсулину. Неправильное питание беременной женщины (отсутствие завтрака, длительные перерывы между приемами пищи) приводит к быстрому нарушению обменных процессов и усиливает состояние ускоренного голодания.
Другой процесс, который выражен у беременных женщин, проявляется увеличением распада питательных веществ, в первую очередь для быстрого обеспечения плода этими веществами. Изменение чувствительности к инсулину в тканях матери приводит к тому, что меняется не только обмен углеводов, но и белков и жиров. Кровь женщины становится насыщенной энергетическими веществами — жирными кислотами и триглицеридами, которые также участвуют в выработке гормонов плацентой и плодом.
Несмотря на ускоренное голодание и распад веществ, беременные женщины быстро набирают вес, что нередко наблюдается при втором типе сахарного диабета. Набор веса связан с включением механизма самосохранения и накопления энергетических веществ для успешного вынашивания потомства, так как беременность является серьезной нагрузкой для женского организма.
Факторы риска развития гестационного диабета
При постановке на учет должны быть взяты во внимание следующие факторы риска развития диабета беременных:
Противоречия в постановке диагноза «гестационный диабет»
Определение уровня сахара в крови оказалось недостаточным для диагностики сахарного диабета, потому что его уровень может значительно колебаться в течение дня и зависеть от многих факторов. Недостаточно также определять уровень сахара в крови, взятой из пальца, особенно для правильной диагностики диабета.
До сих пор нет единогласия в нормах уровня глюкозы у беременных женщин. Противоречия связаны с тем, что существует несколько организаций (The International Association of Diabetes and Pregnancy Study Groups (IADPSG), ВОЗ, профессиональные общества эндокринологов и другие), рекомендации которых отличаются, но ими пользуются лечебные учреждения и врачи по собственному предпочтению.
Скрининг на диабет рекомендуется проводить у женщин в 24–28 недель беременности. Несмотря на то, что глокозотолератный тест (ГТТ), который используют в практике более 30 лет, является «золотым диагностическим стандартом» (самым лучшим) в постановке диагноза диабета, его часто путают со скрининговым тестом. Прогностический, или скрининговый, тест (glucose challenge test) включает в себя прием 50 г сахара и измерение уровня глюкозы в крови, а диагностический тест (ГТТ) — 75–100 г сахара и определение уровня сахара через 2–3 часа.
Однако часто между врачами возникают разногласия в том, какой тест выбрать при изменениях в уровне сахара натощак — скрининговый или сразу же женщину направить на диагностический тест. Обычно такие разногласия упираются в стоимость проведения анализов и того, кто их оплачивает. Прогностический тест дешевле, и при его нормальных показателях можно не проводить диагностический тест. Сравнительный анализ разных схем скрининга и диагностики гестационного диабета показал, что ни одна схема ведения беременных женщин в отношении диагностики гестационного диабета не имеет преимущества, поэтому не может быть рекомендована в качестве международного стандарта.
В отношении проведения ГТТ существуют споры: сколько принимать глюкозы — 75 г или 100 г? ВОЗ рекомендует 75 г глюкозы, в Северной Америке, ряде стран Европы и Азии популярностью пользуется прием 100 г глюкозы.
Хуже всего, когда лечебные учреждения используют разные виды «сладостей», а зачастую просят женщину принести сахар или сладкую воду из дома, а иногда бутерброды и другую еду. Для проведения тестов на диабет существуют стандартные наборы, однако многие клиники и лаборатории такими наборами не пользуются из-за экономии бюджета. Некоторые лаборатории предлагают не глюкозу, а глюкозный полимер, у которого меньше побочных эффектов, чем у чистой глюкозы. Все же, если беременная женщина оплачивает проведение тестирования из своего кармана, то вынуждать ее покупать или приносить раствор сахара или еще чего-то неуместно.
Самые большие разногласия среди врачей наблюдаются в отношении интерпретации результатов анализов. По рекомендациям ВОЗ определение уровня глюкозы проводят через 2 часа, и нормой считается уровень глюкозы меньше 7,8 ммоль/л. Большинство врачей пользуются измерением уровня сахара через час после принятия жидкости с глюкозой и через 2 часа. Показатели нормы в таком случае будут такими: до 10,0–10,6 ммоль/л (1 час) и до 8,5–8,9 ммоль/л (2 часа). Диапазон нормы опять же зависит от принятых в лечебном учреждении показателей. Некоторые врачи рекомендуют определять уровень сахара через три часа (третья порция крови).
Что необходимо помнить беременным женщинам
Несмотря на то, что у беременной женщины могут обнаружить гестационный диабет, его лечение практически никогда не начинается с назначения препаратов инсулина. Женщина должна быть проинформирована, что в 80–90% случаев модификация питания и образа жизни может значительно улучшить состояние беременности и поддерживать уровень сахара на нормальном уровне. Также уровень осложнений при беременности и в родах в случаях недиагностированного гестационного диабета все же очень низкий. Однако диагностированный гестационный диабет может спровоцировать чрезмерное вмешательство со стороны врачей с частыми посещениями женщиной клиник и лабораторий, что в свою очередь повысит уровень стресса и психологического напряжения беременной.
Проблема в том, что научить женщину соблюдать диете и правильно контролировать уровень сахара в крови в домашних условиях намного труднее, чем просто «посадить» ее на инсулин — и здесь кроется еще один большой минус диагностики и лечения гестационного диабета. В ряде стран в лечебных учреждениях имеется инструктор по диабету, или «преподаватель диабета», — чаще всего это медсестра, прошедшая специальную подготовку и проводящая обучение больных диабетом. Часто женщина проходит обучение самоконтролю уровня глюкозы, расчета дозы инсулина и его правильного введения в стационарных условиях (или условиях дневного стационара) в течение нескольких дней, пока она не научится делать это правильно.
Как нельзя резко и быстро понижать кровяное давление у беременных с гипертонией, так и первичной целью при гестационном диабете будет постепенное понижение уровня сахара крови минимум на 50%. При этом важно понимать, что диета и физическая активность улучшают понижение сахара крови и позволяют избежать приема больших доз медикаментов.
Для многих женщин ежедневные расчеты правильной дозы инсулина являются сложным процессом. Точный расчет дозы и соблюдение четкого графика введения инсулина — это залог не только успешного лечения, но и предупреждение возникновения опасных осложнений применения инсулина. Поэтому профилактика гестационного диабета с помощью правильного питания и физической активности с первых недель беременности (в первую очередь в группе риска) позволит избежать применения лекарственных препаратов у большинства беременных женщин.
Сахарный диабет беременных — эта та область акушерства, где предстоит провести немало исследований, чтобы выработать оптимальные рекомендации для беременных женщин и врачей. Многие врачи рекомендуют следующее: если существуют факторы риска, лучше всего провести скрининг-обследование по выявлению диабета. Кроме того, здоровое питание не помешает ни одной беременной женщине, поэтому желательно ограничение сладких и мучных продуктов, а также других с большим количеством углеводов. Применение инсулина целесообразно тогда, когда уровень глюкозы в крови высокий и не поддается понижению диетой.