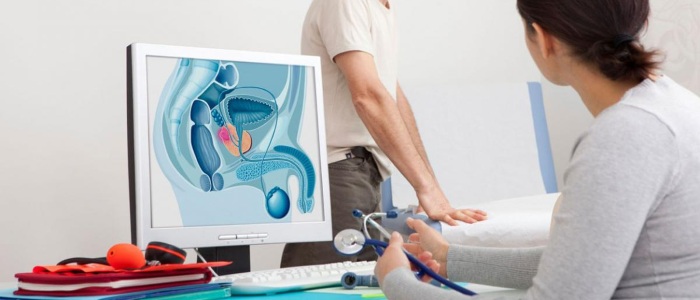
Гениталии что это такое
Какие бывают аномалии развития полового члена
Аномалии развития полового члена оказывают негативное влияние на доставку спермы, способность осуществлять половой акт или направлять поток мочи в положении стоя. В связи с измененным внешним видом половых органов у мужчин часто снижается самооценка и уверенность в себе. В редких случаях половые органы не являются безусловно мужскими или женскими. Многие из этих патологий требуют хирургического вмешательства.
Причины развития аномалий полового члена
Диагностика пороков развития половых органов осуществляется путем проведения физикального обследования, ультразвукового исследования или магнитно-резонансной терапии. Иногда врач дополнительно назначает исследование крови на определение уровня гормонов и анализ хромосом.
Аномалии развития полового члена
Гипоспадия
Данная патология характеризуется расположением отверстия мочеиспускательного канала на нижней стороне полового члена. Существуют три формы заболевания:
Патология сопровождается искривлением пениса и недоразвитием крайней плоти. А в этой статье можно узнать причины нарушения сексуальной функции.
Эписпадия
Аномалия встречается примерно у одного из 50000 новорожденных. Для нее характерно частичное или полное расщепление передней стенки мочеиспускательного канала. Лечение осуществляется только хирургическим путем, задача врачей заключается в формировании нормального мочеиспускательного канала.
Микропенис (микрофаллия)
Это врожденная аномалия полового члена, при которой он имеет очень маленький размер. Встречается примерно у 2 % взрослых мужчин. Основная причина развития патологии – недостаток мужского гормона тестостерона. Мальчикам, имеющим такую проблему, назначают заместительную гормональную терапию. Также применяются хирургические методики, подобные фаллопластике.
Искривление пениса
Данный порок не позволяет представителям мужского пола начать полноценную половую жизнь, создавая механические препятствия. Он бывает врожденный и приобретенный. Пенис может быть согнут вниз, вверх, в стороны, или перекручен. Эрекция при этом сохраняется. Для исправления сильного искривления потребуется операция, целью которой является формирование складки белочной оболочки и ее ушивание с выпуклой стороны. В результате за счет уменьшения линейного размера более длинной стороны пенис выпрямляется.
Фимоз
Фимоз – это сужение наружного отверстия крайней плоти, при котором не удается обнажить головку полового члена. Патология часто сопровождается воспалением головки и внутреннего листка крайней плоти, образованием сращений. Мочеиспускание затруднено, возникает его задержка. Впоследствии это может привести к развитию хронического пиелонефрита. Для устранения дефекта назначается гормональная терапия или хирургическое лечение.
Короткая уздечка полового члена
Достаточно распространенная патология, из-за которой половой член искривляется во время эрекции и повышается риск разрыва уздечки. При разрыве начинается сильное кровотечение, требующее наложения лигатур и ушивания раны. Аномалия устраняется только путем оперативного вмешательства, короткую уздечку рассекают в поперечном направлении и ушивают в продольном.
Аномалии полового члена хорошо поддаются лечению если пациент своевременно обратится к хорошему специалисту. Пройти диагностику и лечение урологических заболеваний можно в клинике Dr. AkNer в Москве. Уникальные авторские методики коррекции и восстановления мужского и женского здоровья уже помогли тысячам людей. А здесь можно записаться на примем к врачу для лечения мужского бесплодия.
Как устроена мужская репродуктивная система
В отличие от женщин, у мужчин большая часть репродуктивной системы вынесена наружу и находится вне полости таза. Существует забавная теория, согласно которой мужские половые органы выполняют ту же функцию, что рога оленей, пышные хвосты павлинов, клыки львов и тигров. У приматов гениталии служат для демонстрации физической силы и превосходства над другими самцами.
Видимо, поэтому многие мужчины так сильно комплексуют, если испытывают проблемы в интимной сфере, и подолгу не решаются посетить врача, боясь, что «все об этом узнают».
Если же оставить психологические моменты в стороне и говорить исключительно о физиологии, то мужская репродуктивная система выполняет три основные функции:
НАРУЖНЫЕ ПОЛОВЫЕ ОРГАНЫ МУЖЧИНЫ
К наружным мужским половым органам относятся: половой член, яички и мошонка, придатки яичек.
ВНУТРЕННИЕ ПОЛОВЫЕ ОРГАНЫ
Другие внутренние мужские половые органы:
А знаете ли вы, что во время эякуляции организм мужчины покидают от 30 до 500 миллионов сперматозоидов?
КАКИЕ ГОРМОНЫ РЕГУЛИРУЮТ РАБОТУ МУЖСКОЙ
РЕПРОДУКТИВНОЙ СИСТЕМЫ?
Тестостерон необходим для производства спермы, а также возникновения вторичных половых признаков: увеличения мышечной массы, роста волос на теле по мужскому типу, полового влечения к женщинам, низкого голоса и др.
КАК ОБРАЗУЕТСЯ СПЕРМА?
Производство спермы называется сперматогенезом. Он может происходить только под влиянием гормонов, поэтому до полового созревания (12–16 лет) организм мальчика не способен производить сперматозоиды.
У человека есть две половые хромосомы – X и Y. Яйцеклетка может содержать только хромосому X. Сперматозоид – либо X, либо Y. Если яйцеклетку оплодотворяет сперматозоид с Y-хромосомой, получается мальчик, если с X – девочка.
Зрелый сперматозоид умеет передвигаться со скоростью 20 см в час. И это при том, что его длина составляет 0,05 мм.
БЫВАЕТ ЛИ У МУЖЧИН МЕНОПАУЗА?
Термин «менопауза» обозначает прекращение менструаций у женщин. Происходит это из-за падения уровня половых гормонов. В норме в мужском организме такого происходить не должно. Яички могут вырабатывать сперму и в 80 лет, и в более старшем возрасте.
Однако у некоторых мужчин уже в 40–50 лет уровень тестостерона снижается, производство спермы падает. Нередко это происходит на фоне хронических заболеваний, таких как сахарный диабет. Считается, что это может приводить к таким симптомам, как эректильная дисфункция (ослабление эрекции), депрессия, слабость. Иногда такое состояние называют «мужской менопаузой». При низком уровне тестостерона назначают гормональную заместительную терапию.
Сексуальность человека – это комплекс процессов скоординированных на нервной, сосудистой и эндокринной системах.
Индивидуальная сексуальность складывается из семейных, социальных и религиозных убеждений и изменяется со статусом здоровья и возрастом человека. Нарушение в любой из этих областей может привести к сексуальной дисфункции. Понимая сексуальное функционирование организма человека и использование ранней диагностики с медикаментозным лечением можно добиться эффективного воздействия на сексуальность путем создания благоприятных анатомических и физиологических условий способствующих сексуальной реализации и супружеской гармонии.
Сексуальная гармония складывается из факторов психологической эмпатии, обеспечивающей полноценно реализованное сексуальное желание – либидо, чувство взаимного удовлетворения партнеров половым актом и физиологической составляющей – сексуальной реализацией – получение яркого оргазма.
Половое влечение у женщины представлено двумя компонентами:
1) у 99% – это стремление к ласке (эротическое либидо).
2) стремление к самой интимной близости (сексуальное либидо).
Сексуальное возбуждение – процесс активации сложной системы рефлексов, в которой принимают участие половые органы и нервная система человека. Импульсы от мест сексуального возбуждения фокусируются в головном мозге и преобразуются в мысли, ощущения, картины. Иногда сексуальное возбуждение может быть связано только с головным мозгом, т. е. человек возбуждается без физической стимуляции частей тела.)
Эрогенные зоны – это определенные участки на теле, стимуляция которых нужным для данного человека образом, вызывает и повышает степень сексуального возбуждения вплоть до наступления оргазма. В разных частях человеческого тела находятся различные нервные окончания, там, где мало растительности, а кожа очень тонкая и нежная располагаются наиболее чувствительные участки. В случае прикосновения к которым раздражаются нервные окончания, посылая сигналы в головной мозг, где происходит обработка информации и отсылается обратная реакция на раздражение. Это эмоциональный ответ на раздражение, который может зависеть от настроения и мировосприятия человека, являясь сугубо индивидуальным. В достижении оргазма наибольшее значение имеет правильная стимуляция эрогенных зон партнера. Наиболее чувствительная эрогенная зона мужчин – пенис, а у женщин – клитор и точка – G.
Типичные эрогенные зоны женщин: губы и слизистая полости рта; мочки ушей и область за ушной раковиной; затылок; шея; молочные железы и соски; нижняя треть живота; пупок; область позвоночника между лопатками и поясница; область заднего прохода; ягодицы; внутренняя и задняя поверхность бедер; промежность; область клитора; малые половые губы; преддверие влагалища и передняя стенка влагалища (зона – G); мягкие подушечки пальцев на руках; пятки и подошвы на ногах.
Эрогенные зоны мужчин: пенис; губы и полость рта; мочки ушей и область за ушной раковиной; затылок; грудь; нижняя треть живота; пупок; паховая область; область позвоночника между лопатками и поясница; ягодицы; внутренняя и задняя поверхность бедер.
ЗОНА – G (ТОЧКА – G).
КАК НАЙТИ МЕСТОРАСПОЛОЖЕНИЕ ЭТОЙ ОСОБО ЧУВСТВИТЕЛЬНОЙ ЗОНЫ?
Необходимо аккуратно ввести два пальца во влагалище и скользящими движениями вперед и назад из стороны в сторону оказывать давление по направлению к передней влагалищной стенке изучая ту часть, которая находится под лобковой костью. Найти место наибольшего уплотнения размером с горошину, при нажатии на которое у многих женщин может возникать позыв к мочеиспусканию, а затем быстро нарастающее возбуждение. Во время половой близости зона хорошо стимулируется при давлении полового члена на переднюю стенку влагалища, поэтому обычно советуют использовать позиции, когда мужчина находится сзади или женщина сверху.
Возбуждение возникает в результате сексуальной стимуляции, которая может быть физической, психической или той и другой одновременно.
Строение мужской половой системы
Мужская половая система включает внешние и внутренние половые органы. Они предназначены для вывода мочи из организма, формирования и доставки сперматозоидов (репродуктивная функция). К первым относится мошонка и половой член. Ко вторым – яички, придатки яичек, семенные пузырьки, семявыводящий канал и предстательную железу.
Каждый из компонентов мочеполовой системы обладает особенностями строения и функциональным назначением. В данной статье рассматриваются половые органы взрослого мужчины, возможные общие проблемы, которые могут возникнуть с каждым из них.
Наружные (внешние) половые органы
Крайняя плоть соединяется с головкой эластичной кожной складкой – уздечкой. С её помощью во время эрекции головка полностью обнажается. Надрывы болезненны, разрыв же может повлиять на нарушение половой функции. Головка полового члена, как правило, имеет форму гриба. Остроконечные головки встречаются у длинных, узких пенисов. В редких случаях также возможна цилиндрическая форма.
Внешне половой член может различаться. Во время эрекции он часто искривляется, в прямом виде при в возбуждённом состоянии бывает редко. Средние размеры члена зависят от состояния: в спокойном – 5-10 см, во время эрекции – 14-16 см, то есть соответствуют глубине женского влагалища.
Смегма (смазка) – является секретом желез крайней плоти, состоящим из жиров микобактерий. Они имеют белый цвет и равномерно распределяются по поверхности головки. Её функция – уменьшение трения головки о крайнюю плоть. Застаивание смегмы при нарушении личной гигиены приводит к её застоям и образованиям воспалительных процессов. Её необходимо удалять с помощью подмывания, не дожидаясь затвердевания.
Согласно медицинским нормам, удельный вес подвижных сперматозоидов должен составлять не менее 70% от общего числа. Эти данные определяются с помощью специального теста, который проходится в рамках обследования половой системы мужчины – спермограммы.
Мошонка – кожно-мышечный орган, состоящий из внешнего кожного покрова и внутренней полости, где располагаются яички, их придатки и начальный отдел семенного канатика. Кожа данного органа имеет пигментированный вид, содержит большое количество потовых и сальных желез и покрыта редкими волосами. Мошонка является также эрогенной зоной мужчины.
Вагинальный кандидоз
Что такое вагинальный кандидоз? Причины заболевания
Вагинальный кандидоз – это заболевание мочеполового тракта воспалительного характера, обусловленное дрожжеподобными грибами рода Candida.
В большинстве случаев причиной вагинального кандидоза является вид Candida Albicans. Он может успешно размножаться в бескислородной среде и особенно хорошо растет на тканях, в которых содержится большое количество гликогена, в том числе на слизистой женских гениталий. В последнее время врачи все чаще обнаруживают других возбудителей рода кандида, но общая частота их встречаемости не превышает 15-30%.
Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Особенности развития заболевания (патогенез)
Грибки из рода Candida постоянно обитают на коже и слизистых человека. При нормальном иммунитете они не вызывают никаких неприятных симптомов, но при его снижении начинается активное размножение возбудителя. При классическом течении воспаление не выходит за пределы слизистых, но при тяжелой форме он может проникать в подлежащие ткани и кровеносные сосуды, распространяясь таким образом по всему организму.
Классификация
Существует несколько типов классификации вагинального кандидоза. В зависимости от особенностей течения выделяют острую и хроническую (рецидивирующую) формы болезни. В первом случае патология характеризуется яркими симптомами и возникает не чаще четырех раз в год. При хронизации симптоматика, как правило, менее выражена, а само заболевание рецидивирует 4 раза в год и чаще.
В зависимости от наличия осложнений выделяют неосложненный и осложненный вагинальный кандидоз. В первом случае процесс протекает относительно легко и достаточно быстро купируется при подборе адекватной терапии. Как правило, он возникает у женщин, не имеющих дополнительных факторов риска (сахарный диабет, иммунодефицитное состояние различного происхождения).
Осложненная форма вагинального кандидоза характеризуется выраженными признаками, негативным образом влияющими на повседневную жизнь пациентки. Как правило воспаление распространяется на наружные половые органы, провоцирует появление язв и трещин. Такая форма часто рецидивирует.
Локализация патологического процесса позволяет выделить три формы заболевания:
Осложнения
Большинство осложнений вагинального кандидоза связано с распространением воспалительного процесса на расположенные рядом органы и ткани и присоединением бактериального воспаления. Оно возникает на фоне резкого снижения местного иммунитета. Наиболее часто пациентки сталкиваются со следующими проблемами:
Помимо распространения инфекции, вагинальный кандидоз может грозить развитием стеноза (сужения) влагалища. Это состояние возникает при хроническом воспалении, которое приводит к разрастанию рубцовой ткани и сужением просвета органа. Это приводит к значительному затруднению половой жизни.
Вагинальный кандидоз очень опасен для беременных, поскольку без лечения не исключено инфицирование плода, что может привести к его гибели.
В послеродовом периоде у женщин возможно развитие кандидозного эндометрита.
Диагностика
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом. Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Лечение вагинального кандидоза
Специфическое лечение, направленное на устранение вагинального кандидоза, проводится только после выявления возбудителя и при наличии у пациентки признаков заболевания. Основой терапии являются специфические противогрибковые средства: нистатин, клотримазол, кетоконазол, флуконазол, нитрофунгин и другие. Конкретный препарат, его доза, кратность приема и длительность курса подбираются в индивидуальном порядке в зависимости от особенностей течения заболевания, наличия сопутствующих патологий и других факторов.
Если речь идет об остром неосложненном процессе, препараты назначаются в местной форме в виде свечей, вагинальных таблеток или кремов. Они вводятся непосредственно в половые пути, где останавливают активное размножение возбудителя.
При наличии осложнений, а также при хроническом течении заболевания используются препараты системного действия в виде таблеток для приема внутрь. Схема применения подбирается в индивидуальном порядке.
До полного устранения проявлений вагинального кандидоза необходимо соблюдать половой покой, чтобы минимизировать травмирование воспаленных стенок половых путей. При хроническом течении необходимо использовать презервативы. Эффективность терапии оценивается через 14 дней после начала лечения.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.