Гемофагоцитарный лимфогистиоцитоз у взрослых что это
Гемофагоцитарный лимфогистиоцитоз (ГЛГ)
, MD, PhD, Zucker School of Medicine at Hofstra/Northwell;
, MD, Donald and Barbara Zucker School of Medicine at Hofstra/Northwell
Гемофагоцитарный лимфогистиоцитоз (ГЛГ) не является распространенным. В основном оно поражает детей в возрасте 18 месяцев. Она включает в себя дефект избирательного уничтожения клеток и контроль ингибирования естественных киллеров (К-клеток) и цитотоксических Т-клеток, что приводит к избыточной продукции цитокинов и накоплению активированных Т-клеток и макрофагов в различных органах. Клетки в костном мозге и/или селезенке могут атаковать эритроциты, лейкоциты и/или тромбоциты.
Формы ГЛГ могут быть
ГЛГ диагностируется, когда пациенты выполняют по меньшей мере 5 из критериев, описанных ниже, или имеют мутацию в известном связанном с ГЛГ гене.
Как при семейной, так и при приобретенной формах генетические отклонения, клинические проявления и исходы заболевания имеют сравнимый характер.
Симптомы и признаки ГФС
К характерным признакам гемофагоцитарного лимфогистиоцитоза относятся лихорадка, гепатомегалия, спленомегалия, сыпь, лимфаденопатия, неврологические отклонения (припадки, ретинальные геморрагии, атаксия, нарушение сознания или кома).
Диагностика ГЛГ
Клинические и аналитические критерии
Гемофагоцитарный лимфогистиоцитоз может быть диагностирован при наличии мутации в гене, обуславливающем данное заболевание, или, если соблюдаются, по крайней мере, 5 из 8 диагностических критериев:
Лихорадка (максимальный подъем температуры тела > 38,5 °C на протяжении > 7 дней)
Спленомегалия (селезенка пальпируется > 3 см ниже края реберной дуги)
Цитопения с вовлечением > 2 клеточных ростков (гемаглобин 9 г/дл [90 г/л], абсолютное количество нейтрофилов 100/мкл [0,10 × 10 9 /л], тромбоциты 100 000/мкл [100 × 10 9 /л])
Гипертриглицеридемия (уровень триглицеридов натощак > 177 мг/дл [2,0 ммоль/л] или превышение возрастной нормы на > 3 стандартных отклонений [СО]) или гипофибриногенемия (фибриноген 150 мг/дл [1,5 г/л] или снижение возрастной нормы на > 3 СО)
Гемофагоцитоз (в биоптатах костного мозга, селезенки или лимфатических узлов)
Снижение или отсутствие активности естественных киллеров
Ферритин в сыворотке > 500 нг/мл (> 1123.5 пмоль/Lng/мл)
Повышенные уровни растворимого интерлейкина-2 (CD25) ( > 2400 Ед/мл или очень высокие для своего возраста)
Генетические мутации, связанные с ГЛГ, включают
Поскольку некоторые из этих тестов не имеют широкого применения, а ГЛГ не относится к распространенным заболеваниям, пациенты, как правило, обращаются в специализированные центры (specialized centers) с целью верификации диагноза.
Лечение ГЛГ
В 2018 году для пациентов с рефрактерной, рецидивирующей или прогрессирующей ГЛГ или с непереносимостью традиционной терапии стал доступен эмапалумаб –моноклональное антитело, блокирующее интерферон-гамма.
Важнейшие особенности ГЛГ
Гемофагоцитарный лимфогистиоцитоз (ГЛГ) – редкое заболевание, обычно поражающее младенцев
ГЛГ может быть семейным (наследственным) или приобретенным.
ГЛГ диагностируется в тех случаях, когда у пациента наблюдается по крайней мере 5 из 8 опубликованных диагностических критериев или если у пациента обнаружена мутация, связанная с ГЛГ.
Лечение включает химиотерапию, ингибиторы цитокинов, подавление иммунитета и иногда трансплантацию гемопоэтических стволовых клеток.
Гемофагоцитарный лимфогистиоцитоз
Гемофагоцитарный лимфогистиоцитоз – группа врожденных и приобретенных заболеваний, возникающих вследствие нарушений регуляции иммунного ответа и характеризующихся гиперпродукцией гистиоцитов, а также цитотоксических T-лимфоцитов. Клиническая симптоматика проявляется фебрильной лихорадкой, увеличением печени и селезенки, периферических лимфатических узлов, поражением нервной системы, костного мозга и других органов. Диагностика основана на данных клинического, лабораторного (цитопения, коагулопатия, билирубинемия и др.) и инструментального обследования. Лечение: иммуносупрессивная терапия, кортикостероиды, воздействие на причинные факторы.
МКБ-10
Общие сведения
Гемофагоцитарный лимфогистиоцитоз (гемофагоцитарный синдром) – врожденное или приобретенное нарушение регуляции иммунного ответа, при котором происходит аномальная активация цитотоксических T-лимфоцитов, моноцитов и макрофагов с аккумуляцией в органах-мишенях и развитием в них выраженного патологического процесса (воспаления, повреждения тканей, фагоцитоза форменных элементов крови). При врожденной, генетически детерминированной форме заболевания болеют преимущественно дети раннего возраста и в 60-80% случаев – на первом году жизни.
Вторичный (приобретенный) гемофагоцитарный лимфогистиоцитоз встречается во всех возрастных категориях, развивается на фоне затяжного течения различных инфекционных заболеваний, аутоиммунных процессов и новообразований. Впервые признаки гемофагоцитарного синдрома были описаны еще в 1939 году, а заболевание тогда было названо гистиоцитарным медуллярным ретикулезом. Семейная наследственная форма лимфогистиоцитоза была впервые описана в 1959 году. Распространенность заболевания колеблется от 1 случая на 50 тысяч новорожденных до 1-2 случаев на 1 миллион детей в возрасте до 15 лет.
Причины гемофагоцитарного лимфогистиоцитоза
Врожденный гемофагоцитарный лимфогистиоцитоз возникает вследствие генетического дефекта механизмов клеточной цитотоксичности из-за мутаций гена перфорина. В норме регуляция иммунного ответа обеспечивается своевременным ограничением активности эффекторов иммунной системы в процессе ликвидации угрозы для организма со стороны проникших инфекционных агентов и других негативных воздействий. В этой регуляции важную роль играют механизмы клеточной цитотоксичности.
При первичном гемофагоцитарном лимфогистиоцитозе регулятивная роль цитотоксических гранул клеток и цитотоксических T-лимфоцитов в отношении клеток-мишеней нарушается, происходит чрезмерная активация иммунных клеток, в избытке продуцируются провоспалительные цитокины (интерфероны, фактор некроза опухоли и др.). Активированные вследствие «цитокинового шторма» T-лимфоциты и макрофаги инфильтрируют, а затем повреждают органы и ткани. Важным фактором патогенеза заболевания является развитие патологического гемофагоцитоза зрелых форменных элементов крови. Такой фагоцитоз происходит и в норме, помогая организму избавиться от старых клеток. В данном же случае макрофаги начинают фагоцитировать полноценные, нормально функционирующие форменные элементы крови, приводя к выраженной цитопении, коагулопатии и другим проявлениям заболевания.
Приобретенный (вторичный) гемофагоцитарный лимфогистиоцитоз развивается на фоне некоторых инфекционных заболеваний, опухолей, аутоиммунных процессов, при трансплантации органов и тканей, причем характерные нарушения регуляции иммунного ответа могут быть как следствием основного заболевания, так и осложнением, связанным с проведением иммуносупрессивной терапии и возникновением вторичной инфекции.
Симптомы гемофагоцитарного лимфогистиоцитоза
Клинические проявления гемофагоцитарного лимфогистиоцитоза чрезвычайно вариабельны. Наиболее часто наблюдается длительная лихорадка, рефрактерная к проводимой антибактериальной и противовирусной терапии. Озноб, признаки общей интоксикации (слабость, потливость, нарушения сна, отказ от приема пищи, тошнота и рвота, боли в мышцах) продолжаются в течение длительного времени, приобретая волнообразное течение с периодическими временными улучшениями самочувствия.
Характерным проявлением заболевания является увеличение печени и селезенки, имеющее прогрессирующий характер. К ранним симптомам первичного гемофагоцитарного лимфогистиоцитоза относится появление кожной сыпи, увеличение периферических лимфатических узлов, а также развитие неврологических расстройств в виде повышенной возбудимости, двигательных нарушений и расстройств чувствительности, судорожного синдрома, признаков повышения внутричерепного давления у детей раннего возраста. Встречаются при гемофагоцитарном лимфогистиоцитозе и симптомы, свидетельствующие о наличии анемии, коагулопатии – бледность и желтушность кожных покровов, периферические отеки, признаки кровотечения из пищеварительного тракта (черный кал, примесь крови в каловых массах и др.).
При вторичном гемофагоцитарном синдроме сочетаются клинические признаки поражения иммунной системы и проявления основного заболевания (вирусной инфекции, злокачественного новообразования, аутоиммунного заболевания).
Диагностика гемофагоцитарного лимфогистиоцитоза
Диагноз устанавливается в результате тщательного изучения анамнеза, клинической картины заболевания, результатов лабораторных и инструментальных исследований. Необходимы осмотры врача-гематолога, аллерголога-иммунолога, онколога, инфекциониста, ревматолога и других специалистов. Разработаны международные диагностические критерии гемофагоцитарного лимфогистиоцитоза, к которым относятся:
Наличие хотя бы пяти из этих признаков свидетельствует о гемофагоцитарном лимфогистиоцитозе. Для установления наследственной формы заболевания необходимо генетическое исследование, в результате которого обнаруживаются мутации генов PRF1, UNC13D, Munc18-2, STX11.
Приобретенные формы гемофагоцитарного синдрома диагностируются на основании вышеописанных международных критериев и проведения уточненной диагностики основного заболевания, для чего зачастую необходимо выполнять сложные лабораторные и инструментальные исследования (эндоскопические, УЗИ, КТ, МРТ, ПЭТ).
Дифференциальный диагноз гемофагоцитарного лимфогистиоцитоза проводится с:
Лечение гемофагоцитарного лимфогистиоцитоза
Современная тактика лечения наследственной формы гемофагоцитарного лимфогистиоцитоза включает проведение химиотерапии с использованием иммуносупрессивных средств (дексаметазона, этопозида, циклоспорина A), а также трансплантации стволовых клеток. Прогноз заболевания значительно улучшается при своевременном проведении трансплантации от гистосовместимого родственного донора.
При вирусных, бактериальных и паразитарных инфекциях, вызвавших появление гемофагоцитарного синдрома, проводится этиотропная антимикробная терапия, инфузии высокодозного иммуноглобулина, а также иммуносупрессивная терапия с введением циклоспорина A и кортикостероидов. Иногда показано проведение трансплантации костного мозга. При опухолях, наряду с лечением основного заболевания, в терапевтическую схему включаются иммуносупрессивные средства в индивидуально подобранных дозах. При аутоиммунных процессах лечение включает сочетание иммуноглобулина, пульс-терапии с использованием кортикостероидов, а также циклоспорина A.
Гемофагоцитарный синдром и сальмонеллезная инфекция
В статье рассмотрены вопросы патогенеза гемофагоцитарного синдрома (ГФС), связь с инфекциями, а также классификация и дифференциально-диагностические признаки. Представлен случай ГФС у ребенка с септикопиемической формой сальмонеллеза, описаны клинически
The article concentrates upon the issues of hemophagocytic syndrome (HFS) pathogenesis, its connection with infections, as well as its classification and differential-diagnostic signs. A clinical case of HFS in a child with septicopyemic form of salmanellosis was presented, clinical symptoms and laboratory data of the patient were described.
Гемофагоцитарный лимфогистиоцитоз, или гемофагоцитарный синдром (ГФС), — тяжелое, трудно диагностируемое заболевание, клинически проявляющееся развитием синдрома полиорганной недостаточности (чаще всего печеночной и почечной) вследствие неконтролируемой активации эффекторного звена клеточного иммунитета. Происходит резкое повышение функциональной активности цитотоксических Т-лимфоцитов и макрофагов (гистиоцитоз), в результате чего продуцируется большое количество провоспалительных цитокинов (цитокиновый «шторм»), что приводит к чрезмерной системной воспалительной реакции и тяжелой органной дисфункции. При этом обязательно возникает гемофагоцитоз как патологическая реакция с поглощением фагоцитами форменных элементов крови: эритроцитов, лейкоцитов, тромбоцитов и их предшественников [1, 2].
ГФС может быть первичным (наследственным вследствие генетического дефекта функции макрофагов) и вторичным или приобретенным, ассоциированным с инфекционным заболеванием, опухолями, аутоиммунными болезнями, наследственными болезнями обмена. При классических наследственных формах ГФС дети в силу особенностей клинической манифестации нередко получают терапию в отделениях реанимации и интенсивной терапии инфекционных стационаров с такими диагнозами, как сепсис или внутриутробная генерализованная инфекция, и часто истинный диагноз устанавливается посмертно. С другой стороны, банальные инфекции вирусной или бактериальной этиологии могут осложняться развитием жизнеугрожающего ГФС, требующего ранней диагностики для своевременного начала не только этиотропной, но и иммуносупрессивной терапии для подавления чрезмерной активации иммунного ответа [1–3].
В литературе последних лет есть указания на то, что ГФC, или «вторичный лимфогистиоцитоз», нередко осложняет течение герпетической инфекции, чаще всего вызванной вирусом Эпштейна–Барр (ВЭБ). Инфекционный мононуклеоз, как острая фаза ВЭБ-инфекции, либо хроническая ВЭБ-инфекция является лимфопролиферативным заболеванием, при котором может возникнуть чрезмерная (патологическая) активация моноцитов и тканевых макрофагов, что приведет к гиперпродукции провоспалительных цитокинов (фактор некроза опухоли альфа (ФНО-α), интерлейкин (ИЛ) 1, 6, 8 и др.). Гено- и фенотипические особенности организма приводят к доминированию либо процессов пролиферации, либо альтерации (повреждения) тканей [2, 4, 5].
Для постановки клинического диагноза ГФC необходимо наличие большинства из нижеперечисленных признаков:
Гистологически обнаруживается диффузная макрофагально-клеточная инфильтрация органов и тканей с обязательными признаками гемофагоцитоза, особенно в зонах «физиологического дома» макрофагов — в красной пульпе селезенки, синусоидах печени, синусов лимфоузлов, в костном мозге и ЦНС. В динамике происходит истощение нормальной лимфоидной ткани [2].
Прогноз при развитии ГФC часто неблагоприятный с летальным исходом у детей преимущественно дошкольного возраста. В протоколы лечения первичного ГФC внесены глюкокортикостероиды (дексаметазон) и цитостатические препараты (этопозид, циклоспорин А) для подавления провоспалительной активности фагоцитирующих клеток с последующей аллогенной трансплантацией стволовых клеток. Елиного подхода к терапии ГФC, ассоциированного с инфекционным заболеванием, не существует. Этиотропной терапии недостаточно для купирования ГФC, а иммуносупрессивная терапия может оказать отрицательное влияние на динамику инфекционного процесса. Показано введение высокодозного иммуноглобулина в дозе 1–2 мг на кг массы тела в сутки на курс лечения. Плазмоферез целесообразно включать в комплекс средств патогенетической терапии для контроля за гиперцитокинемией [2, 4].
В доступной литературе мы не встретили описаний течения сальмонеллеза, осложненного развитием ГФC у детей.
Представляем клиническое наблюдение злокачественного течения у ребенка 3 лет генерализованной инфекции в виде септикопиемического варианта сальмонеллеза с наличием гнойных очагов инфекции в селезенке, брыжеечных лимфоузлах, осложненной развитием гемофагоцитарного синдрома и полиорганной недостаточностью (печеночной, энтеральной, дыхательной, сердечно-сосудистой, ДВС-синдромом с множественными кровоизлияниями во внутренние органы, панцитопенией). Подобное течение сальмонеллеза является редко встречающимся в отличие от локализованных форм, мало описано как в отечественной, так и в зарубежной литературе. В практике гемофагоцитарный синдром (ГФС), проявляющийся лихорадкой, полиорганной патологией с развитием недостаточности вовлеченных в процесс органов (чаще печени) и обязательным гемофагоцитозом (поглощением фагоцитами форменных элементов крови), представляет серьезную проблему.
Мальчик С., 3 года, родился 19.01.09 г., поступил в педиатрическое отделение центральной районной больницы Новосибирской области 27.08.12 г. с жалобами на повышение температуры тела до 39,6 °С, общую слабость, вялость, рвоту, боли в животе, чаще в области пупка, не связанные с приемом пищи, отсутствие аппетита.
Из анамнеза жизни известно, что мальчик родился от первой беременности, роды кесаревым сечением, с массой тела 2900 г и длиной 49 см. Грудное вскармливание — до 1 мес. В роддоме привит БЦЖ, рубчик имеется. В дальнейшем прививался по календарю. На первом году жизни перенес пневмонию. На втором и третьем году — нечастые ОРЗ (до 3 раз за год), 1 раз — лакунарная ангина. В 3 года перелом левого бедра.
Из анамнеза последнего заболевания известно, что ребенок заболел остро 22.08.12 (за 5 дней до поступления в стационар). Дебют заболевания с подъема температуры до фебрильных цифр, катаральных явлений в носоглотке. Со вторых суток заболевания отмечалась повторная рвота. Мама лечила ребенка самостоятельно (цефазолин, Нурофен, Цефекон симптоматически в возрастных дозах). Обращение к педиатру 27.08.12, который обнаружил увеличение живота в объеме и его болезненность при пальпации, плотную консистенцию печени и увеличение ее размеров (выстояла из подреберья на 8 см), а также селезенки (на 7 см). Диарейный синдром в анамнезе заболевания отсутствовал.
Госпитализирован в ЦРБ в тяжелом состоянии, температура к 6-му дню болезни (моменту госпитализации) была нормальной, но при этом выявлены признаки эндотоксикоза — вялость, анорексия, бледно-желтый цвет кожного покрова, вздутие живота, выраженная гепатоспленомегалия, признаки нарушения питания (масса тела 14 кг вместо положенных 16 кг, гипопротеинемия, гипонатриемия), признаки печеночной недостаточности (наряду с гепатомегалией непрямая гипербилирубинемия (29,3 мкмоль/л), гипопротеинемия (49 г/л), гиперферментемия (аспартатаминотрансфераза (АСТ) — 366 ед/л, аланинаминотрансфераза (АЛТ) — 174 ед/л), признаки глубокой гипокоагуляции. Установлена панцитопения (лейкоциты 2,8 × 10 9 /л, на следующие сутки 0,8 × 10 9 /л; эритроциты — 3,5 × 10 12 /л и 2,8 × 10 12 /л соответственно, гемоглобин 90 и 67 г/л, тромбоциты — 124 × 10 9 /л и 91 × 10 9 /л). В формуле крови на фоне лимфоцитоза отмечалось резкое преобладание юных форм (палочкоядерные — 17%), что является одним из маркеров сепсиса. За 17 часов пребывания ребенка в ЦРБ стула не было. Основным диагнозом выставлена генерализованная вирусно-бактериальная инфекция, тяжелая форма. Сепсис на этапе лечения в ЦРБ был внесен в перечень предполагаемых диагнозов.
Проводимое лечение: антибактериальная терапия Тиенамом, дезинтоксикационная и гемостатическая (глюкозо-солевые растворы, Волювен, плазма, Викасол, сорбенты, пробиотики).
Через 17 часов ребенок был переведен в больницу Новосибирска (отделение реанимации и интенсивной терапии — ОРИТ). При поступлении состояние ребенка расценено как тяжелое, обусловленное токсикозом, панцитопенией, синдромом полиорганной недостаточности (СПОН) с преобладанием недостаточности функции печени (повышение трансаминаз в 10 раз, гипокоагуляция, гипопротеинемия).
Исходно версиями клинического диагноза были вирусная инфекция (предположительно парвовирус В19) с развитием апластического криза и гемолиза, гепатита лекарственной, вирусной этиологии, осложненного печеночной недостаточностью (в рамках синдрома Рея в том числе). В плане дифференциальной диагностики — дебют апластической анемии, нейтропеническая лихорадка). В отделении ОРИТ тяжесть состояния с первых часов поступления оценили как проявление септического процесса. У ребенка присутствовали клинические признаки сепсиса (высокая лихорадка в течение 5 дней в анамнезе и СПОН: церебральная с уровнем сознания «оглушение»; дыхательная с ЧДД 38–45 в 1 мин, дотацией кислорода через маску; энтеральная — вздутие, напряжение живота, единичная перистальтика, гепатоспленомегалия: печень выстояла из подреберья на 7 см, селезенка — на 6 см), а также лабораторные признаки (лейкоциты 1,9 × 10 9 /л; эритроциты — 1,2 × 10 12 /л; гемоглобин 67 г/л, тромбоциты — 31 × 10 9 /л (лейкопения, анемия с критическим уровнем гемоглобина, тромбоцитопения), в формуле крови исчез палочкоядерный сдвиг); отмечался лимфомоноцитоз (палочкоядерные — 3%, сегментоядерные — 15%, лимфоциты — 68%, моноциты — 14%); выраженный провоспалительный ответ (С-реактивный белок — 120 при норме до 5 мг/л; лактатдегидрогеназа — 1858 при норме до 300 ед/л); признаки ДВС-синдрома в стадии резко выраженной гипокоагуляции (активированное парциальное тромбопластиновое время (АПТВ) — 62 при норме 26–35 сек, протромбиновое время — 33,8 при норме 11–15 сек, уровень фибриногена — 600 при норме 2000–4000 мг/л; антитромбин 3–15% при норме 80–120%), гипогликемия 2,0 ммоль/л, гипокалиемия 3,4 при норме от 3,5 до 5,5 ммоль/л, гипонатриемия 127,9 при норме 130–150 ммоль/л, гипокальцемия 1,8 при норме 2,2–2,7 ммоль/л, уровень лактата в крови — 10,6 при норме до 2 ммоль/л, что прогностически неблагоприятно. Установлена гипербилирубинемия 59,9 мкмоль/л с преобладанием прямой фракции 42,6 мкмоль/л. В копрограмме от 29.08 консистенция стула — кашицеобразный, цвет зеленый, количество лейкоцитов составляло 18–24 в поле зрения, эритроцитов 2–3 в поле зрения, слизь на +++, иодофильная флора+++ (признаки энтероколита).
В слюне методом полимеразной цепной реакции (ПЦР) обнаружена ДНК вируса Эпштейна–Барр. Данные УЗИ органов брюшной полости: увеличение размеров печени (правая доля 130 мм, левая доля 80 мм) и селезенки (98 × 43 см), утолщение стенки желчного пузыря, диффузные изменения в печени и почках, свободная жидкость в брюшной полости, правой плевральной полости.
Данные рентгеновской компьютерной томографии (КТ) головного мозга: КТ-признаков патологических изменений вещества мозга не выявлено, исключены отек мозга, кровоизлияние в мозг. Левосторонний гайморит. Маркеры вирусных гепатитов, ВИЧ-инфекции не обнаружены.
Через 6 часов после поступления резкое ухудшение состояния: профузное кровотечение из пищевода, желудка с развитием гемической гипоксии (падение гемоглобина до 43 г/л). По показателям гемостаза признаки глубокой гипокоагуляции (протромбиновое время и активированное частичное тромбопластиновое время (АЧТВ) не определялось из-за отсутствования свертывания крови, уровень фибриногена не определялся — не формировалось сгустка). Исследование миелограммы не проводилось из-за опасности провокации нового источника кровотечения. Потребовались перевод на искусственую внтиляцию легких, назначение Викасола, Апротекса, трансфузии свежезамороженной плазмы, препарата НовоСэвэн, эритроцитарной массы после индивидуального подбора 28 и 29.08.12 г.). Кроме того, с момента поступления осуществлялась антибактериальная терапия Меронемом, противовирусная — Зовираксом, преднизолоном 45 мг в сутки (2 мг/кг/сут) внутримышечно с постепенной отменой; флуконазолом, Эссенциале H.
Диагноз клинический. Основное заболевание: генерализованная вирусно-бактериальная инфекция тяжелой степени.
Осложнения: синдром полиорганной недостаточности (печеночная недостаточность, энцефалопатия, гастроинтестинальная, сердечно-сосудистая, дыхательная недостаточность, ДВС-синдром, панцитопения). ДВС-синдром.
При патологоанатомическом исследовании обнаружено:
Макроскопически: кожа бледная, с желтушным оттенком, мягкие ткани пастозны. В серозных полостях умеренное количество прозрачной желтоватой жидкости. Серозные оболочки блестящие, несколько иктеричны. В просвете трахеи, бронхов жидкая кровь. Легкие темно-красного цвета, тестоватой консистенции. Сердце конусовидной формы. Миокард серовато-розового цвета. Клапаны сформированы правильно, створки тонкие, полупрозрачные. В полостях небольшое количество жидкой крови. Селезенка — 70,0 г (норма 40,0 г), эластической консистенции, синюшно-вишневого цвета, на разрезе без соскоба пульпы. Лимфоузлы брыжейки, бифуркационные паратрахеальные увеличены до 0,8 см, серовато-розовые. Вилочковая железа серовато-белая, 20,0 г. Слизистая пищевода с продольной складчатостью, с рассеянными эрозиями во всех отделах. В желудке кровь и свежие сгустки, слизистая с крупными эрозиями. Слизистая кишечника гиперемирована, складчатая, кишечное содержимое с примесью крови. Печень увеличена, 600 г (норма 500), с закругленным передним краем, эластической консистенции, желтовато-коричневого цвета, с гладкой поверхностью, на разрезе полнокровна. Желчевыводящие пути проходимы. Поджелудочная железа дольчатая, серовато-белая. Почки бобовидной формы, эластической консистенции, красного цвета. На разрезе малокровны, рисунок сохранен. Надпочечники листовидной формы, корковый слой желтого цвета. Полость черепа не вскрывалась.
Гистологическое исследование
Кишечник. В тонкой кишке в собственном слизистом слое полнокровие, мелкие кровоизлияния, рассеянная лимфомононуклеарная инфильтрация с примесью плазматических клеток. Дистрофические изменения клеток эпителия со слущиванием их на вершинах ворсинок. В солитарных фолликулах гиперплазия лимфоидной ткани, очаговые мононуклеарные скопления. В толстой кишке слизистая сохраняет строение, мелкие кровоизлияния в собственном слое слизистой.
Печень. Тотальная средне- и крупнокапельная жировая дистрофия гепатоцитов. В дольках очаговые лимфомононуклеарные скопления, фокальные некрозы гепатоцитов, много крупных клеток ретикуло-эндотелиальной системы, некоторые с явлениями эритрофагии. Отмечается рассеянная инфильтрация лимфоцитами и мононуклеарами портальных трактов.
Костный мозг. Клеточный состав представлен всеми ростками с умеренной гиперплазией и омоложением. Выявляются очаговые некрозы кроветворной ткани.
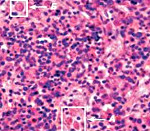
Лимфоузлы. Рисунок сохранен. Единичные фолликулы со светлыми центрами. В кортикальном и паракортикальном слоях микроабсцессы. В синусах множество макрофагов с наличием гемофагоцитоза (рис. 1).
Селезенка. Лимфоидные фолликулы без светлых центров. Отмечается пролиферация ретикулярных клеток, значительная инфильтрация мононуклеарными клетками с активным гемофагоцитозом, множественные микроабсцессы.
Вилочковая железа. Акцидентальная инволюция 4–5 степени: дольки уменьшены, разделены широкими тяжами фиброзной стромы, тельца Гассаля расширены. В клеточном составе большое количество крупных мононуклеарных фагоцитов с признаками эритрофагии (рис. 2).
Легкие. Преобладают альвеолы, заполненные кровью. Встречаются очаговые параваскулярные лимфомононуклеарные скопления.
Желудок. В слизистой острые эрозии, очаговые кровоизлияния.
Почки. Структура сохранена, клубочки малокровные, дистрофия эпителия канальцев.
Миокард. Выраженная дистрофия кардиомиоцитов. В миокарде интерстициальная реакция в виде мелких скоплений лимфомононуклеаров.
Из ткани печени, селезенки, легкого выделена Salmonella enteritidis.
Патологоанатомический диагноз: сальмонеллез (Salmonella enteritidis), септическая форма, гиперплазия лимфоидной ткани кишечника, лимфоузлов, селезенки, легких, микроабсцессы в брыжеечных лимфоузлах, селезенке, очаговые некрозы в костном мозге. Фоновое заболевание: иммунодефицитное состояние, пролиферация клеточных компонентов системы мононуклеарных фагоцитов с явлениями эритрофагии в лимфоузлах, вилочковой железе, печени.
Осложнения: ДВС-синдром: кровоизлияния в легкие, слизистую бронхов, пищевода, желудка, кишечника, острые эрозии слизистой пищевода, желудка. Выраженные дистрофические изменения внутренних органов. Респираторный дистресс-синдром: гиалиновые мембраны в легких.
Резюме. На основании данных анамнеза, клинического течения болезни, результатов клинико-лабораторного и патологоанатомического обследования был установлен диагноз сальмонеллеза, септикопиемического варианта с высевом из органов Salmonellaе enteritidis, осложненного гемофагоцитарным синдромом.
Диагноз подтвержден на аутопсии обнаружением в пораженных органах (тимус, селезенка, лимфатические узлы) массивной лимфомакрофагальной инфильтрации с явлениями гемофагоцитоза и очаговыми некрозами в костном мозге.
Имелись объективные трудности диагностики сальмонеллезной инфекции, в частности, отсутствия ее манифестации диарейным синдромом, исключительной редкостью септикопиемического варианта течения сальмонеллеза, вызванного Salmonellae enteritidis.
Генерализованная форма сальмонеллеза обусловлена дефектами в системе иммунитета, при ней формируется длительная бактериемия (которая бывает всегда кратковременной при локализованных гастроинтестинальных формах — гастроэнтерите и гастроэнтероколите). Интоксикационный синдром определяет эндотоксинемия, обусловленная разрушением энтеро- и цитотоксинов, продуцирующихся живыми сальмонеллами. В настоящее время отмечается особо, что септические формы сальмонеллеза характерны для ВИЧ-инфекции в стадии СПИДа. Ввиду этого, больной с сальмонеллезным сепсисом всегда должен обследоваться на ВИЧ-инфекцию. Такие инфекции, как малярия, гистоплазмоз, серповидно-клеточная анемия и другие, характеризующиеся перегрузкой фагоцитов, также предрасполагают к инвазивному сальмонеллезу.
В данном случае, несомненно, следовало провести дифференциальный диагноз между вторичным и первичным ГФС, так как при обеих нозологиях пусковым механизмом заболевания может быть инфекция, а клиническое течение, лабораторные данные, морфологическая характеристика часто схожи. Основным отличием двух форм ГФС может быть персистирующий дефицит NK-клеток, который наблюдается при первичном и не выражен при вторичном ГФС. Поскольку иммунологическое обследование не проводилось, исключить наследственный характер заболевания не представлялось возможным. Сложность ведения больных с ГФС в отделениях реанимации определяется следующими положениями:
Литература
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
.jpg)
.jpg)