Что влияет на раскрытие шейки матки перед родами
Преждевременное раскрытие шейки матки
Каждая женщина, планирующая стать мамой, испытывает волнение — ведь это один из самых важных периодов в ее жизни. Казалось бы, это естественный процесс, которому уже несколько тысяч лет, однако все равно у будущих мам часто возникают вопросы и страхи по поводу приближающихся родов.
В некоторых случаях беременная женщина может услышать от врача об опасности преждевременного раскрытия шейки матки. Чтобы развеять страхи по этому поводу и узнать? Как сохранить здоровье мамы и малыша в данной ситуации, давайте разберемся, что это значит.
Особенности строения матки
Матка представляет собой гладкомышечный полый орган, по форме напоминающий грушу, и включает в себя следующие составляющие: тело матки, ее шейку и дно матки. Главным образом, матка предназначена для вынашивания ребенка. Если представить ее в форме груши, то более узкая ее часть — шейка — будет находиться внизу, а дно матки, наоборот, наверху. Шейка является частью самой матки и представляет собой мышечное трубчатое образование, берущее начало от матки и открывающееся во влагалище.
Сама матка располагается в полости малого таза между мочевым пузырем и прямой кишкой. Формирующийся плод давит на стенки мочевого пузыря, именно поэтому беременные испытывают частые позывы к походу в туалет. В нормальном состоянии матка наклонена вперед, с двух сторон ее окружают специальные связки, которые способствуют ее поддержке, препятствуя ее опущению, с одной стороны, а с другой — обеспечивая ей минимум движения. Данные связки помогают матке реагировать на изменение соседних органов: отклоняться назад или вперед при наполнении мочевого пузыря или прямой кишки и подниматься вверх при беременности.
Шейка завершает матку и соединяет ее с влагалищем. Шейка матки достигает примерно одной трети всей длины матки. По форме шейка матки отличается у нерожавших и женщин, имеющих детей. У рожавших женщин шейка матки круглой формы или походит на усеченный конус. У нерожавших — она более плоская, цилиндрической формы. Кроме того, форма шейки матки изменяется после аборта.
Естественное раскрытие шейки матки перед родами
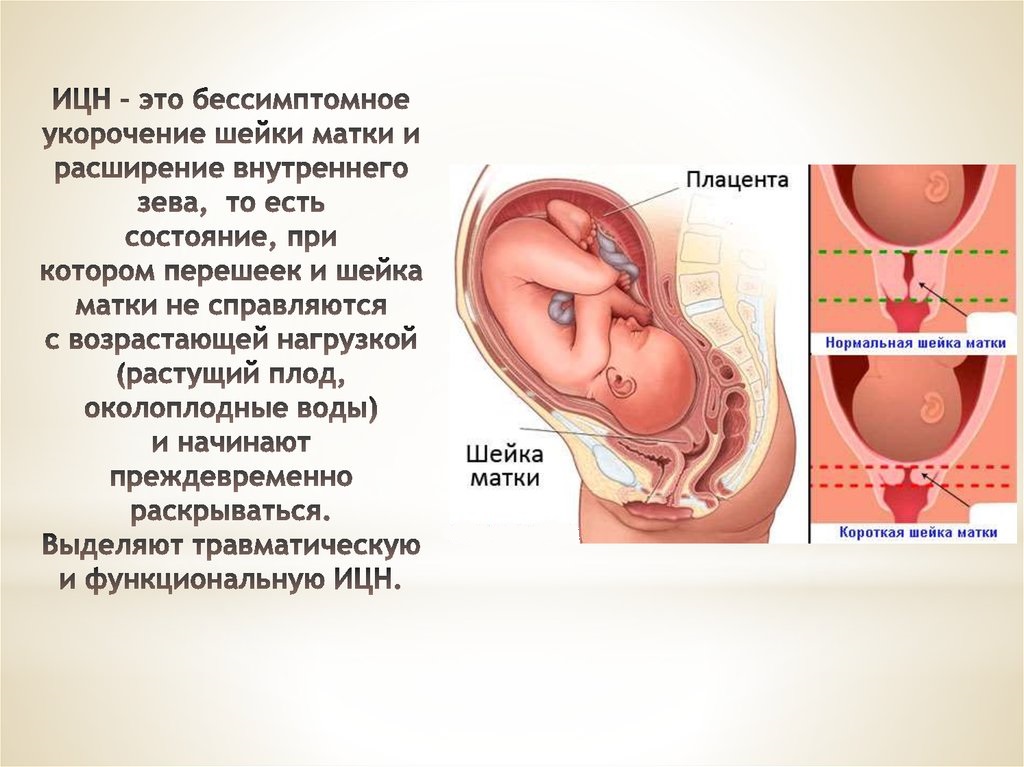
Сама матка состоит из гладкой мускулатуры, а шейка матки включает в себя соединительную ткань, коллагеновые и эластичные волокна, а также гладкомышечные клетки. Когда женщина беременна, в ее шейке матки происходит замена части мышечных волокон на соединительную ткань. Это связано с их большей эластичностью и способностью растягиваться. При избытке коллагеновых волокон шейка матки становится короче, а внутренний зев расширяется.
Во время нормального течения беременности шейка матки остается длинной (примерно 35-45 мм). Это механизм защиты организма от выкидыша и проникновения внутрь инфекции. Структура и длина шейки матки при нормальном течении беременности начинает изменяться только за несколько недель до предполагаемой даты родов.
Раскрытие шейки матки говорит о начале родов. Акушеры измеряют его с помощью пальцев при внутреннем исследовании. Полное раскрытие шейки матки соответствует пяти пальцам акушера или десяти сантиметрам. Непосредственно перед родами шейка матки становится короче, и ее длина составляет примерно один сантиметр.
Раскрытие шейки матки при беременности
Нормально протекающая беременность заканчивается родами на 37-42 неделе. Родовая деятельность активизируется со снижением уровня прогестерона в крови. О начале родов сигнализирует раскрытие шейки матки примерно на один палец. Матки начинает сокращаться, ее полость уменьшается, создавая давление предлежащей части плода на шейку.
Преждевременное раскрытие шейки матки при беременности
Преждевременное раскрытие шейки матки или истмико-цервикальная недостаточность — патологическое состояние, которое может привести к прерыванию беременности во II и III триместрах беременности. При данной патологии шейка матки начинает укорачиваться, становится более мягкой и тонкой, утрачивая способность удерживать плод в матке при сроке до 36 недель. По причине данной патологии происходит около 20% выкидышей во II триместре беременности.
Причины преждевременного раскрытия шейки матки во время беременности:
Симптомы преждевременного раскрытия шейки матки во время беременности.
Перечисленные симптомы могут стать сигналом преждевременного раскрытия шейки матки во время беременности:
Данные симптомы должны стать поводом обратиться к врачу. Точно установить диагноз возможно при помощи осмотра шейки матки в зеркалах. Кроме того, на ранних сроках диагностировать патологию помогает УЗИ, на котором можно увидеть расширение внутреннего зева.

Причины и особенности истмико цервикальной недостаточности во время беременности, предотвращение преждевременных родов.
Лечение преждевременного раскрытия шейки матки
Лечение может быть хирургическим или консервативным.
Хирургическое лечение заключается в круговом наложении швов на шейку матки. Операция проводится в стационаре под местным обезболиванием. Противопоказаниями к такой операции являются: инфекции мочеполовой системы, повышенный тонус матки, маточное кровотечение и т.д.
Консервативный метод — использование пессария — специального устройства из силикона или пластика, которое сужает шейку матки и препятствует ее раскрытию. Пессарий устанавливают на шейку матки, своими краями он упирается в стенки влагалища, предотвращая смещение кольца. Пластиковый пессарий также перераспределяет давление плода. Данный метод лечения может быть совмещен с хирургической операцией.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Когда не терпится родиться
Авторы статьи
Жизнь беременной женщины протекает по четкому графику, начиная с режима питания и заканчивая посещениями гинеколога. Такой приверженности намеченному плану будущая мама ждет и от своего малыша, находящегося в утробе – недаром день его рождения уже отмечен красным цветом в календаре. Однако путь ожидания длиной в девять месяцев иногда может сократиться.
Расскажите, пожалуйста, какие роды считаются преждевременными?
Анастасия Владимировна: Вообще продолжительность беременности у женщины составляет 280 дней, начиная с первого дня последней менструации. Но это вовсе не значит, что норма предписывает родоразрешение строго день в день с первоначально установленной датой рождения малыша. Срочными родами (т.е. проходящими в срок) считаются роды, произошедшие в период с 37 недель 0 дней до 41 недели 6 дней. А вот если ребенок родился после 22 недель 0 дней и до 36 недель 6 дней беременности, то речь идет уже о преждевременных родах. Кстати, в России долгое время исчисление преждевременных родов начиналось с 28 недели. Только с 2012 года новорожденных в России стали регистрировать с 22 недели, как это принято во всем мире. И теперь у детей, появившихся на свет после этого срока и весящих более 500 г, появился реальный шанс на спасение. Сейчас врачи просто обязаны предпринять все попытки, чтобы выходить таких крох, хотя, конечно, их выживаемость и состояние здоровья прогнозировать очень сложно – и это плохая новость. Хорошая состоит в том, что по статистике самый большой процент преждевременного рождения приходится на период с 34 по 37 недели беременности, когда прогноз для недоношенного ребёнка наиболее благоприятен. С 34 недель дети вполне жизнеспособны, и сейчас на некоторых международных медицинских конгрессах звучит предложение считать срочными роды с 34 недель. Хотя неонатологи с таким решением вряд ли согласятся…
Маргарита Борисовна: Да, с точки зрения неонатологии, такие нововведения не оправданы. У нас распространена поговорка: для ребенка день в матке – минус неделя в палате интенсивной терапии. Конечно, при сроке 34 недели малыш уже достаточно зрел для жизни вне мамы, и способен быстро восстановиться. Тем не менее, такие детки все равно требуют особой тактики ведения родов и последующего тщательного ухода. Последние 6 недель беременности очень важны для развития головного мозга ребёнка. Мы ратуем за то, чтобы как можно дольше продлить нахождение ребенка в утробе матери.
А какими способами можно продлить беременность при угрозе преждевременных родов?
Анастасия Владимировна: Увы, начавшиеся преждевременные роды не всегда удается остановить. Более того, в некоторых случаях, когда существует серьезная угроза здоровью матери или плода, приходится, наоборот, даже вызывать роды искусственно. Подобных крайностей удается избежать, если беременная женщина своевременно посещает своего врача и проходит все необходимые обследования. Чем раньше будут выявлены факторы, провоцирующие преждевременные роды, тем выше шансы у будущей мамы родить в срок. Такие предпосылки, как инфекции или гормональные нарушения, способные повлиять на ход беременности, лучше обезвредить еще задолго до наступления беременности или на ее ранней стадии. Роды могут начаться раньше положенного срока также при истмико-цервикальной недостаточности – это такое нарушение функции шейки матки, при котором из-за своей несостоятельности она уже не может удержать плод в утробе, раскрывается, тем самым приводя к преждевременному излитию вод и запуская механизм родов. Если диагностика показала, что длина шейки матки не соответствует норме для данного срока беременности, процесс ее раскрытия можно сдержать путем наложения швов (в исключительных случаях, при наличии у пациентки в анамнезе двух и более преждевременных родов) или введения специального поддерживающего кольца — акушерского пессария. Также довольно эффективно применение микронизированного прогестерона, который позволяет значительно улучшить результаты по вынашиванию беременности у женщин с короткой шейкой матки.
При начале родовой деятельности врачи придерживаются консервативно-выжидательной тактики, стараясь пролонгировать беременность на максимально возможный срок. Для этого проводится терапия, способствующая снижению тонуса матки и подавления ее сократительной активности: пациентке назначаются токолитики – вещества, вызывающие релаксацию матки. Благодаря таким препаратам удается отсрочить роды хотя бы на 48-72 часа.
Анастасия Владимировна Новикова, акушер-гинеколог, заведующая родильным отделением клиники «Скандинавия»
Маргарита Борисовна: Казалось бы, что могут дать нам эти несколько дней отсрочки? На самом деле, это время бесценно – оно необходимо для экстренной подготовки малыша к появлению на свет. При преждевременных родах на ранних сроках самая большая опасность для таких малюток – нарушение дыхания. В этом проявляется так называемый респираторный дистресс-синдром: легкие у преждевременно рожденных детей развиты плохо вследствие незрелости ткани и дефицита сурфактанта, который препятствует спаданию альвеол на выдохе (через них кислород попадает в легкие). И вот как раз эти отыгранные 48-72 часа дают возможность провести пациентке курсовое введение препарата Дексаметазон, стимулирующее созревание легких плода. Благодаря такой терапии новорожденный лучше адаптируется к жизни вне мамы, и восстановить его дыхательную систему намного легче. При этом мы ориентируемся на неинвазивную вентиляцию легких младенца: все-таки аппарат искусственного дыхания может привести к повреждениям легочной ткани малыша, так что в современной неонатологии его применяют только в самых крайних случаях.
Как проходят преждевременные роды? Какие последствия они несут для матери и для ребенка?
Анастасия Владимировна: Женщинам, планирующим проводить роды в нашей клинике, мы советуем тут же сообщать в отделение о внезапных и подозрительных изменениях своего состояния (боли внизу живота, выделения, схватки). В ожидании приезда пациентки наши специалисты готовят операционную или родильный зал (в зависимости от предварительных показаний), собирают команду врачей, которые должны присутствовать на родах. И если пролонгировать беременность не удается, мы можем оперативно приступить к действиям. В случае, если не требуется родоразрешения наши врачи могут предложить вам наблюдение на дородовом отделении. Сами роды ведутся максимально бережно – с обезболиванием, в умеренном темпе, иногда даже с применением препаратов, снижающих чрезмерную активность родовой деятельности. В проведении кесарева сечения также есть свои нюансы: дело в том, что в результате таких операций, проводимых на ранних сроках беременности, рубец формируется не в нижнем сегменте матки, а практически в ее центре. И, как правило, подобные операции являются показаниями для особого внимания при следующих беременностях. Доставая малыша, акушер старается максимально долго сохранить целостность плодного пузыря – его вскрывают лишь в последний момент, перед передачей новорожденного неонатологу.
Маргарита Борисовна: Врач-неонатолог принимает младенца в специальный стерильный пакет, чтобы бережно перенести его до детского столика, защитив от перепада температур. Чем малыш меньше, тем важнее для него такая термозащита. Вообще, еще до начала родов неонатологи нашего отделения благодаря тесному взаимодействию с акушерами располагают всей необходимой информацией касательно состояния плода и готовят кувезы (специальные инкубаторы) с полным мониторингом и климат-контролем, средства для искусственной вентиляции легких и другую аппаратуру, необходимую для принятия и выхаживания недоношенных детей.
Конечно, слишком ранние преждевременные роды оборачиваются для малышей весьма негативными последствиями: у 50% деток, родившихся ранее 26 недель, наблюдаются весьма значимые нарушения здоровья – неврологические проблемы, ухудшения зрения и слуха, внутрижелудочные кровоизлияния.
Маргарита Борисовна Федотова, врач-неонатолог, заведующая отделением неонатологии клиники «Скандинавия»
Анастасия Владимировна: Все это время мама остается в роддоме, ведь ей так же требуется восстановительный период после преждевременных родов. В родильном отделении клиники «Скандинавия» пациенток располагают в отдельных палатах, оснащенных всем необходимым для комфортного пребывания.
Маргарита Борисовна: И, конечно, мамам можно и даже нужно посещать своего ребенка, даже если он еще слаб и находится в кувезе. Малышу важно чувствовать не только заботу персонала, но и любовь родного человека. Благодаря такому эмоциональному контакту ребенок значительно быстрее восстанавливается – это сродни чуду, но это действительно так.
Течение родов
Нормальное течение родов характеризуется прогрессирующим сглаживанием, раскрытием шейки матки, опущением предлежащей части плода, продвижением плода по родовому каналу. Для правильной оценки клинического течения родов необходимо понимать их биомеханизм, т.е. порядок основных движений плода при прохождении его по родовому каналу.
Биомеханизм родов
Хотя конечно биомеханизм родов представляют в виде отдельных моментов, это непрерывный процесс, комбинация симультанных движений плода, которые включают:
Установка головки плода — процесс, когда головка плода вставляется своим бипариетальным диаметром (наибольшим поперечным диаметром) во вход таза (ниже плоскости входа в таз). Этот феномен может происходить как в течение последних недель беременности, так и в начале родов. Установка головки бипариетальным диаметром ниже плоскости входа в таз до или в начале родов является доказательством соответствия размеров входа таза размерам головки плода (внутренняя пельвиметрия).
Установку головки с меньшей точностью можно выявить при наружном акушерском обследовании (4-й прием Леопольда). Если головка установлена, пальцы акушера-гинеколога не могут достичь нижней части головки. Наоборот, если головка не установлена, пальцы экзаменуя легко достигают нижней части головки и сходятся под ней.
Фиксация головки — опускание ее через тазовый вход на такую глубину, что исключает возможность ее свободных движений в любом направлении при пальпации головки двумя руками за переднюю стенку при абдоминальном исследовании. Головка свободно движется над входом в малый таз, не может быть вставленной. Фиксация головки может иногда иметь место, когда ее бипариетальная плоскость еще на > 1 см выше плоскости входа в таз, особенно если головка имеет выраженную конфигурацию.
Но, несмотря на то, что вставка головки является критерием соответствия размеров входа таза размерам головки, отсутствие вставки не является показателем сужения таза. Так, во многих повторнородящих и некоторых первородящих головка плода может быть подвижной над входом в малый таз в начале родов. В связи с этим описывают феномен «баллотирования головки». Головка нормальных размеров обычно вставляется сагиттальным швом в одном из косых или поперечном диаметре входа в таз. Установка головки во вход таза переднезадним диаметром является редким случаем («высокое прямое стояние головки»).
Синклитизм и асинклитизм
Сагиттальный шов обычно проходит посередине между лобковым симфизом и мысом крестца, согласно поперечной оси входа в таз (синклитизм, синклитичне вставки головки). Хотя головка плода пытается приспособиться к поперечной оси входа в таз, сагиттальный шов, хотя остается параллельным этой оси, может проходить не точно посередине между лобковым симфизом и мысом крестца. Сагиттальный шов может отклоняться как кзади (ближе к мысу крестца) так и кпереди (ближе к лобковому симфизу). Это боковое отклонение головки кпереди или кзади получило название асинклитизма или асинклитичной вставки головки.
Если сагиттальный шов приближается к мысу крестца, в вход таза больше вставляется передняя теменная кость (передний асинклитизм или асинклитизм Негеле). Если сагиттальный шов размещается ближе к симфизу, во вход таза больше вставляется задняя теменная кость (задний асинклитизм или асинклитизм Литцмана). При заднем асинклитизме заднее ушко плода легко доступно пальпации («ушное предлежание»).
Умеренные степени асинклитизма могут иметь место в течение нормальных родов (приспособление головки к особенностям таза). Но при выраженных степенях асинклитизм может быть причиной клинически узкого таза (диспропорции между размерами головки плода и таза матери) даже при нормальных размерах таза матери. Опускание головки обычно способствует переходу заднего асинклитизма в более благоприятный передний асинклитизм (больше пространства в полости таза для головки плода).
Опускание головки — первоочередная необходимость для вагинальных родов. У первородящих вставки головки может иметь место еще до начала родов и последующее опускание может не происходить даже к началу II периода родов. У повторнородящих опускания головки обычно происходит вместе с ее вставкой. Опускание головки происходит вследствие действия одного или нескольких сил:
— Давление амниотической жидкости;
— Прямое давление дна матки на ягодицы плода при сокращениях матки (схватках);
— Напряжение мышц живота, способствует «проталкиванию» плода вниз;
— Разгибание и выпрямление тела плода.
Сгибание головки. Вследствие того, что при своем продвижении головка плода встречает сопротивление со стороны шейки матки, стенок таза и тазового дна, сгибание головки является закономерным следствием. При этом подбородок плода приближается к грудной клетке, и головка плода опускается в таз наименьшим (малым косым, 9,5 см) диаметром вместо прямого диаметра (12 см). Итак, сгибание головки позволяет ей пройти в таз наименьшим диаметром.
Внутренний поворот головки — это ротация головки так, что затылок плода постепенно перемещается из своего начального положения кпереди, к лобковому симфизу, или, реже, кзади, к крестцовой впадины. Сагиттальный шов переходит из поперечного или косого диаметра входа в таз в прямой диаметр выхода таза.
Внутренний поворот головки является важным для прогресса родов за исключением случаев, когда плод очень мал. Хотя внутренний поворот головки всегда связан с ее опусканием, он обычно не завершается до тех пор, пока головка не достигнет уровня седалищных остей, следовательно, пока не случится вставки головки.
В 2/3 случаев всех родов внутренний поворот головки завершается тогда, когда она достигает уровня тазового дна, в 1/3 случаев — сразу после достижения тазового дна и в 5% случаев он не происходит («низкое поперечное стояние головки»). Обычно после достижения тазового дна в течение 1-2 маточных сокращений у повторнородящих и 3-5 сокращений в первородящих осуществляется поворот головки. Завершение внутреннего поворота головки перед достижением ею тазового дна более часто происходит у повторнородящих, чем в первородящих.
Разгибание головки. После завершения внутреннего поворота максимально согнутая головка достигает вульвы и разгибается. Подзатылочная ямка подходит под нижний край лобкового симфиза. Поскольку вульварное кольцо направлено вверх и кпереди, разгибание должно произойти перед тем, как головка пройдет через него. Если максимально согнутая головка, достигая тазового дна, не разогнется, а будет направлена вниз, она может пройти через ткани промежности между задней спайкой и анусом.
Сила маточных сокращений направляет головку больше кзади, а сопротивление симфиза и вульварного кольца направляет ее кпереди. Конечный вектор действия этих двух сил направляет головку к отверстию вульвы, способствует ее разгибанию. При прогрессивном растяжении тканей промежности и отверстия влагалища, постепенно появляется все большая часть затылка плода.
Головка рождается путем разгибания в следующем порядке:
Сразу после рождения головка наклоняется назад так, что подбородок плода достигает анальной области матери.
Внешний поворот головки. Рожденная головка снова меняет свое положение. Если затылок плода сначала была возвращена налево (И позиция, передний вид), то она возвращается к левому седалищного бугра; если она изначально была возвращена направо (II позиция, передний вид), то возвращается к правому седалищного бугра.
Биакромиальный диаметр плеч плода входит в прямой диаметр выхода таза. Итак, переднее плечико подходит под симфиз. Внешний поворот головки обычно обусловлено теми же силами, что и внутренний поворот головки.
Экспульсия плода. Сразу после наружного поворота головки переднее плечико подходит под лобковый симфиз, и заднее плечико начинает растягивать промежность. Сразу после рождения плечиков беспрепятственно рождается тело плода.
Задний вид затылочного предлежания плода. В большинстве случаев заднего вида затылочного предлежания биомеханизм родов идентичен таковому при переднем виде, за исключением того момента, что затылок должна осуществить поворот к симфизу на 135 ° вместо 45 ° (когда сагиттальный шов размещается в косом размере) или вместо 90 °, когда сагиттальный шов размещается в поперечном размере таза.
При эффективных сокращениях матки, адекватном сгибании головки, нормальных размерах таза и плода, задний вид переходит в передний до достижения головкой тазового дна, и роды не затягиваются надолго. В 5-10% случаев этого не происходит. При недостаточной силе маточных сокращений, неполном сгибании головки внутренний поворот головки может быть либо неполным, либо вообще не происходить, если, например, плод большой.
Эпидуральная анестезия при родах уменьшает силу давления мышц живота при схватках и может способствовать неполном внутреннем поворота головки. Если поворот является неполным, возникает остановка родов («поперечная» остановка). Если ротация в направлении симфиза не происходит, затылок может вернуться в прямой размер выхода таза, оставаясь в заднем виде (персистирующий задний вид затылочного предлежания).
Родовая опухоль
При затылочном предлежании головка плода во время родов подлежит важным изменениям своей формы вследствие приспособления к родовых путей матери. При длительном течении родов до полного раскрытия шейки матки часть кожи головки плода в области ведущей точки над маточным зевом становится отечной, вытягивается и образует родовую опухоль (на верхне-задней части правой теменной кости при I позиции и аналогично на левой теменной кости — при ІІ позиции).
Конфигурация головки
Конфигурация головки представляет собой изменения ее формы вследствие внешнего давления. Определенная конфигурация головки может иметь место до родов, в результате сокращений Брекстона-Хикса. Наиболее частой формой конфигурации головки является заход теменных костей друг на друга. Конфигурация головки приводит к уменьшению малого косого и увеличению большого косого диаметра головки. Эти изменения являются очень важными при сужении таза и асинклитичной вставке головки. В этих обстоятельствах способность головки к конфигурации имеет большое значение при спонтанном вагинальном родоразрешении и оперативном вагинальном родоразрешении.
Периоды родов. Ведение родов
Выделяют 3 периода родов:
І период родов
Первый период родов длится от начала родовой деятельности до полного раскрытия шейки матки. Средняя продолжительность І периода родов составляет 7 (10-12) ч для первородящих и 4 (6-8) ч для повторнородящих. Но существуют значительные индивидуальные вариации течения родов. Считают, что продолжительность и периода родов не должна выходить за пределы 6-20 ч для первородящих и 2-12 ч для повторнородящих.
Для объективизации оценки течения родов Эмануэль Фридман предлагаемые партограму (кривая Фридмана) — идеализированное графическое изображение динамики раскрытия шейки матки и опускания плода по родовому каналу. В I периоде родов выделяют латентную и активную фазы. Активная фаза состоит из фазы ускорения, фазы максимального подъема и фазы замедления.
В латентную фазу родов происходит постепенное размягчение, сглаживание и ротация шейки матки в направлении кпереди вдоль оси таза. В эту фазу происходит частичное раскрытие шейки матки (до 3-4 см), оно обусловлено преимущественно изменениями ее экстрацеллюлярного матрикса (диссоциация коллагеновых и других соединительнотканных волокон).
Диагностика перехода латентной фазы в активную происходит в большинстве случаев ретроспективно. У первородящих продолжительность латентной фазы обычно больше, и активная фаза начинается при относительно минимальном раскрытии шейки матки (3 см). У повторнородящих женщин латентная фаза короче. И активная фаза родов обычно не начинается, пока шейка матки не будет открыта на 5 см. Во многих случаях у повторнородящих женщин до начала латентной фазы родов раскрытие шейки матки достигает 3 см. Считают, что скорость раскрытия шейки матки в латентную фазу не должна быть меньше 0,35 см / мин.
Активная фаза родов начинается после латентной и продолжается до раскрытия шейки матки на 9-10 см. В активную фазу родов скорость раскрытия шейки матки прогрессивно растет с каждым следующим сантиметром ее открытия. Она распределяется, в свою очередь, на фазу ускорения, фазу максимального подъема и фазу замедления (фаза замедления начинается при достижении полного раскрытия шейки матки). В течение активной фазы родов скорость раскрытия шейки матки не должна быть меньше 1-1,2 см / ч у первородящих и 1,2-1,5 см / ч у повторнородящих (5 перцентиль). Средняя скорость раскрытия шейки матки в активную фазу обычно составляет 2-3 см / час.
Изменения нормального течения активной фазы родов могут быть вызваны тремя обстоятельствами (тремя «П» — родильные силы; плод; родовые пути):
1) отклонениями частоты, интенсивности и продолжительности маточных сокращений (аномалии родовых сил);
2) отклонениями размера, положения, позиции и предлежание плода при нормальных размерах таза матери, то есть диспропорцией между головкой плода и тазом матери (клинически узкий таз);
3) анатомическими отклонениями размеров таза матери.
Если скорость раскрытия шейки матки в активную фазу родов менее 1 см / ч (ниже пятой перцентили), следует выявить причину замедленного течения родов (анализ трех «П») для прогноза возможности родов через естественные родовые пути. Интенсивность маточных сокращений выявляют с помощью внутриматочного тисков катетера. Интенсивность маточных сокращений > 200 единиц Монтевидео (МО) считается адекватной. Признаки клинической несоответствия между головкой плода и тазом матери обнаруживают путем тщательного обследования головки плода, ее предлежания, степени разгибания, характера ведущей точки плода путем пальпации и, в случае необходимости, ультразвукового исследования.
ІІ период родов
Когда шейка матки полностью раскрыта (на 10 см), начинается ІІ период родов, который заканчивается рождением плода. Для недоношенных новорожденных полное открытие шейки матки может быть 1