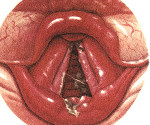
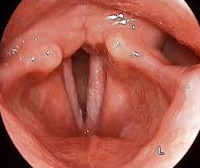
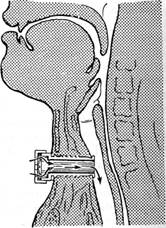
Что включает в себя медикаментозное дестенозирование
Стеноз гортани
Стеноз гортани предполагает сужение ее просвета, что затрудняет прохождение воздуха в нижележащие дыхательные пути. Следствием этого часто становится недостаточность внешнего дыхания, которая может иметь различные степени выраженности, вплоть до полной асфиксии.
Стеноз гортани предполагает сужение ее просвета, что затрудняет прохождение воздуха в нижележащие дыхательные пути. Следствием этого часто становится недостаточность дыхания, которая имеет различные степени выраженности (от легкой одышки до полной асфиксии). Стеноз гортани – серьезная патология, при несвоевременном медицинском вмешательстве имеющая опасность для жизни. Важно отслеживать непривычные для себя изменения ритма дыхания и возникновение одышки и при малейших тревожащих признаках обращаться к врачу.
Причины стеноза гортани
Этиология болезни может быть обусловлена эндогенными или экзогенными факторами. В число первых входят:
К экзогенным факторам, которые принимают участие в развитии стеноза, относятся: попадание инородных тел в гортань, травма горла, последствия неграмотной бронхоскопии или использования оборудования для искусственной вентиляции легких.
Симптомы и стадии развития стеноза гортани
У взрослых признаки начала заболевания таковы:
Стеноз гортани также может возникнуть и у детей. Особенно он опасен для новорожденных и грудных. Первые признаки проявления заболевания: нарушения дыхания (оно становится затрудненным, усилия для него со стороны ребенка могут стать физически заметны) и изменения голоса (он становится более хриплым). Любые сбои в дыхании ребенка являются срочным поводом для вызова скорой помощи.
Клиническая картина симптомов, независимо от возраста больного, зависит от того, на какой стадии развития находится стеноз гортани. Различают следующие стадии:
Диагностика и лечение
За основу для постановки диагноза берутся жалобы самого пациента, а также учитываются данные ларингоскопии и трахеобронхоскопии.
Тактика лечения зависит от причин и течения стеноза гортани. При первых двух стадиях показана медикаментозная терапия, проводимая в условиях стационара. Применяют следующие препараты:
Если в гортани обнаружен разлитой воспалительный процесс, назначаются антибактериальные средства. Хорошего эффекта позволяет добиться комплексная терапия, которая лежит в основе дестенозирования. Если стеноз начался из-за дифтерии, пациенту необходимы инъекции противодифтерийной сыворотки. При обнаружении инородных тел в горле их срочно удаляют. Также, если первопричиной стеноза является опухолевый процесс, без устранения опухолей сужения гортани не избежать. Если на гортани есть рубцы, которые затрудняют дыхание, их можно устранить физиотерапией или хирургическим вмешательством.
Стеноз гортани на этапе декомпенсации и терминальной стадии требует незамедлительной трахеостомии. При развитии асфиксии сначала проводится коникотомия.
Лечение стеноза гортани в «Клинике уха, горла и носа»
Наша клиника оснащена передовым медицинским оборудованием, позволяющим проводить диагностические процедуры с исключительным уровнем точности, а лечебные – с гарантией 100% успешности. Записывайтесь к нашим врачам сразу, как заметили тревожные симптомы непривычной для вас ранее одышки и сбоев дыхания. Также вы можете вызвать врача на дом.
Что включает в себя медикаментозное дестенозирование
Актуальность
Современные методы лечения абсцессов и гангрен легких направлены на удаление гнойного содержимого из полостей малоинвазивными способами эндоскопическим либо трансторакальным способами [8, 11].
Для реканализации просвета бронхов применяются электро-и аргоно-плазменная коагуляция, криодеструкция, лазерная фотодеструкция, бужирование тубусом бронхоскопа и пневмодилатация. По мере совершенствования лазерной техники существенно расширились возможности эндоскопического лечения стенозов. Современные Nd-YAG-лазеры с передачей излучения по кварцевому световоду позволяют выполнять вмешательство с использованием гибких эндоскопов и отличаются благоприятными процессами репарации [1, 3, 4, 5, 6, 7, 9]. Лазерная вапоризация рубцово-грануляционных тканей может быть как временной мерой восстановления просвета бронхов при нарастании дыхательной недостаточности, так и окончательным методом лечения стенозов [2, 5, 10].
Цели: оценить эффективность дестенозирования в комплексном лечении острого абсцесса и гангрены легких.
Материалы и методы
Оперировано 28 больных с рубцовыми стенозами бронхов на фоне гнойно-воспалительных процессов в лёгких, осложнившихся острым абсцессом легкого. У 19 больных рубцовые стенозы на уровне сегментарных и субсегментарных бронхов из них: со II степенью – 7 больных, с III степенью – 12 больных. У 7 пациентов отмечалось поражение на уровне долевых бронхов: рубцовый стеноз среднедолевого бронха II степени у 1 больного, III степени – у 2; на уровне нижнедолевого бронха I степени – 1 пациент, II степень рубцового стеноза – у 3 больных (рисунки 1, 2, 3).
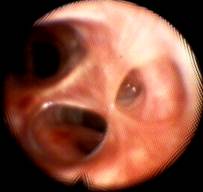
Рис. 1. Рубцовый стеноз 2 степени сегментарного устья бронха S10 справа.
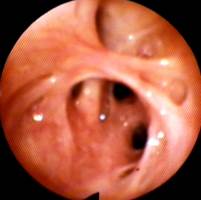
Рис. 2. Рубцовый стеноз 2 степени сегментарных устьев бронхов базальной пирамиды левого лёгкого.
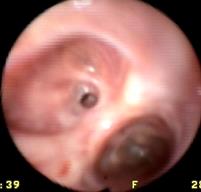
Рис. 3. Рубцовый стеноз 3 степени субсегментарного устья бронха S9б слева.
У 2 пациентов оперированы рубцовые стенозы главных бронхов I-II степени.
Показанием к дестенозированию бронхов у больных с острым абсцессом и гангреной легкого явились острый абсцесс, деструктивная пневмония на фоне рубцового стеноза бронха и наличие единичных рубцовых, экстромуральных стенозов 2-3 степеней в долевых, сегментарных и субсегментарных бронхах.
Всем больным проводилась реконструктивная комплексная методика видеоэндоскопического дестенозирования бронхов под местной анестезией, которая включала: ликвидацию стеноза «аргоно-плазменной» коагуляцией с последующим курсом санационной бронхоскопии в сочетании с эндобронхиальной лазеротерапией. Облучение проводилась красным гелий-неоновым лазером для купирования воспалительного процесса в стенки бронхов и восстановления слизистой оболочки на месте рубца.
Результаты и обсуждение
У всех 28 пациентов с острым абсцессом и гангреной легких получены положительные результаты. Восстановлена дренажная функция и анатомическая конфигурация бронхов. Купирован гнойно-воспалительный процесс дистальнее места сужения. Все больные выписаны с клиническим и полным выздоровлением выздоровлением.
Для иллюстрации приводим следующее наблюдение. Больной 41 года с бронхоэктатической болезнью лёгких, осложнившейся острым асбцессом легкого, в связи с обострениями заболевания 2-3 раза в год проходил консервативное лечение в пульмонологическом отделении. Больной получал противовоспалительную антибактериальную терапию. Ему многократно проводились санационные фибробронхоскопии.
В январе 2002 года при очередном обострении гнойного бронхита был выявлен рубцовый экстромуральный стеноз устья бронха S8b слева 3 степени (рисунок 4). Больному проведено дестенозирование (рисунок 5, 6). Анатомическая конфигурация бронха и его функции были восстановлены (рисунок 7).
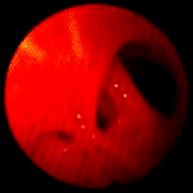
Рис. 4. Стеноз устья S8b слева 3 степени
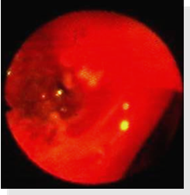
Рис. 5. Дестенозирование
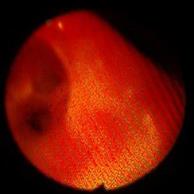
Рис. 6. Вид устья бронха S8b слева на 5 сутки.
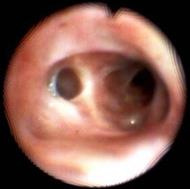
Рис. 7. Вид бронха S8b слева через 2 года.
За последние 6 лет больной лишь дважды был госпитализирован с явлениями катарально-слизистого обострения 1 степени активности хронического атрофического бронхита.
Выводы: дестенозирование бронхов является эффективным методом в комплексном лечении у больных с рубцовыми стенозами бронхов на фоне гнойно-воспалительных процессов в лёгких, осложнившихся острым абсцессом легкого и гангреной легких.
Рецензенты:
Лубянский В.Г., д.м.н., профессор, зав. кафедрой госпитальной хирургии, ГБОУ ВПО АГМУ Минздрава России, г. Барнаул.
Цеймах Е.А., д.м.н., профессор, зав. кафедрой оперативной хирургии и топографической анатомии, ГБОУ ВПО АГМУ Минздрава России, г. Барнаул.
Гортанная ангина – это воспаление лимфоидной ткани гортани, расположенной под ее слизистой оболочкой. Клинически проявляется повышением температуры тела, ознобом, болью в горле, усиливающейся при глотании, осиплостью голоса. В некоторых случаях может развиться такое угрожающее жизни состояние как стеноз гортани, который вызывает затруднение дыхания. В диагностике решающую роль имеют симптоматика, данные ларингоскопии и бактериологического исследования. В качестве терапии используются антибактериальные, противовоспалительные, муколитические препараты, физиопроцедуры. При развитии осложнений применяются хирургические методы лечения.
МКБ-10
Общие сведения
Гортанная ангина (подслизистый ларингит, фолликулярный ларингит) – острое воспаление лимфатических фолликулов подслизистого слоя гортани в области черпало-надгортанных складок, межчерпаловидного пространства, гортанных желудочков. Данная патология распространена повсеместно. Характерна сезонность: заболеваемость выше весной и осенью, когда наступает подъем респираторных вирусных инфекций (гортанная ангина в основном возникает на их фоне). Чаще болеют дети, мальчики и девочки страдают одинаково. Хотя заболевание обладает патогенетическим и клиническим сходством с катаральным ларингитом, оно встречается реже, имеет более тяжелое течение и большую частоту осложнений. Разновидностью гортанной ангины у детей является эпиглоттит (воспаление надгортанника).
Причины
Патогенез
Ключевым патогенетическим звеном гортанной ангины является воспалительный процесс. При проникновении возбудителя под слизистую оболочку возникает отечность за счет экссудации плазмы с небольшим количеством фибрина и лейкоцитов. Вследствие утраты ресничек мерцательным эпителием ухудшается отхождение мокроты. При низкой сопротивляемости организма происходит массивная инфильтрация слизистой иммунными клетками. При этом ткани уплотняются, нарушается отток лимфы и водный обмен, что еще больше усугубляет отек. При дальнейшем развитии заболевания может возникнуть нагноение подслизистого слоя, мышц и подкожной клетчатки с развитием абсцесса и флегмоны. У детей младшего возраста отек гортани наиболее выражен за счет рыхлой подкожной клетчатки и спазма гортанных мышц, который происходит из-за повышенной возбудимости центральной нервной системы. Именно по этим причинам у детей чаще возникает стеноз гортани.
Симптомы гортанной ангины
По клинической картине заболевание сходно с острым ларингитом, однако носит более тяжелое течение. Ангина гортани манифестирует остро – температура поднимается до 38-39 градусов, возникает сухость, ощущение инородного тела или «комка» в горле. Значительно ухудшается общее состояние за счет выраженной слабости, озноба, потливости и нарушения сна. Появляется сильная боль в горле, особенно при поворотах головы и глотании. Из-за этого пациент даже отказывается принимать пищу. Характерно изменение голоса – охриплость, осиплость. Становятся болезненными и увеличиваются шейные лимфатические узлы. Иногда боль настолько выражена, что больной человек для ее облегчения принимает вынужденное положение, наклонив голову вперед (эта поза чаще наблюдается у маленьких детей).
Осложнения
Диагностика
Основными диагностическими данными являются жалобы, анамнез, ларингоскопическая картина и лабораторные данные. Пациента осматривает врач общей практики или оториноларинголог. Удостовериться в диагнозе и исключить другие патологии помогают следующие исследования:
Дифференциальную диагностику следует проводить с острым катаральным ларингитом, другими видами ангин, поражением ЛОР-органов при туберкулезе и ревматических заболеваниях, дифтерией. Последнее требует особого внимания, так как представляет непосредственную угрозу для жизни больного. В дифференциальной диагностике принимают участие инфекционист, фтизиатр и ревматолог.
Лечение гортанной ангины
В большинстве случаев требуется госпитализация больного в отделение оториноларинологии. В первую очередь необходимо создать голосовой покой – разговаривать как можно меньше и тише. Говорить шепотом не рекомендуется, так как при этом напряжение гортанных мышц повышается. Рекомендуется исключить острую, холодную и горячую пищу, обязательно прекратить курение. К специфическим методам лечения относятся:
Прогноз и профилактика
При отсутствии осложнений прогноз благоприятный. Смертность при стенозе гортани I и II степени составляет от 1 до 5%, при стенозе III и IV степени – более 30%. Частота летальности при сепсисе выше (около 45-50%), однако при гортанной ангине он развивается крайне редко. Профилактика заключается в своевременном лечении и профилактике тех заболеваний, на фоне которых развивается подслизистый ларингит – гриппа, парагриппа, аденовирусной инфекции, паратонзиллита. Немаловажным является лечение сопутствующей гастроэзофагеальной рефлюксной болезни. Для общей профилактики рекомендованы мероприятия по укреплению иммунитета – регулярные физические нагрузки, закаливание, сбалансированное питание, полноценный сон.
Стеноз гортани. Этиология, патогенез, местные и общие симптомы. Лечебная тактика. Медикаментозное дестенозирование. Трахеотомия и трахеостомия



Стеноз- это сужение просвета гортани или трахеи, которое нарушает поступление воздуха в дыхательные пути и легкие.
По срокам различают острые стенозы, развивающиеся в течение сравнительно короткого времени (до 1 месяца), и хронические (опухоли, рубцы, сдавления, нарушения иннервации- периферические параличи), формирующиеся медленно.
Этиология:
—местные причины воспалительной природы: отек гортани и трахеи, подскладочный ларингит, острый ларинготрахеобронхит, хондроперихондрит гортани, гортанная ангина.
-общие заболевания организма: острые инфекционные заболевания (корь, дифтерия, скарлатина), болезни сердца, сосудов, почек и др., эндокринные заболевания.
-невоспалительные процессы – опухоли, аллергические реакции, инородные тела, травмы гортани и трахеи, состояние после бронхоскопии, интубации.
Патогенез: нарастание стеноза, гипоксии→прогрессирование патологических реакций, нарушается механическая функция левого желудочка сердца, появляется гипертензия в малом круге, истощается дыхательный центр, резко нарушается газообмен. Возникает метаболический ацидоз, парциальное давление кислорода падает, снижаются окислительные процессы, гипоксия и гиперкапния не компенсируются.
Клиника:одышка, шумное напряженное дыхание.
I стадия компенсации: одышка появляется только при ходьбе, отмечается урежение и углубление дыхания, укорочение или выпадение пауз между вдохом и выдохом, снижение частоты сердечных сокращений. Голосовая щель 6-8 мм, просвет трахеи сужен на 1/3 диаметра.
II стадия субкомпенсации: дыхание стридорозное в покое, кожные покровы бледные; инспираторная одышка с включением в акт дыхания вспомогательных мышц, втяжение межреберных промежутков, мягких тканей яремной и надключичной ямок.. АД нормальное или повышенное, голосовая щель 4-5 мм, просвет трахеи сужен на ½ диаметра и более.
III стадия декомпенсации: частое поверхностное дыхание, резко выражен стридор, кожные покровы бледно-синюшные, акроцианоз, вынужденное сидячее положение; гортань совершает максимальные экскурсии; тахикардия, АД снижено, голосовая щель 2-3 мм, просвет трахеи резко сужен.
IV стадия асфиксии: дыхание прерывистое, временами прекращается, резкое угнетение сердечной деятельности; пульс нередко не прощупывается, кожные покровы бледно-серые. Возможна потеря сознания, экзофтальм, непроизвольное мочеиспускание, остановка сердца, голосовая щель 1 мм.
Лечение:
Консервативное дестенозирование – показано в I-II стадиях.
-антигистаминные препараты (2 мл пипольфена, тавегил и др.),
-мочегонные (внутримышечно лазекс, фуросемид),
В зависимости от уровня разреза по отношению к перешейку щитовидной железы различают верхнюю трахеотомию – над перешейком щитовидной железы, нижнюю под ним и среднюю через перешеек, с предварительным его рассечением и перевязкой.
ТАКТИКА ЛЕЧЕНИЯ СТЕНОЗА ГОРТАНИ
( но не более 60 мг одномоментно).
После введения базовых препаратов показана дальнейшая дегидратация с применением гипертонических растворов, применение гипосенсибилизирующих и седативных средств, отвлекающих процедур (горячие ножные ванны, горчичники на грудную клетку и на икроножные мышцы). Эффективны аэрозольные ингаляции гидрокортизона, протеолитических ферментов, ингаляции увлажненного кислорода, а также со щелочными, гипосенсибилизирующими и спазмолитическими средствами. При отеке гортани эффективны внутриносовые новокаиновые блокады по Темкину.
При воспалительном процессе вводят антибактериальные препараты. Необходимо произвести вскрытие абсцесса гортани или смежных с ней органов. При дифтерии гортани на первый план выступает введение противодифтерийной сыворотки.
При третьей (декомпенсированной) стадии стеноза гортани показано хирургическое лечение – срочная трахеостомия. В стадии асфиксии, когда нет времени для производства типичной трахеостомии, производят коникотомию или крикоконикотомию с последующей трахеостомией.
При остром стенозирующем фибринозно-пленчатом ларинготрахеобронхитеите у детей восстановление просвета гортани начинают с продленной назотрахеальной интубации термопластическими трубками. Неэффективность продленной интубации в течение 7-10 дней расценивается как показание к трахеостомии.
При проведении консервативного лечения у детей раннего возраста необходимо особенно строго следить за их общим состоянием, поскольку организм детей меньше приспособлен к гипоксии. В этом возрасте вслед за стадией декомпенсации может довольно быстро наступить асфиксия. Поэтому при лечении маленьких детей не следует медлить с производством интубации или трахеотомии. Однако в выборе метода лечения всегда следует подходить индивидуально к каждому больному.
ТРАХЕОСТОМИЯ
Процедура трахеотомии известна со времен Древнего Египта, т.е. почти три с половиной тысячи лет. Трахеотомия – одна из самых старых и неотложных операций, используемых с давних пор для борьбы с острой асфиксией. О ней писали еще Гиппократ, Гален и Ибн Сина. Она вернула к жизни очень многих, ведь гортань называют пуповиной между жизнью и смертью. Если ее просвет закрывается даже лишь на пару минут, человек может погибнуть.
Вскрытие «дыхательной артерии» при удушье предложил Асклепиад из Вифинии две тысячи лет назад. Первая успешная трахеотомия была выполнена в 1546 г. итальянским врачом Антонио Муса Брасавола у больного, страдающего абсцессом гортани, и имела положительный эффект. В XVI в. Guidi применил и описал оригинальный метод трахеостомии.
В начале XIX в. трахеостомию активно применяли у детей при дифтерийном крупе. Первая успешная трахеостомия у ребенка была выполнена в 1808 г. Термин «трахеостомия» как хирургическая манипуляция окончательно ввел Лоренц Хеистер в 1739 г. Тремя десятилетиями позже Френсис Хом описал клинику крупа и рекомендовал трахеостомию как метод лечения данного состояния.
Тем не менее до начала XIX в. в литературе было описано всего 28 случаев трахеотомии. В дальнейшем ее стали применять значительно чаще. Одним из пропагандистов этой операции был француз Труссо, предложивший расширитель трахеи, по сей день являющийся основным инструментом в наборе для трахеотомии.
В России в 1838 г. наложение трахеостомы описано Ф. И. Бушем в «Руководстве к преподаванию хирургии».
Впервые массовое применение трахеостомии отмечали в начале 50-х годов 19-го века в период эпидемии полиомиелита в Дании, в дальнейшем ее использование у больных в критических состояниях стало обычной процедурой.
Современная хирургическая методика была разработана на основе научных исследований Шевалье Джексона в 1909 г. О. Chiari (1916) сформулировал основные показания к трахеостомии, которые долго считались классическими. Во время второй мировой войны и особенно после нее трахеостому стали накладывать для отсасывания мокроты из дыхательных путей, а с 1952—1953 гг.— для искусственной вентиляции легких.
3.2. Показанияк трахеостомии:
2. дренирование и туалет нижних дыхательных путей при нарушении их проходимости продуктами аспирации и воспалительной секреции;
3. обеспечение длительного перехода на искусственную вентиляцию легких, т.е. при состояниях, приводящих к нарушению биомеханики дыхательного акта и невозможности спонтанного дыхания: черепно-мозговая травма, травма грудной клетки, повреждения шейных сегментов спинного мозга с выключением иннервации межреберной мускулатуры, острая сосудистая патология головного мозга, нейроинфекция (столбняк, ботулизм, бешенство);
Кроме того, показания к трахеостомии могут быть абсолютными и относительными.
Эти показания к трахеостомии возникают при попадании инородных тел в гортань, при тяжелых травмах ротоглотки и гортани, при заболеваниях, вызывающих полную обструкцию дыхательных путей (отеки, флегмоны, опухоли, рубцовые стриктуры, ожоги указанных областей). Абсолютность показаний к трахеостомии определяется отсутствием другого метода восстановления проходимости дыхательных путей и спасения жизни больного. В частности, невозможностью по тем или иным обстоятельствам интубировать трахею или провести масочную ИВЛ после введения миорелаксантов.
К абсолютным показаниям к трахеостомии следует отнести и необходимость обеспечения свободной проходимости верхних дыхательных путей при переломах шейного отдела позвоночника с компрессией спинного мозга. Интубация трахеи при травмах шейного отдела спинного мозга недопустима, так как в этом случае любые движения в шейном отделе позвоночника могут усилить сдавление мозга и вызвать остановку дыхания. При этом должна выполняться трахеостомия без переразгибания шеи.
Относительными являются и показания к трахеостомии, в выполнении которой нет экстренности или она может быть выполнена планово, через 1-2 дня и позднее.
Большую группу показаний к трахеостомии составляют ситуации, в которых необходимо сохранить у больного сознание, возможность высокой его двигательной активности и в то же время обеспечить:
ü свободную проходимость верхних дыхательных путей;
ü эффективный туалет трахеи и бронхов, удаление из них вязкой мокроты;
ü повышение эффективности газообмена в легких;
ü снижение истощающей больного чрезмерной «энергетической цены» дыхания.
Эти показания возникают:
o при стойком послеоперационном парезе или параличе голосовых связок (например, при двустороннем пересечении во время струмэктомии возвратных нервов) ;
o при травмах и заболеваниях верхних дыхательных путей, вызывающих их частичное сужение, но не требующих незамедлительного улучшения их проходимости для спасения жизни больного;
o при дыхательной недостаточности на фоне тяжелого послеоперационного периода у ослабленных больных, особенно при одновременном поражении легких;
o при тяжелых травмах грудной клетки;
o при опухолях головного мозга;
o при черепно-мозговой травме и при операциях на головном мозге;
o при массивных сливных пневмониях, при тяжелом астматическом статусе (исключительная мера), при респираторном дистресс-синдроме взрослых, при слабости дыхательной мускулатуры (миастения).
При относительных показаниях ориентирами для наложения трахеостомы ( при условии комплексной клинической оценки) являются:
o частота дыхания 40 и более в 1 минуту ( увеличение вдвое от должной частоты) при нормальной температуре тела больного
o гипопноэ со снижением дыхательного объема до 5 мл/кг и ниже, уменьшение дыхательного объема вдвое и ниже (норма 7-10 мл/кг), снижение объема форсированного вдоха до 10мл/кг и ниже ( норма 50-60 мл/кг)
o затрудненное дыхание (на вдохе, на выдохе, или в обеих фазах дыхательного цикла) с развитием синдрома удушья, цианоза и других проявлений гипоксии
o патологические ритмы дыхания
o уменьшение при дыхании атмосферным воздухом в случаях вентиляционных нарушений газообмена в легких Ра о2 до 60 мм рт. ст. и ниже с увеличением Ра со2 до 60 мм рт.ст. и выше
o снижение при дыхании атмосферным воздухом в случаях паренхиматозных нарушений газообмена в легких Ра о2 до 60 мм рт. ст. и ниже при нормальном или сниженном Ра со2
o устойчивое снижение Ра о2 до 70 мм рт.ст и ниже при вентиляционных и паренхиматозных нарушениях газообмена в легких, несмотря на вдыхание 100% кислорода в течение 30 минут
o снижение Sа о2 до 70% и ниже
Показания к трахеостомии часто классифицируют по признаку необходимой срочности выполнения:
o экстренные – трахеостомия должна выполняться незамедлительно
o неотложные ( срочные ) – в течение ближайших суток)
o плановые – в ближайшее время, не ограниченное текущими сутками.
В последние десятилетия широкое внедрение в клиническую практику прямой ларингоскопии, верхней трахеобронхоскопии и эндотрахеальной интубации, проводимых под наркозом, привело к резкому сокращению числа экстренных трахеостомий.
В настоящее время во всех случаях, когда вместо трахеостомии может быть применена интубация трахеи, предпочтение должно быть отдано интубации трахеи. Это более простая, быстрая и более безопасная процедура.
Разумеется, интубация трахеи не может быть применена при абсолютных показаниях к трахеостомии, когда трахеостомия не может быть заменена ничем и когда только она спасает жизнь больному.
В первую очередь предпочтение интубации трахеи должно быть отдано в ситуациях с относительными показаниями к трахеостомии, а также когда нет настоятельной необходимости в сохранении сознания больного и его высокой двигательной активности или когда сознание больного может быть сохранено при медикаментозном подавлении ларинготрахеальных рефлексов.
В интенсивной терапии широкому использованию интубации трахеи вместо наложения трахеостомы способствовали следующие факторы:
1) Развитие анестезиологии и реаниматологии с подготовкой большого числа врачей, владеющих методами интубации трахеи и ИВЛ.
2) Разработка совершенных методик и аппаратов для ИВЛ и повсеместное их применение в лечебных учреждениях.
3) Внедрение в практическую работу методов эффективного контроля за состоянием газообмена во время ИВЛ.
4) Относительная техническая простота выполнения интубации трахеи, что позволяет посредством ее проведения быстро обеспечить полную проходимость верхних дыхательных путей в любой обстановке.
5) Использование ареактогенных термопластических интубационных трубок.
6) Разработка эффективных методов респираторного ухода за больными с длительной интубацией трахеи и ИВЛ (методы санации дыхательных путей, пассивной активизации больных, массажа легких, ингаляционной терапии и пр.)
7) Разработка методов, позволяющих после интубации трахеи при достаточном подавлении ларинготрахеальных рефлексов сохранять у больного адекватное спонтанное дыхание и сознание, что в свою очередь обеспечивает возможность контакта с больным и его активизации.
8) Разработка методов вспомогательного дыхания, обеспечивающих повышение эффективности собственного дыхания больного.
9) Важнейшим достоинством интубации трахеи трубкой с раздуваемой манжетой является полное разобщение трахеи и ротоглотки, которое можно моментально осуществить в любой обстановке. Интубация трахеи трубкой с раздуваемой манжетой полностью исключает возможность аспирации желудочного содержимого при регургитации.
К широкой в настоящее время замене трахеостомии интубацией трахеи побудили и три следующих важных обстоятельства.
Во-первых, отсутствие при интубации трахеи открытой раны верхних дыхательных путей и связанных с ней возможных осложнений, последующего косметического дефекта.
Во-вторых, обеспечение при интубации трахеи не только, как и при трахеостомии, свободной проходимости верхних дыхательных путей, уменьшения физиологического «мертвого пространства» и аэродинамического сопротивления дыханию, увеличение минутной альвеолярной вентиляции легких, уменьшения энергетического истощения больного, создания хороших условий для санации трахеобронхиального дерева, но и обеспечение возможности эффективного управления газообменом в легких посредством ИВЛ.
В-третьих, при успешном лечении острой дыхательной недостаточности ее полную компенсацию, как правило, удается достичь в течение 3-7 дней. В это время многие недостатки метода интубации трахеи и ИВЛ (отсутствие активных движений, неблагоприятные эффекты ИВЛ, нахождение интубационной трубки в трахее и пр.) эффективно преодолеваются соответствующей корригирующей терапией и полностью искупаются достоинствами метода.
Вышесказанное позволяет считать интубацию трахеи рациональной альтернативой наложению трахеостомы.
Тем не менее не следует забывать, что продленная интубация трахеи нередко ведет к ряду осложнений. К ним, в первую очередь, относятся травмы слизистой оболочки в области межчерпаловидных хрящей, исходом которых является постинтубационная гранулема или рубцы. Чаще всего их причиной являются изъязвления слизистой оболочки голосовых складок в участке над черпаловидными хрящами, в межчерпаловидной области и над перстневидным хрящом. Встречается, кроме того, и ишемический некроз стенок трахеи с исходом в тубулярный стеноз. Реже можно обнаружить артрит перстнечерпаловидных суставов, заканчивающийся анкилозом и срединным стенозом гортани. Кроме того, к осложнениям длительной интубации трахеи относятся хондроперихондрит гортани и трахеомаляция в шейно-грудном отделе, папилломатоз гортани и т. д.
Как показывают клинические наблюдения, интубация длительностью до 7 суток заканчивается подобными осложнениями довольно часто (до 37%). Пребывание эндотрахеальной трубки в дыхательных путях более 7 дней заканчивается осложнениями еще чаще (у 61% больных). Имеются указания на связь данных осложнений с процессом интубации и переинтубации, перемены положения трубки, раздуванием манжеты. Эти явления, как правило, наиболее выражены через 10—14 суток после начала ИВЛ. В дальнейшем происходит повреждение морфологической структуры дыхательных путей, что ведет к нарушению ряда физиологических механизмов, таких, как несмыкание голосовых складок, нарушение кашлевого механизма с последующей задержкой секрета и аспирацией, дисфонии, стридору, диспноэ и охриплости голоса.
Поэтому и сегодня без трахеостомы обойтись нельзя, так как она обладает рядом достоинств, незаменимых в системе интенсивного лечения.
· исключение риска травматизации голосовых складок,
· возможность полноценной санации трахеобронхиального дерева, проведение ингаляций лекарственных веществ в случаях недостаточной кашлевой активности больного,
· возможность быстрого подключения дыхательного мешка или аппарата для ИВЛ при внезапном развитии судорог, апноэ, критической дыхательной недостаточности;
· создание наикратчайшего пути для вдоха, уменьшающего «работу дыхания» за счет выключения «мертвого пространства» и улучшающего газообмен;
· разобщение дыхательного и пищеварительного трактов, уменьшающее опасность аспирации и регургитации (обтурация резиновой манжетой);
· снижение гипертензии в сосудах малого круга и, как следствие, улучшение системной гемодинамики;
· сокращение потребности в седативных препаратах, что облегчает контакт, активизацию и кормление больного
· облегченный уход за больным и создание для него комфортных условий; при ненарушенном сознании, перекрывая трахеотомическую канюлю, больной получает возможность разговаривать.
Техника операции.
Трахеостомию без колебаний следует относить к операциям повышенного риска, ибо ее проводят на главной воздухоносной магистрали вблизи от важнейших анатомических образований шейной области. Широко распространенное мнение о простоте производства трахеостомии является безусловно ошибочным. Старые представления о наложении трахеостомы задыхающимся больным в примитивной обстановке в подавляющем большинстве случаев имеют только историческое значение, в современных условиях редко приходится производить трахеостомию в экстренной ситуации. Большинство трахеостом накладывают хирурги совместно с анестезиологами и реаниматологами. Трахеостомию, как правило, нужно делать в операционной с хорошим освещением, наличием отсоса и подачей кислорода.
Положение больного на операционном столе горизонтальное с валиком, подложенным под плечи, голова запрокинута назад. Такое положение позволяет максимально приблизить гортань и трахею к передней поверхности шеи. Операцию производят как под эндотрахеальным наркозом, так и под местной анестезией. Метод обезболивания зависит от состояния больного, степени нарушения его сознания и существенных противопоказаний к использованию каких-либо анестезирующих средств.
Предпочтительным следует считать не поперечный, а вертикальный разрез кожи, подкожной клетчатки длиной 6 см строго по средней линии шеи от нижнего края щитовидного хряща до яремной ямки. Такой разрез позволяет избежать сильного кровотечения из вен боковых отделов шеи, ограничиться не перевязкой, а коагулированием сосудов, уменьшается риск последующей инфекции. Единственное преимущество поперечного разреза — формирование нежного рубца параллельного естественным линиям кожи — реализуется только в том случае, если плоскость разреза точно соответствует уровню трахеотомического отверстия; если это условие не соблюдено, развиваются грубые деформирующие рубцы.
Срединную вену шеи отодвигают или перевязывают по белой линии и тупым путем раздвигают мышцы и обнажают перешеек щитовидной железы.
Известны различные варианты методики и техники трахеостомии, отличающиеся в основном уровнем и способом вскрытия трахеального просвета. В зависимости от места вскрытия трахеи — выше, на уровне или ниже перешейка щитовидной железы — принято различать верхнюю, среднюю и нижнюю трахеостомию. Часто считают предпочтительным верхнюю трахеостомию производить у взрослых, а нижнюю — у детей. Однако многие оперирующие врачи это утверждение считают спорным.
Каждому из видов трахеостомии присущи свои опасности и недостатки. Так, при верхней трахеостомии воспалительный процесс чаще поражает верхние кольца трахеи, а возникающий хондрит способствует формированию подглоточных стенозов. Нижняя трахеостомия сопряжена с опасностью трахеомаляции и позднего стеноза, развивающегося в непосредственной близости от карины. В связи с опасностями верхнего и нижнего доступов некоторые предпочтение отдают средней трахеостомии с пересечением (между двумя зажимами) и перевязкой перешейка щитовидной железы.
Однако необходимо подчеркнуть, что трахею, как правило, целесообразно вскрывать и канюлировать на большем расстоянии от гортани и, в частности, от голосовых связок и подсвязочпого пространства (Jackson, 1921; В. К. Трутнев, 1954). В таких случаях фиксация канюли лучше, а ее подвижность при глотании относительно небольшая. Меньше опасность разрастания грануляций и рубцового стеноза, легче последующая деканюляция, лучше косметический эффект. Поэтому проведение принципиального различия между верхней и нижней трахеостомией путем ориентировки исключительно по перешейку щитовидной железы является неправильным: трахею всегда нужно вскрывать ниже I — II трахеального хряща, а анатомические варианты положения, формы и размеров перешейка железы широко варьируют.
Рис. 1. Верхняя трахеостомия. Рассечены II и III трахеальные хрящи.
Рис. 2. Нижняя трахеостомия. Трахея вскрыта поперечным разрезом.
Оптимальным уровнем для вскрытия просвета трахеи признаются II — III либо III — IV трахеальные кольца. Непосредственно перед вскрытием трахеи в ее просвет вводят (через прокол иглой из шприца) 1 — 2 мл 1% раствора новокаина для того, чтобы уменьшить силу кашлевого рефлекса. После этого ассистент фиксирует трахею двумя однозубыми крючками и подтягивает ее в рану, что позволяет застраховаться от повреждения задней стенки трахеи, пищевода.
Вскрывать трахею можно вертикальным и поперечным разрезом, а также с образованием окна в вентральной стенке с прямоугольным лоскутом по Бьёрку. Все эти способы не являются идеальными и имеют определенные преимущества и недостатки.
При весьма распространенном вертикальном разрезе канюля раздвигает вентральные концы рассеченных трахеальных хрящей. При этом дорсальные концы хрящей сближаются и образуется продольный валик, который вдается в просвет трахеи — так называемая шпора задней стенки. После длительного нахождения канюли в трахее эта шпора может стать стойкой. У детей канюля иногда вворачивает внутрь края трахеальной раны, а рассеченные хрящи могут отставать в росте.
Иногда с целью профилактики давления канюли на трахеальные хрящи иссекают полукруглые участки по краям вертикального разреза или создают в вентральной стенке трахеи круглое либо овальное окно. Следует, однако, заметить, что заживление обширного окончатого дефекта приводит к деформации трахеи в виде песочных часов (Н. А. Паутов (1936).
Bjork (1955) описал наложение трахеостомы с выкраиванием из вентральной стенки трахеи прямоугольного лоскута с основанием у каудального полюса. Этот лоскут свободным краем подшивают к коже и создают условия, предотвращающие выпадение канюли в претрахеальную клетчатку, позволяющие дышать через стому без канюли и облегчающие смену канюли и нижнюю трахеобронхоскопию. В свое время способ Бьёрка у взрослых получил значительное распространение, хотя боковые стенки отверстия в трахее имеют тенденцию западать в ее просвет (Deverall, 1967). У детей с узкой трахеей способ Бьёрка неоправдан.
Независимо от направления кожного разреза и способа вскрытия трахеи следует иметь в виду, что отверстие в трахее должно быть каудальнее разреза кожи для предотвращения смещения канюли и ее давления на перепончатую часть трахеальной стенки.
Существенный момент любой методики трахеостомии, если ее выполняют с целью длительной дыхательной поддержки — необходимость фиксации краев трахеальной раны к краю рассеченной кожи в зоне разреза. Такая фиксация возможна при любой конфигурации сечения дыхательного горла и особенно актуальна у тучных больных и гиперстеников с короткой шеей. Для достижения фиксации достаточно провести два шва (из нерассасывающихся материалов) через толщу рассеченной стенки трахеи и затем через край кожного разреза напротив наложенной стомы. Этот прием значительно облегчает замену всей канюли без риска попасть в паратрахеальное пространство, которое оказывается изолированным с помощью наложенных швов. Плотно ушивать стому не следует во избежание образования подкожной эмфиземы.
После вскрытия трахеи берут мазок для исследования микрофлоры и чувствительности ее к антибиотикам. Операция должна завершаться аускультативной проверкой дыхания с обеих сторон и рентгенографией груди.
Ответственным этапом операции является подбор трахеотомической канюли. Для большинства взрослых людей внутренний просвет канюли должен быть не менее 8,5 мм.
Предложено множество трахеостомических канюль, изготавливаемых из металла, пластмасс, каучука, резины, стекла и других материалов. Широкое распространение получила металлическая канюля Люэра (рис 3 а), состоящая из наружной и свободно вставляемой в нее и извлекаемой внутренней трубки и подвижного щитка, а также подобные ей по конструкции пластмассовые жесткие и термопластические канюли. Недостатком канюли Люэра является ее полукруглая форма, из-за которой канал не совпадает с осью трахеи. При этом краниальный край вдавливается выпуклой стороной канюли в просвет трахеи, а каудальный край оттягивается в вентральном направлении. Для ликвидации этого дефекта полукруглых канюль предложены канюли, форма которых приближается к прямоугольной. Из других видов трахеостомических канюль весьма распространены каучуковые и пластмассовые канюли фирмы
«Rusch» (рис. 3, б), пластмассовые канюли фирмы «Portex», силастиковые канюли «Dow Corning Corporation». Последние два типа канюль сделаны из термопластического материала, который обеспечивает их приспособляемость к форме трахеи и, следовательно, уменьшает травматизацию трахеалъной стенки.
При сужениях в области грудного отдела трахеи применяют специальные длинные и гибкие трахеостомические канюли Кенига, Брунса и др. (рис 3, в).
При трахеостомии с целью аспирации мокроты представляется рациональным применение прямой канюли, которую описали Kisnter и Hanlon (1960). Эта канюля представляет прямой короткий поливиниловый цилиндр с двумя фланцами, из которых один вводят в просвет трахеи, а другой фиксируют несколькими швами к ее стенке. Выдох осуществляется только через гортань, вдох возможен и через канюлю во время открывания специального клапана у ее наружного конца (рис. 4). Закрывание этого клапана способствует созданию в трахее достаточно высокого давления воздуха для эффективного кашля. Применение описанной канюли позволяет полностью сохранить просвет трахеи и не блокировать его трубкой, облегчить откашливание мокроты, уменьшить необходимость в отсасываниях и не нарушать речь.
Рис. 3. Основные модели трахеостомических канюль.
а — канюля Люэра с внутренней трубкой и подвижным щитком;
б — каучуковые канюли фирмы «Rusch» с надувной манжеткой;
в — длинные гибкие канюли Кенига (слева) и Брунса (справа);
г — пластмассовая армированная канюля фирмы «Portex» с надувной манжеткой.
Рис. 4.Прямая канюля, позволяющая осуществлять вдох. Выдох производится только через гортань. Просвет трахеи остается свободным. Сохраняются нормальная речь и эффективный кашель..
Другими специальными видами трахеостомических канюль являются канюли для синхронного проведения искусственной вентиляции легких и отсасывания мокроты, стеклянные канюли с перфорированной головкой для удерживания влаги (Kernion et al., 1969).
Когда предполагается продленная ИВЛ либо существует опасность аспирации, регургитации (кома, парез желудочно-кишечного тракта), требуются канюли, снабженные обтурирующей манжетой. При механической обструкции в зоне гортани манжета необязательна. Наилучшим из всех выпускаемых образцов признана канюля, изготавливаемая из термолабильной армированной пластмассы, химически инертной и создающей минимальное давление на окружающие ткани.
Повышенное давление в обтурирующей манжете на протяжении длительного срока способно нарушать кровоток в стенке трахеи и создавать опасность ишемических некрозов слизистой. Риск этого осложнения заметно уменьшается, если использовать манжеты повышенного объема или двухкамерно поочередно работающих манжет, а также при введении в них не воздуха, а пенистого наполнителя; важен постоянный контроль за давлением в манжете (20 — 25 мм вод. ст.), необходимо периодически сбрасывать
его до 0.
Для своевременной диагностики закупоривания трахеотомических канюль слизью, фибрином предложены специальные конструкции их с впаянными электродами; при изменении электрического сопротивления (в момент закупорки) возникает звуковой сигнал.
Выбор трахеостомической канюли в конкретных случаях определяется характером патологии, целями трахеостомии, возрастом больного, размерами трахеи, а также имеющимися канюлями. Перед операцией всегда нужно иметь канюли нескольких размеров и желательно различных типов.
Работы над созданием оптимальных образцов канюль продолжаются.
На практике операции чаще выполняют обычными хирургическими скальпелями, хотя уже прошли клинические испытания циркониевые, ультразвуковые, лазерные, плазменные и радиохирургические инструменты.
В отечественной литературе описан опыт применения ультразвукового вскрытия просвета трахеи и гортани (В.Зенгер, ЛОР-клиника Московского НИКИ им. Владимирского). Низкочастотный ультразвук заметно уменьшает кровоточивость в зоне вмешательства, а за счет более легкого разделения и препарирования тканей сокращает и время самой операции.
Суть вмешательства состоит в том, что трахеотомию выполняют единым блоком с помощью ультразвукового скальпеля в лежачем положении больного с запрокинутой головой при плотной фиксации трахеи большим и указательным пальцами левой руки. Ультразвуковой скальпель во включенном состоянии генератора строго по средней линии вкалывают в кожу передней поверхности шеи и медленно, в течение 8-10 секунд продвигают сразу через все слои передней поверхности шеи с одновременным вскрытием просвета трахеи. Скальпель проводят в ткани пилящими движениями, с усилиями на инструмент примерно 80 г. Вместе со всеми тканями при необходимости пересекают перешеек щитовидной железы без заметного кровотечения из-за выраженного гемостатического эффекта ультразвукового воздействия. При возможных небольших кровотечениях в редких случаях время нахождения инструмента в ране может быть увеличено в 2-3 раза для улучшения гемостаза, или ультразвуковой скальпель боковой поверхностью прижимают на несколько секунд к мелким кровоточащим сосудам. После проведения ультразвукового скальпеля в просвет трахеи его извлекают, края раны раздвигают с помощью носового зеркала с удлиненными браншами (инструмент Киллиана), после чего вводят трахеостомическую или интубационную трубку. Швы на края раны не накладывают. Лигирование сосудов, как правило, не проводят. Чаще всего применяется местная инфильтрационная анестезия 0,5% раствором новокаина только в области разреза мягких тканей. В случаях, когда быстрота выполнения имеет решающее значение, трахеотомия проводится без анестезии, так как хирургический ультразвук обладает некоторыми аналгезирующими свойствами.
3.4. Специальными видами трахеостомии являются чрескожная микротрахеостомия, фенестрация трахеи, медиастинальная и концевая трахеостомия.
Чрескожная микротрахеостомия заключается во введении в трахею путем прокола тонкого катетера или полиэтиленовой трубки (рис. 5). Способ предложен Radigan и King (1960) для стимуляции кашля и профилактики ателектазов посредством периодических инсталляций жидких медикаментов, вызывающих пароксизмы непроизвольного кашля. В дальнейшем было установлено, что микротрахеостомия с оставлением катетера до нескольких недель полезна в самых различных случаях задержки мокроты, когда необходимо частое и эффективное откашливание. (Т. М. Дарбиняни др., 1963; Р. Н. Лебедева и А. Г. Сте-цюк, 1967; Myers et al., 1965; Г. Л. Ратнер, 1968; Toy и Weinstein, 1969, и др.). Метод не показан в случаях отсутствия кашлевого рефлекса.
Рис. 5. Чрескожная микротрахеостомия.
1 — голосовые связки; 2 — перстневидный хрящ; 3 — щито-перстневидная связка; 4 — щитовидный хрящ.
Методика фенестрации трахеи по Rockey (1957) заключается в создании двух створок из двойных кожных лоскутов, закрывающих с правой и левой стороны сделанное отверстие в вентральной стенке трахеи.
А.А.Шипов (1963) предлагает более простой способ закрытия отверстия одним удвоенным кожным лоскутом. Операция состоит в следующем. На передней поверхности шеи выкраивают вертикальный кожный лоскут размером 10 х 3 см с основанием на уровне перстневидного хряща. Кожу с подкожной клетчаткой отделяют от подлежащих тканей. Перешеек щитовидной железы рассекают между лигатурами. Обнажают трахею и поперечным разрезом вскрывают ее просвет между I и II трахеальными хрящами. Резецируют участки II и III хрящей с сохранением лоскута. слизистой оболочки. Свободный каудальный край кожного лоскута подшивают к краниальному краю отверстия в трахее. Образующийся удвоенный кожный лоскут сшивают по краям и временно фиксируют к коже над отверстием. Боковые края кожной раны сшивают со слизистой оболочкой трахеи и между собой. Сформированная таким образом кожная створка постоянно находится над отверстием в трахее и позволяет держать его открытым только при необходимости.